Слайд 1Биохимические исследования. Нарушение углеводного обмена.
Слайд 2Глюкоза в крови
Глюкоза является одним из важнейших компонентов крови; количество ее отражает состояние углеводного обмена. Глюкоза равномерно распределяется между плазмой и форменными элементами крови с некоторым превышением ее концентрации в плазме. Содержание глюкозы в артериальной крови выше, чем в венозной, что объясняется непрерывным использованием глюкозы клетками. Уровень глюкозы в крови регулируется центральной нервной системой, гормональными факторами и функцией печени.
Слайд 3Концентрация глюкозы в крови в норме

Слайд 4гипергликемия
При целом ряде состояний содержание глюкозы в крови повышается (гипергликемия). Наиболее часто гипергликемия развивается у больных сахарным диабетом. Диагноз сахарного диабета правомерен, если содержание глюкозы в крови натощак составляет 7 ммоль/л и более, а дневные колебания на фоне обычного режима питания — до 11 ммоль/л и более. При содержании глюкозы от 5,7 до 6,9 ммоль/л, а также лицам с выявленными факторами риска в отношении развития сахарного диабета (сахарный диабет у близких родственников, рождение крупного плода, нарушение толерантности к глюкозе в анамнезе, ожирение, гипертоническая болезнь) необходимо проводить глюкозотолерант-ный тест. Кроме сахарного диабета, гипергликемия наблюдается при следующих состояниях и заболеваниях: эпидемический энцефалит, сифилис ЦНС, повышение гормональной активности щитовидной железы, коры и мозгового слоя надпочечников, гипофиза; травмы и опухоли мозга, эпилепсия, отравления окисью углерода, сильные эмоциональные и психические возбуждения.

Слайд 5Гипогликемия
Гипогликемию вызывают следующие причины: длительное голодание; нарушение всасывания углеводов (заболевания желудка и кишечника, демпинг-синдром); хронические заболевания печени вследствие нарушения синтеза гликогена и уменьшения печеночного депо углеводов; заболевания, связанные с нарушением секреции контринсулярных гормонов (гипопитуитаризм, хроническая недостаточность коры надпочечников, гипотиреоз); передозировка или неоправданное назначение инсулина и пероральных противодиабетических препаратов. У больных с сахарным диабетом, получающих инсулин, наиболее тяжелые гипогликемические состояния, вплоть до гипогликемической комы, обычно развиваются при нарушении режима питания — пропуске приема пищи, а также рвоте после еды;

Слайд 6легкие гипогликемические состояния могут наблюдаться при заболеваниях, протекающих с так называемой «функциональной» гиперинсулинемией: ожирении, сахарном диабете II типа легкой степени. Для последнего характерно чередование эпизодов умеренной гипергликемии и небольшой гипогликемии через 3—4 ч после приема пищи, когда развивается максимальный эффект инсулина, секретируемого в ответ на алиментарную нагрузку; иногда гипогликемические состояния наблюдаются у лиц с заболеваниями ЦНС: распространенными сосудистыми нарушениями, остром пиогенном менингите, туберкулезном менингите, криптококковом менингите, энцефалите при эпидемическом паротите, первичной или метастатической опухоли мягкой мозговой оболочки, небактериальном менингоэнцефалите, первичном амебном менингоэнцефалите. наиболее тяжелая гипогликемия (за исключением случаев передозировки инсулина) наблюдается при органическом гиперинсулинизме вследствие инсулиномы или гиперплазии р-клеток островков поджелудочной железы. В некоторых случаях содержание глюкозы в крови больных гиперинсулинизмом составляет менее 1 ммоль/л; спонтанные гипогликемии при саркоидозе.
гипогликемия

Слайд 7Гликемический профиль
Для контроля за терапией больных сахарным диабетом в клинике широкое распространение получил гликемический профиль — результат 6- или 8-кратного определения глюкозы в крови в течение суток. Кровь берут из пальца перед завтраком, обедом, ужином и через 90 мин после приема пищи. Такое исследование необходимо у больных сахарным диабетом, получающих инсулин. Определение уровня глюкозы в течение дня используется для оценки эффективности лечения и компенсации сахарного диабета. Сахарный диабет I типа (инсулинзависимый) считается компенсированным, если уровень глюкозы натощак и в дневных колебаниях не превышает 10 ммоль/л. При этом типе диабета допускается потеря глюкозы с мочой до 20—30 г в сутки. Сахарный диабет II типа (инсулиннезависимый) имеет более строгие критерии компенсации: содержание глюкозы в крови натощак не должно превышать 6,0 ммоль/л, а в дневных колебаниях — не выше 8,25 ммоль/л. В моче глюкоза должна отсутствовать (аглюкозурия).

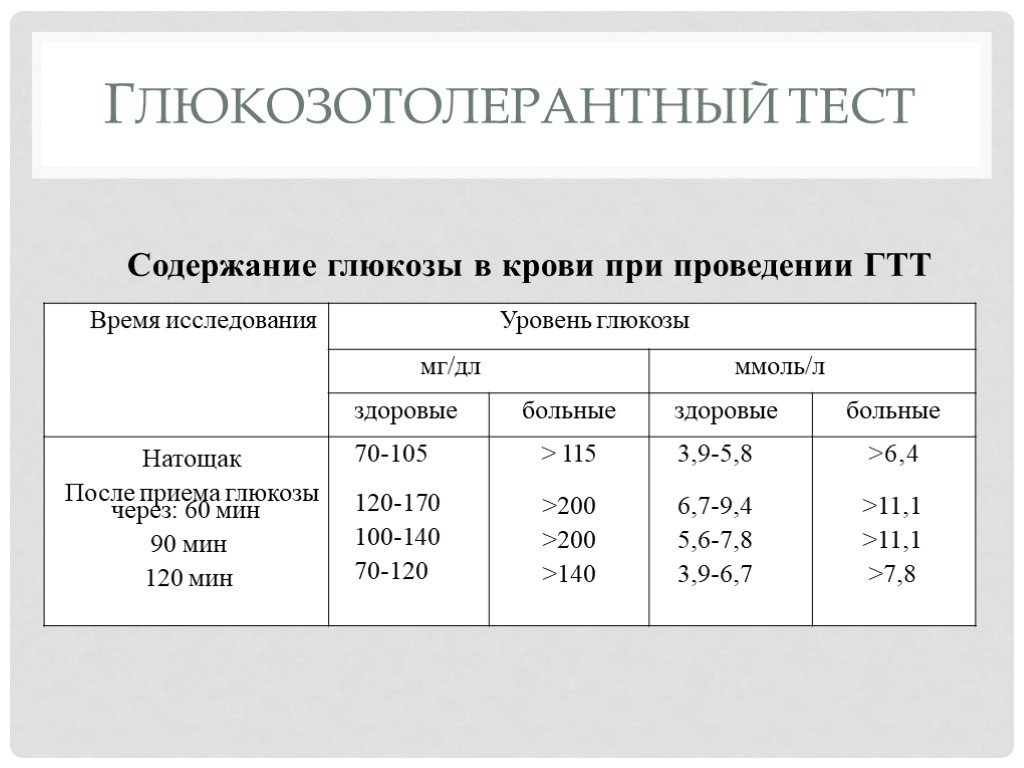
Слайд 8Глюкозотолерантный тест
Содержание глюкозы в крови при проведении ГТТ

Слайд 9Глюкозотолерантный тест необходимо проводить больным, если содержание глюкозы в крови натощак составляет от 5,7 до 6,9 ммоль/л, а также лицам с выявленными факторами риска в отношении развития сахарного диабета (сахарный диабет у близких родственников, рождение крупного плода, нарушение толерантности к глюкозе в анамнезе, ожирение, гипертоническая болезнь). Для проведения теста больной 3 дня должен получать диету, содержащую не менее 125 г углеводов (этому требованию отвечают все столы больничного питания). Если обследуемый потреблял меньшее количество углеводов, то ему назначают диету с содержанием 130—150 г углеводов. Пробу проводят утром после 10—14 ч голодания. Берут исходную порцию крови натощак, больной принимает 75 г глюкозы, растворенной в 200 мл воды, а ребенок — из расчета 1,75 г глюкозы на 1 кг веса, но не более 75 г. Кровь берут 5 раз: натощак, через 30, 60, 90, 120 мин. Согласно рекомендаций ВОЗ, по сахарному диабету кровь при проведении ГТТ исследуют натощак и через 90 мин после приема глюкозы. Диагноз сахарного диабета ставится, если натощак концентрация глюкозы в крови была 7,0 и более ммоль/л, а через 2ч — 11,0 и более ммоль/л. Если натощак уровень глюкозы менее 7 ммоль/л, а через 2 ч в интервале 8—11 ммоль/л, то это трактуется как нарушение толерантности к глюкозе, что соответствует латентной форме сахарного диабета по ранее применявшейся классификации.

Слайд 10Для оценки результатов ГТТ вычисляют два показателя: гипергликемический и гипогли-кемический коэффициенты. Гипергликемический коэффициент — отношение содержания глюкозы через 30 или 60 мин (берется наибольшая величина) к ее уровню натощак; в норме не выше 1,7. Гипогликемический коэффициент — отношение содержания глюкозы через 2 ч к ееуровню натощак; в норме менее 1,3. Если по изложенным выше критериям ВОЗ у больного не выявляется нарушений толерантности к глюкозе, но величина одного или обоих коэффициентов превышает нормальную, кривая нагрузки глюкозой трактуется как «сомнительная». Такому пациенту следует рекомендовать воздержаться от злоупотребления углеводами и повторить тест через 1 год.
Слайд 11Причины нарушения толерантности к глкозе
Слайд 12Критерии оценки эффективности лечения больных сахарным диабетом
При лечении больных сахарным диабетом важное значение имеет оценка эффективности проводимого лечения. Экспертами ВОЗ разработаны критерии оценки
Слайд 13Молочная кислота (лактат) в крови
Лактат является конечным продуктом анаэробного гликолиза. В условиях покоя основной источник лактата в плазме — эритроциты. При физической нагрузке лактат выходит из мышц, превращается в пируват в печени или метабол изируется мозговой тканью и сердцем.

Слайд 14Увеличение концентрации лактата отражает степень ишемии тканей. Содержание лактата в крови при гипоксических состояниях возрастает соответственно тяжести гипоксии. Накоп¬ление лактата является одной из причин комы, например, гиперлактатацидемической диабе¬тической комы. Различают следующие типы повышения лактата (лактат-ацидоза) в крови. Тип 1 — содержание лактата повышено, нет выраженного ацидоза, Л/П в норме. Состоя¬ния, при которых выявляется этот тип: физическая нагрузка, гипервентиляция, действие глюкагона, гликогенозы, тяжелая анемия, введение пирувата или инсулина. Тип ПА связан с гипоксией. Характерен выраженный ацидоз, лактат повышен, Л/П уве¬личено. Состояния, при которых выявляется этот тип: любые состояния с неадекватной до¬ставкой кислорода к тканям, острое кровотечение, тяжелая острая застойная сердечная не¬достаточность или другие случаи циркуляторного коллапса, заболевания сердца с цианозом или другие случаи острой гипоксии, экстракорпоральное кровообращение. Тип ПБ — идиопатический, лактат повышен, ацидоз от умеренного до выраженного, Л/П увеличено. Состояния, при которых выявляется этот тип: легкая степень уремии, инфекции (особенно пиелонефрит), цирроз печени, беременность (III триместр), тяжелые заболевания сосудов, лейкозы, анемии, хронический алкоголизм, подострый септический эндокардит, полиомиелит, сахарный диабет (около 50 % случаев).

Слайд 15Пировиноградная кислота (пируват) в сыворотке
Содержание пирувата в сыворотке крови в норме составляет 0,03—0,10 ммоль/л, или 0,3—0,9 мг/дл. Пируват является одним из центральных метаболитов углеводного обмена. Он образуется в процессе распада глюкозы и гликогена в тканях, при окислении молочной кислоты, а также в результате превращений ряда аминокислот. Наиболее резкое повышение концентрации пирувата отмечается при мышечной работе и В,-витаминной недостаточности. Кроме того, повышение содержания пирувата в крови отмечается при паренхиматозных заболеваниях печени, сахарном диабете, сердечной декомпенсации, токсикозах и других заболеваниях. В основном все факторы, вызывающие повышение содержания лактата, как правило, приводят и к увеличению концентрации пирувата в крови, поэтому лактат и пируват рекомендуется определять совместно.

Слайд 16гликогенозы
Гликогенозы - наследственные заболевания углеводного обмена, в основе которых лежит нарушение синтеза и/или расщепления гликогена и накопление его в тканях организма, особенно в печени и мышцах, что проявляется выраженной гипертрофией и снижением функции пораженных органов. По данным зарубежных авторов, гликогенозы встречаются с частотой от 1:70 000 до 1:200 000, что не отражает истинную частоту, поскольку диагностика гликогенозов не находится на должном уровне. Выделено 12 типов гликогенозов, в основе каждого из них лежит генетически обусловленный дефицит какого-либо фермента, участвующего в метаболизме гликогена. Известны подтипы гликогенозов, когда нарушен процесс активации или транспорта фермента через мембрану. Гликогенозы наследуются по аутосомно-рецессивному типу, исключая IV тип. Гликогенозы (печеночные) характеризуются выраженной гепатомегалией, за счет увеличения обеих долей (поверхность печени гладкая, консистенция слегка уплот-нена), отсутствием или незначительной спленомегалией, избыточным отложением жира по кушингоидному типу; при мышечных типах - гипертрофия бедренных и икроножных мышц, мышечная гипотония и спазмы после физической нагрузки.

Слайд 17гликогенозы - диагностика
уровень глюкозы, лактата, мочевой кислоты и активность трансаминаз натощак гликемическая, лактатемическая кривые «золотым стандартом» диагностики гликогеноза служит определение активности фермента в ткани печени, кишечника, почки или в лейкоцитах крови, биопсия печени без возможности осуществить энзимную диагностику показана только в сомнительных случаях; в последнее время для диагностики гликогенозов применяют методы молекулярной биологии (выявление генетического дефекта путем ПЦР и последующей гибридизации со специфическими олигонуклеотидами).

Слайд 18мукополисахаридозы
Мукополисахаридозы или сокращенно МПС, или MPS— группа метаболических заболеваний соединительной ткани, связанных с нарушением обмена кислых гликозаминогликанов (GAG, мукополисахаридов), вызванных недостаточностью лизосомных ферментов обмена гликозаминогликанов. Заболевания связаны с наследственными аномалиями обмена, проявляются в виде «болезни накопления» и приводят к различным дефектам костной, хрящевой, соединительной тканей.
Слайд 19Диагностика мукополисазаридоз
Дифференциальная диагностика. Учитывая сходство клинических и лабораторных данных с другими лизосомными болезнями накопления (например, муколипидозами), окончательный диагноз устанавливают на основе исследования конкретных ферментов в лейкоцитах и/или культивируемых фибробластах кожи.

Слайд 20Виды мукополисахаридоз
В зависимости от характера ферментативного дефекта выделяют несколько основных типов мукополисахаридозов: I тип — синдром Гурлер (мукомполисахаридоз I H — Hurler), синдром Гурлера-Шейе (мукополисахаридоз I H/S — Hurler-Scheie), синдром Шейе (мукополисахаридоз I S — Scheie). Обусловлен дефицитом альфа-L-идуронидазы (фермент катаболизма мукополисахаридов). Заболевание постепенно приводит к накоплению в тканях гепарансульфата и дерматансульфата. Выделяют три фенотипа: синдром Гурлера, синдром Шейе и синдром Гурлера-Шейе. II тип — синдром Хантера III тип — синдром Санфилиппо IV тип — синдром Моркио V тип — синдром Шейе VI тип — синдром Марото—Лами VII тип — синдром Слая дефицит р-глюкуронидазы