Слайд 1Врожденные деформации
костно-мышечной системы
Слайд 2ВРОЖДЕННЫЙ ВЫВИХ БЕДРА
Врожденный вывих бедра — одна из наиболее часто встречающихся врожденных деформаций опорно-двигательного аппарата. Этот порок развития характеризуется недоразвитием всех элементов тазобедренного сустава и нарушением
соотношений головки бедренной кости и вертлужной впадины. Он проявляется
в трех формах, переходящих одна в другую: неустойчивое бедро, врожденный
подвывих и, наконец, врожденный вывих бедра. Односторонний вывих встречается чаще двустороннего, у девочек в 5 раз чаще, чем у мальчиков.
Слайд 3Этиология.
Причиной заболевания могут быть порок первичной закладки
опорно-двигательного аппарата, задержка внутриутробного развития плода
в связи с изменениями витаминного баланса (особенно витамина В), гормональными нарушениями, токсикозами и нефропатиями беременных, сопровождающимися нарушением водно-солевого и белкового обмена, а также наследственная дисплазия тазобедренных суставов и т. д.

Слайд 4Клиника
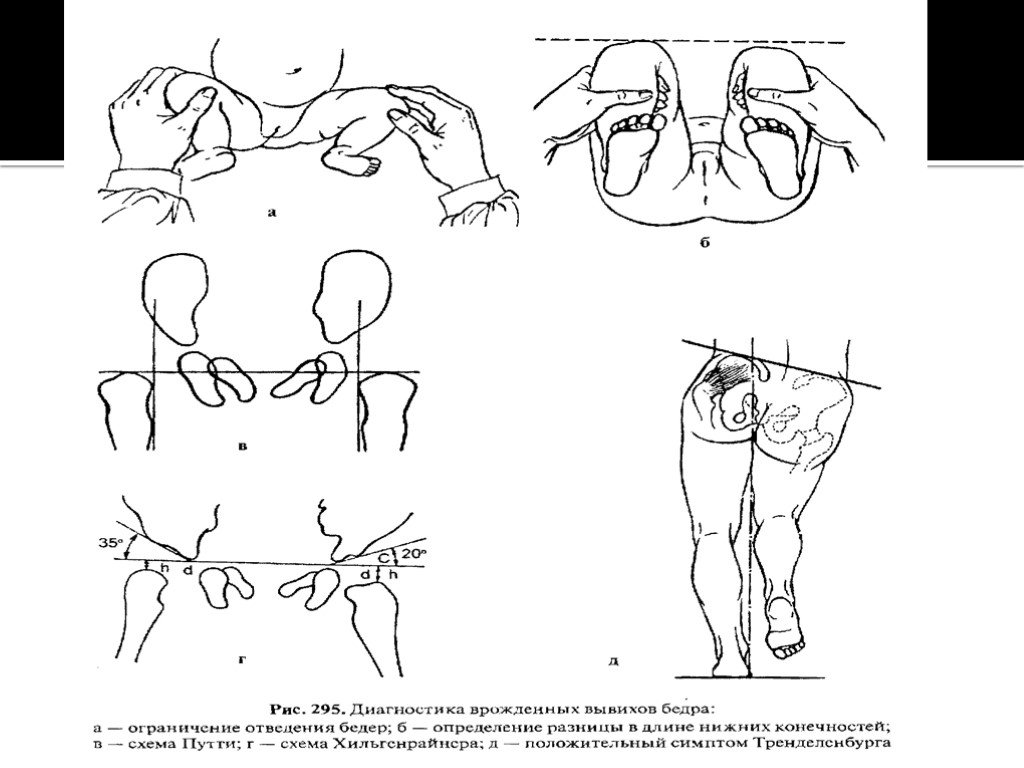
Основным ранним клиническим симптомом неустойчивого бедра у новорожденных и грудных детей является ограничение пассивного разведения
согнутых под прямым углом в тазобедренных и коленных суставах ног у ребенка, лежащего на столе для пеленания. Надо иметь в виду,
что у новорожденных повышен тонус мышц конечностей, поэтому полное разведение бедер невозможно, однако разница в углах отведения говорит о децентрации головки бедра в вертлужной впадине, что косвенно указывает на недоразвитие сустава. Другими признаками являются асимметрия складок кожи
на бедре, асимметрия ягодичных складок, подвывих бедра клинически, наряду с описанными выше признаками при
неустойчивом бедре, проявляется симптомом щелчка, или симптомом Ортолани—Маркса, обусловленным «перескакиванием» головки бедра через передний край вертлужной впадины — при недоразвитии тазобедренного сустава при разведении бедер, когда головка бедренной кости вывихивается из впадины, возникает щелчок, а при приведении ножек к средней линии головка вправляется и вновь
ощущается щелчок и вздрагивание ножки.

Слайд 5Относительное укорочение и ротация конечности кнаружи также являются
симптомом вывиха в тазобедренном суставе. Укорочение нижней конечности
можно выявить при осмотре ребенка, лежащего на спине, при сгибании ножек
в тазобедренных и коленных суставах. При врожденном вывихе бедра ранее описанные симптомы более выражены. Появление поздних симптомов связано с началом ходьбы; значительное ограничение отведения бедра, напряжение приводящих мышц, большой
вертел выше линии Розера—Нелатона. При отведении бедра в положении сгибания в тазобедренном суставе увеличивается глубина бедренного
треугольника, в котором отсутствует головка бедра. При одностороннем
вывихе бедра выявляются значительное укорочение и ротация конечности наружу (симптом Тренделенбурга - при стоянии на вывихнутой ноге
снижается уровень ягодичной складки с этой стороны, возникает перекос
таза. При вывихе нарушается походка. При одностороннем выявляются прихрамывание с отклонением туловища в сторону вывиха, наклон таза в больную
сторону и функциональный сколиоз. При двустороннем вывихе бедер походка утиная, таз наклоняется вперед
с образованием лордоза.

Слайд 7При осмотре новорожденного, когда определяются не все указанные симптомы, лучше заподозрить наличие неустойчивого бедра и начать раннее неоперативное лечение, чем ожидать раннего рентгенологического обследования
только в 4-месячном возрасте. Рентгенограмму обоих тазобедренных суставов производят в положении
больного лежа на спине с вытянутыми и приведенными ногами, расположенными симметрично, а также с небольшой ротацией конечностей внутрь. К рентгенологическим признакам неустойчивого бедра относятся скошенность крыши впадины тазобедренного сустава и позднее появление ядер окостенения головок бедренных костей. При подвывихе бедра на рентгенограмме видны пространственное нарушение ориентации компонентов суставов и патологические изменения индексов
его стабильности (скошенность крыши вертлужной впадины, позднее появление ядра окостенения головки бедренной кости и неполное покрытие головки
крышей вертлужной впадины). При вывихе бедра на рентгенограмме головка на стороне вывиха меньших
размеров, уплощена и располагается вне впадины. Крыша вертлужной впадины скошена. Нарушение состояния бедренного и тазового компонентов сустава увеличивается по мере роста ребенка.

Слайд 8Ранние рентгенологические признаки врожденного вывиха бедра были описаны в 1927 г. В. Путти в виде триады: 1) повышенная скошенность крыши вертлужной впадины; 2) смещение проксимального конца бедренной кости кнаружи и кверху; 3) позднее появление и гипоплазия ядра окостенения. Он же
предложил схему (рис. 295, в), на которой одна линия соединяет верхние части
метафизов обеих бедренных костей и две линии проведены перпендикулярно
через середины суставных впадин. Смещение проксимального конца бедренной кости кверху и кнаружи от линии пересечения перпендикуляров говорит о поражении сустава. В норме ядро окостенения головки бедренной кости на
рентгенограмме появляется на 4-6-м месяце жизни, а при неустойчивом бедре,
подвывихе или вывихе окостенение задерживается до 9—10 мес. Если у ребенка
имеются лишь первые две формы поражения бедра, желательно использовать
схему Хильгенрайнера для оценки рентгенограммы (рис. 295, г). При этом проводят горизонтальную линию через оба V-образных хряща и от верхней точки диафиза к этой линии восстанавливают перпендикуляр. В норме высота h
должна равняться 1—1,5 см, расстояние от дна вертлужной впадины до перпендикуляра d = 1...1,5 см. Угол наклона вертлужной впадины у новорожденного
равен 27—30°, а к 2-летнему возрасту — 20°. Но при диагностике неустойчивого
бедра важны не сами углы наклона, а разница в углах с обеих сторон. При подвывихе и вывихе расстояние d больше, чем на противоположной стороне.

Слайд 9Клиническая картина врожденного вывиха бедра у детей старше года.
Дети
начинают поздно ходить, чаще к 1,5 годам, походка у них неуверенная, выявляется прихрамывание на больную ногу, а при двустороннем вывихе — утиная походка. Болей в этом возрасте нет. При осмотре в положении лежа определяется относительное укорочение больной конечности при сохранении ее
абсолютной длины, положительный симптом Дюпюитрена — смещение конечности по оси вверх в положении лежа на спине при давлении на пяточную
область. О степени фиксации головки во впадине можно судить при потягивании
за ногу в положении лежа со смещением ее книзу. При пальпации под паховой
связкой головка бедренной кости в вертлужной впадине не определяется. Прижать бедренную артерию к головке бедренной кости, как в норме, при этом
невозможно. На стороне вывиха ограничено отведение бедра и положителен
симптом Шассеньяка — избыточные ротационные движения бедром. Верхушка большого вертела выше линии Розера—Нелатона, соединяющей
верхнюю переднюю подвздошную ость с седалищным бугром. В положении стоя на одной ноге в норме ягодичные мышцы напрягаются
и удерживают противоположную половину таза в горизонтальном положении (отрицательный симптом Тренделенбурга). При стоянии на вывихнутом
бедре ягодичные мышцы напрягаются слабо, так как точки прикрепления
(подвздошная кость и большой вертел) сближены и таз не удерживается в горизонтальном положении, наклоняясь в противоположную вывиху сторону
(рис. 295, д).

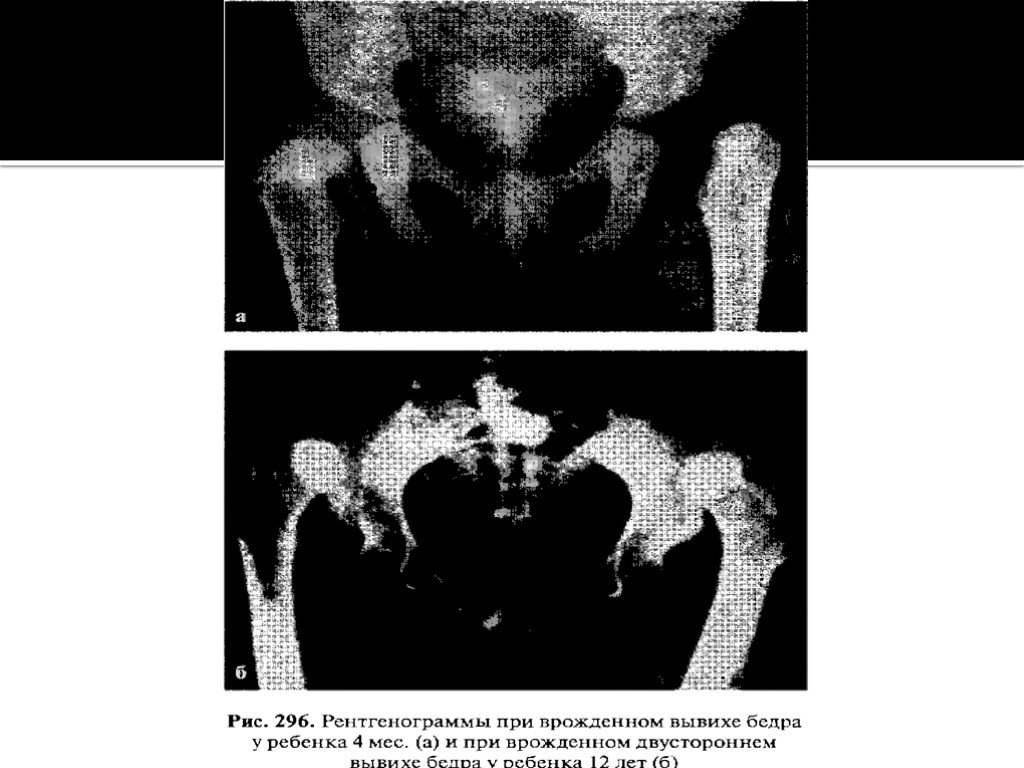
Слайд 10Рентгенограмма тазобедренных суставов, полученная на одной пленке при
правильной укладке, позволяет окончательно поставить диагноз. Различают
пять степеней вывиха (М. В. Волков, В. Д. Дедова): I степень — головка во впадине располагается латерально, или определяется скошенность крыши подвздошной кости при правильном расположении бедренной кости (дисплазия); II степень — головка бедренной кости располагается выше горизонтальной линии V-образных хрящей вплоть до верхнего края скошенной крыши (подвывих); IIІ степень - вся головка располагается над верхним краем вертлужной
впадины (возможны неоартрозы); IV степень - вся головка покрыта тенью
крыла подвздошной кости; V степень - выявляется крайне высокое стояние
головок у верхней части крыла подвздошной кости. В связи с тем,
что рентгенологическое исследование тазобедренных суставов отсрочено во
времени (4 мес.), в последние годы стали широко применять ультрасонографию суставов. Этот метод позволяет выявлять патологические изменения уже
с 2-недельного возраста.

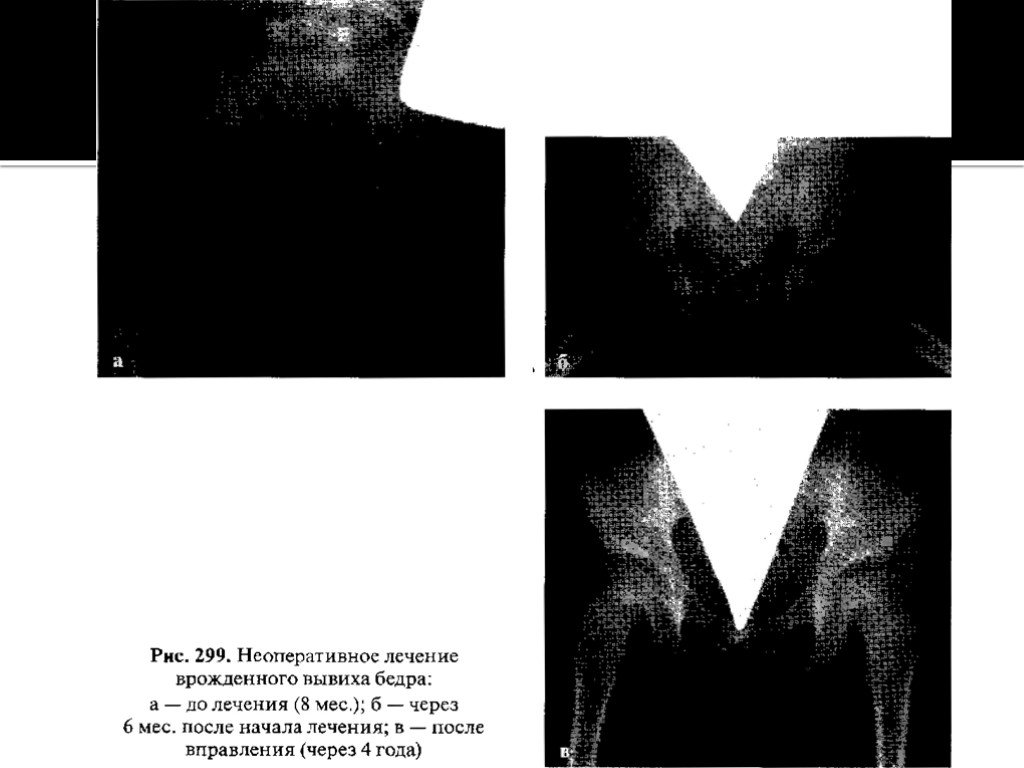
Слайд 12Неоперативное лечение. Лечение врожденных патологических состояний
тазобедренного сустава необходимо начинать сразу же после их выявления
в родильном доме, одновременно обучая этому мать. Лечение состоит в ЛФК
для устранения контрактуры приводящих мышц бедра в виде ненасильственных движений в тазобедренных суставах (сгибание, разгибание в коленных и
тазобедренных суставах под прямым углом, разведение бедер и вращательные
движения при центрации головки во впадине с сочетанием движений в об ратном направлении). ЛФК проводят 8—10 раз в сутки по 15-20 упражнений
за одно занятие. Легкий массаж мышц спины, ягодиц и задней поверхности
бедер также выполняют ежедневно. Важнейшим элементом лечения является широкое пеленание с разведением ножек с помощью пеленки, затем — на
подушке Фрейка. У детей с неустойчивым бедром при начальных изменениях
тазобедренного сустава до 4-месячного возраста лечение проводят на отводящей шине Кошля или с применением подушки фрейка или ЦИТО. Они позволяют ногам ребенка постоянно находиться в положении отведения и сгибания в тазобедренных суставах. При этом головка центрируется в вертлужной впадине и сустав развивается правильно, В возрасте
4 мес. после рентгенографии обоих тазобедренных суставов окончательно устанавливают диагноз, и специалист-ортопед определяет тактику дальнейшего лечения, давая соответствующие рекомендации. Обычно лечение на шине
продолжают еще 4-6 мес., ребенку не разрешают ходить до 1 года, а наблюдение ортопедом длится до 5 лет при благоприятном исходе лечения дисплазии
тазобедренного сустава.

Слайд 13Лечение подвывиха и вывиха бедра должно быть также ранним, щадящим и
функциональным. Его необходимо осуществлять с 1-го месяца жизни ребенка
до 1,5 лет с применением приспособлений, способствующих отведению бедер
и повышению подвижности в суставах конечностей (подушка Фрейка, шина
Кошля в модификации М. Э. Казакевич, аддукционно-ротационный аппарат
Мирзоевой, стремена Павлика и др.). После достижения клинико-рентгенологической картины вправления вывиха бедра необходимо постепенное приведение конечности с одновременным
приданием ей положения ротации внутрь в кольцах-распорке Ланге или шине
Мирзоевой. Если добиться успеха при этой тактике лечения не удается, то производят
оперативное вмешательство. Оперативное лечение детям в возрасте от 1 до 2 лет проводят по методу
простого открытого вправления из наружно-бокового доступа или открытого
вправления по типу минимальной артротомии. У детей от 2 до 7 лет открытое
вправление сочетают с корригирующей остеотомией бедренной кости и реконструкцией тазового компонента сустава в виде транспозиции вертлужной впадины по Солтеру.

Слайд 15Существуют четыре группы методик оперативного вправления вывиха бедра: 1)открытое вправление вывиха; 2)открытое вправление с углублением впадины; 3)реконструктивные внесуставные операции; 4)паллиативные операции на суставе. Простое открытое вправление вывиха бедра состоит в предварительном рассечении перешейка суставной сумки и нередко завернувшегося верхнего хрящевого козырька вертлужной впадины. Открытое вправление вывиха с углублением вертлужной впадины (по Богданову) состоит во вскрытии капсулы сустава, иссечении из впадины рубцовых
тканей и углублении суставного хряща с помощью булав. К паллиативным операциям относятся внесуставные операции типа варизирующей остеотомии, операция Хиари, остеотомия таза по Солтеру.

Слайд 16ВРОЖДЕННАЯ КОСОЛАПОСТЬ
Врожденная косолапость стоит на первом месте среди врожденных заболеваний опорно-двигательного аппарата, составляя 35,8 %. Двусторонняя деформация наблюдается чаще односторонней,
у мальчиков вдвое чаще, чем у девочек. Причин развития косолапости много. На одном из первых мест стоит сращение амниона с поверхностью конечности зародыша. Кроме того, причинами являются давление амниотических тяжей или пуповины на стопу, давление
матки на наружную поверхность стопы при малом количестве околоплодных
вод; давление опухолью тела матки; токсоплазмоз у матери; нарушение функции спинномозговых нервов; нарушение развития нижних конечностей в первые 3 мес, жизни и др.

Слайд 17Клиническая картина
Выявляются подошвенное сгибание стопы
в голеностопном суставе (эквинус), поворот подошвенной поверхности кнутри
с опусканием наружного края (супинация стопы), приведение стопы в переднем
отделе с увеличением ее свода (аддукция). Деформация стопы сочетается с ротацией голени внутрь на уровне нижней трети и ограничением подвижности в голеностопном суставе. Когда
ребенок начинает ходить, при наличии косолапости наблюдается
огрубение кожи наружного края
стопы, развивается атрофия мышц
голени, особенно икроножной
мышцы, и рекурвация коленных
суставов, а также своеобразная
походка, при которой одна стопа
переносится через другую. Врожденную косолапость разделяют на две клинические формы- типичную (75 %) и атипичную (25 %). При типичной косолапости различают: легкую форму (варусная контрактура Остен-Сакена), при ней кожа малоподвижна, определяются костные выступы в основном за счет головки таранной кости; мягкотканную форму,
когда хорошо развит подкожный жировой слой, кожа подвижна, костные выступы отсутствуют.

Слайд 18Лечение
Лечение врожденной косолапости нужно начинать у новорожденных после
того, как зарастет пупочная ранка, ибо в этот период развития у ребенка мягкие ткани наиболее податливы, их легче растянуть и удержать в корригированном положении, давая возможность костям стопы расти и развиваться правильно. Суть неоперативного лечения состоит в редрессирующей гимнастике,
исправляющей деформацию стопы (по 3—5 мин с перерывами для массажа
мышц стопы и голени 3-4 раза в день), и удержании стопы в корригированном положении мягким бинтом (по Финку—Эттингену). Врач-ортопед должен обучить мать ребенка проводить пассивную корригирующую гимнастику,
массаж и правильно фиксировать стопу с помощью мягкого бинта. Ручную
редрессацию стопы производят осторожно и постепенно, устраняя сначала
аддукцию переднего отдела стопы, затем супинацию и наконец подошвенную
флексию. Сеанс редрессации состоит из трех приемов, повторяемых по 20 раз
(рис. 303, а).Каждый раз достигнутое положение стопы необходимо фиксировать методом бинтования по Финку—Эттингену (рис. 303, б) фланелевым бинтом
шириной 5-6 см, длиной 2 м при положении сгибания в коленном суставе под
углом 90°. Бинтовать начинают со стопы. Частота повторений манипуляций
с последующим бинтованием зависит от тяжести деформации (возможно до10 раз в сутки).После достижения гиперкоррекции стопы, а при мягкотканной форме —
возможного ее исправления к возрасту 2—3 мес. для предупреждения рецидивов до разрешения ходьбы накладывают шины из полиэтилена для удержания
стопы и голени в положении гиперкоррекции. При средних и тяжелых видах косолапости с 3-недельного возраста ребенку проводят лечение при помощи этапных гипсовых повязок.

Слайд 19Это осуществляет непосредственно врач-ортопед на специальном столе Никифоровой. Обычно предварительно кожу обрабатывают вазелином, затем накладывают слой ваты и после ручной редрессации накладывают гипсовые бинты циркулярно, исправляя компоненты деформации от кончиков пальцев до
верхней трети голени (в виде сапожка). Смену гипсовых повязок и коррекцию
проводят 1 раз в неделю без наркоза. Коррекцию деформации осуществляют
с некоторым насилием, растягивая, но не разрывая ткани. После исправления
деформации в течение 3—4 мес. используются ортезы, сохраняющие правильное положение стопы. Затем ребенку можно ходить в ботинках со
шнуровкой и пронатором, подбитым по всей поверхности подошвы, включая
каблук. Во время сна необходимо использовать ортезы. Одновременно назначают массаж мышц голени и стопы, ванны, корригирующую гимнастику, а при ослаблении мышц — их фарадизацию, в частности
малоберцовой группы мышц.

Слайд 20При отсутствии эффекта от неоперативного лечения у детей с 6-месячного возраста и при тяжелых формах врожденной косолапости с возраста 3 лет показано
оперативное вмешательство на сухожильно-связочном аппарате по Т. С. Зацепину с применением дистракционно-компрессионного аппарата для выведения стопы в положение гиперкоррекции, вправления таранной кости в вилку
голеностопного сустава и декомпрессии таранной кости. Повторно гипсовую повязку типа «сапожок» накладывают сроком до 6 мес.В последующем проводят ЛФК и ФТЛ. Ребенок должен носить обувь с пронатором.

Слайд 21При тяжелой форме косолапости с выраженной аддукцией и супинацией
стопы в запущенных случаях производят операцию на костях стопы в возрасте
от 12 лет и старше. Это клиновидная резекция костей стопы с основанием по
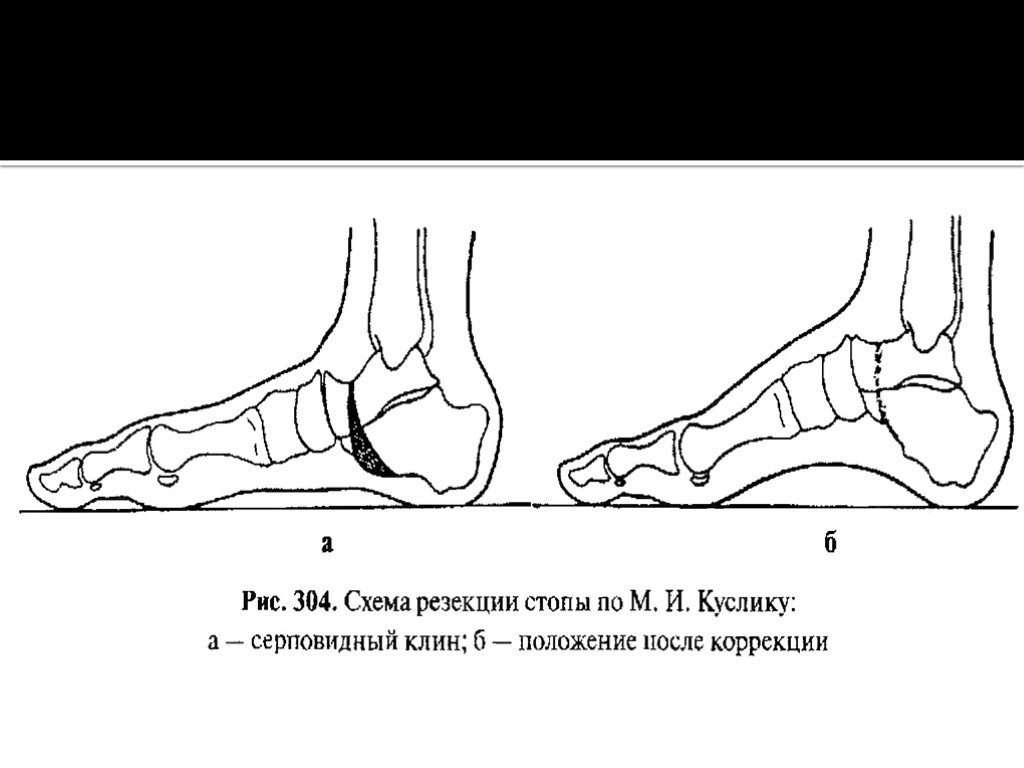
наружному краю в области пяточно-кубовидного сустава и вершиной в области таранно-ладьевидного сустава. Иногда производят серповидную резекцию
костей стопы по М. И. Куслику и фиксацию дистракционным аппаратом. С помощью этой операции удаляется костный фрагмент серповидной
формы в среднем отделе стопы. При тяжелой костной форме косолапости в результате роста ребенка и ходьбы с варусной установкой стоп возникает скручивание внутрь костей
голени на границе средней и нижней третей. Для устранения торсии производят деторсионную остеотомию на уровне средней трети голени для улучшения
биомеханики ходьбы. Через 6-7 нед. после консолидации области остеотомии
гипсовую повязку снимают. В послеоперационном периоде восстановительное лечение необходимо проводить в условиях ортопедического отделения или
санатория. Оно заканчивается обязательным снабжением больного ортопедической обувью.

Слайд 23ВРОЖДЕННАЯ МЫШЕЧНАЯ КРИВОШЕЯ
Врожденная мышечная кривошея — стойкое укорочение грудино-ключично-сосцевидной мышцы, вызванное ее недоразвитием или травмой в перинатальном периоде. Этиология: Мышечная кривошея развивается вследствие повреждения грудиноключично-сосцевидной мышцы при родах с образованием гематомы и
последующим рубцеванием, что ведет к укорочению этой мышцы, что подтверждается гистологически (степень выраженности кривошеи находится в прямой зависимости
от тяжести недоразвития мышечных волокон и степени замещения мышечной
ткани соединительной).

Слайд 24Клиническая картина зависит от патогенеза, возраста ребенка на момент
выявления заболевания, длительности его развития и характера лечения. Изменения грудиноключично-сосцевидной мышцы в родильном доме проявляются утолщением и уплотнением ее в верхней, средней или нижней трети. Это
можно выявить при ослаблении натяжения грудиноключично-сосцевидной
мышцы наклоном головы. Плотная и утолщенная в течение первого месяца
мышца затем выглядит как соединительнотканный тяж и отстает в росте. Голова больного наклоняется в сторону укороченной мышцы и поворачивается
в здоровую сторону. При этом ограничивается поворот головы в больную сторону. Асимметрия
лица и лицевого черепа связана с нарушением роста вследствие длительного
вынужденного положения головы. Становятся положительными симптомы
Эрлахера и Фелькера — глаза и мочки ушных раковин находятся не на одной
прямой. Выявляется сколиоз в той или иной степени при осмотре со стороны
шеи. При рентгенографии выявляется только асимметрия лицевого черепа.

Слайд 25Синдром Клиппеля—Фейля
Аномалия развития шейных позвонков. Различают два типа: срастание I и II шейных позвонков в конгломерат с другими шейными позвонками (не более 4) с одновременным незаращением дужек (шейные ребра); синостоз 1 шейного позвонка с затылочной костью, затем синостоз расположенных ниже
позвонков и наличие шейных ребер. При этом синдроме изменения в верхнихшейных позвонках обязательно сочетаются с первыми симптомами. Клиническая картина: укорочение шеи, низко расположенная граница роста волос на
шее, ограничение подвижности головы. Данная аномалия нередко сочетается
с болезнью Шпренгеля (высокое стояние лопатки, вдавление основания черепа, наличие полупозвонков).

Слайд 26Шейные ребра
Шейные ребра — проявление рудиментов ребер у шейных позвонков (чаще
у VI и VII). Истинные шейные ребра, как и нормальные, имеют головку, шейку
и тело. Ложные шейные ребра головок не имеют и соединены с поперечным
отростком позвонка синостозом или синдесмозом. Различают четыре степени
в зависимости от формы и размеров шейных ребер: I степень — ребра не выходят за пределы поперечного отростка; II степень — конец ребра свободно лежит в тканях; III степень — от передней поверхности конца ребра к I грудному ребру идет
соединительнотканный тяж; IV степень — шейное ребро похоже на настояшее ребро. В ряде случаев шейные ребра сочетаются с аномалией развития тел позвонков в виде клиновидных, полупозвонков, добавочных позвонков.

Слайд 27Шейное
ребро изменяет ход позвоночной артерии и сопровождающих ее вен. Вместо
соответствующего отверстия в поперечном отростке VI шейного позвонка
она выходит через отверстие в отростке V. При большой длине шейного ребра
подключичная артерия соприкасается с ним, удлиняется и сильно изгибается.
Плечевое нервное сплетение иногда значительно изменяется, проходя кпереди
от шейного ребра, подвергаясь давлению, сплющиванию, разволокнению. Места прикрепления передней и средней лестничных мышц иногда изменяются. Эти мышцы могут прикрепляться к I ребру или к добавочному шейному. Место прикрепления задней лестничной мышцы не изменяется, т. е. она
прикрепляется к II ребру. Клиническая картина зависит от взаиморасположения шейного ребра или
ребер и сосудисто-нервного пучка, что приводит к его натяжению или сдавлению. Вид шеи чаще не изменяется, но для выраженной степени шейных ребер
характерен симптом Мануйлова. Частота сколиоза шейного отдела позвоночника в виде кривошеи и сколиоза шейного и грудного отделов позвоночника достигает 16 %.

Слайд 28Кривошея при вывихах и переломах шейных позвонков
Клиническая картина
соответствует характеру травмы. Кривошея при синдроме Гризеля как результат подвывиха атланта после перенесенного заглоточного абсцесса передней
поверхности позвоночника и развития контрактуры паравертебральных мышц
вызывает наклон головы. На рентгенограмме в переднезадней проекции через
открытый рот выявляются смещение атланта кпереди и поворот вокруг вертикальной оси. Лечение необходимо начинать на ранней стадии заболевания.

Слайд 29Неоперативное лечение мышечной кривошеи продолжают после выписки ребенка из роддома с 2-й недели жизни. Начинают корригирующую гимнастику для растяжения мышцы, после симметричного массажа (3—4 раза
в день по 5—10 мин). Игрушки над кроваткой ребенка необходимо располагать
с больной стороны и сверху, чтобы ребенок, разглядывая их, активно растягивал грудиноключично-сосцевидную мышцу. Назначают курс УВЧ-терапии, соллюкс. С 6-8-й недели для предупреждения рубцевания пострадавшей
мышцы назначают электрофорез калия йодида (30 сеансов с повторением через 3-4 мес.).Для удержания головы в положении гиперкоррекции рекомендуется ношение картонно-ватного воротника Шанца или чепчика с тесемками, прикрепляющегося к лифчику. При невыраженной степени кривошеи излечение ребенка наступает к концу 1-го года жизни.

Слайд 30Оперативное лечение показано при неэффективности неоперативного в возрасте от 2 лет. Наряду с поперечным рассечением грудинной ножки
грудиноключично-сосцевидной мышцы (нередко с резекцией ее участка на
протяжении 1-1,5 см) обязательно параллельно ключице рассекают напряженное фасциальное влагалище мышцы. После наложения швов на подкожную мышцу шеи и на кожу накладывают
торакокраниальную гипсовую повязку в положении гиперкоррекции. Иммобилизация продолжается 5—6 нед., затем до 6 мес. больной носит головодержатель из полиэтилена или головодержатель иной конструкции, регулярно проводят ЛФК и массаж. Прогноз при врожденной мышечной кривошее в случае раннего начала лечения благоприятный. При позднем обращении больного и наличии деформации лицевого черепа
эффективность лечения низка.

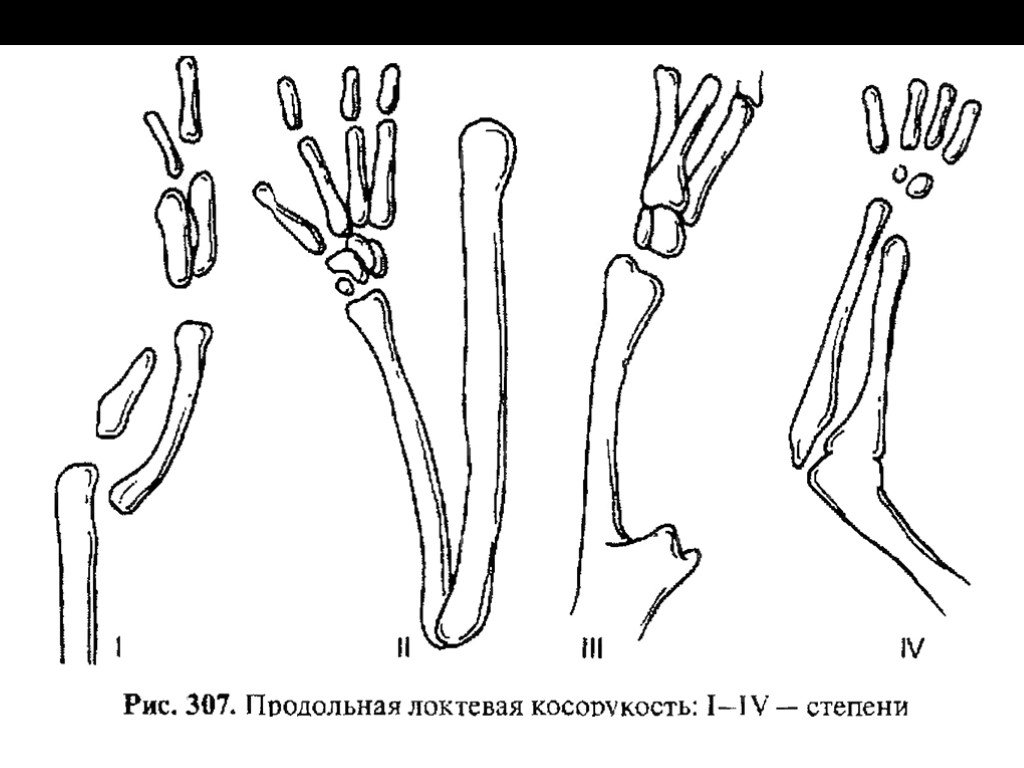
Слайд 31ВРОЖДЕННАЯ КОСОРУКОСТЬ
Врожденная косорукость — это врожденное укорочение сухожильно-мышечного и связочного аппарата предплечья и кисти при отсутствии или недоразвитии лучевой кости, реже — локтевой. Нередко эти виды косорукости
сочетаются с контрактурами в других суставах. Врожденная локтевая косорукость возникает при отсутствии
мышц предплечья по локтевому краю, частичном или полном отсутствии локтевой кости с одновременным отсутствием IV и V пальцев кисти, IV и V пястных костей, крючковидной, гороховидной и трехгранной костей запястья. Она
вызывает локтевое приведение кисти и нарушение ее функции.

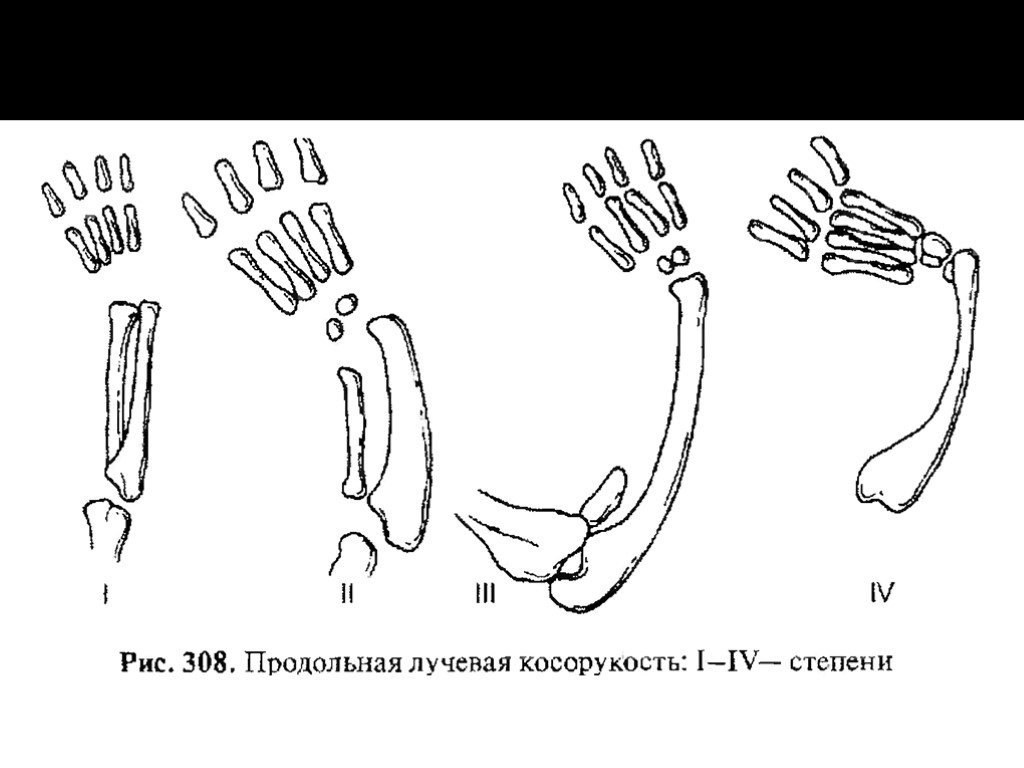
Слайд 32Врожденная лучевая косорукость
Наблюдаются различные варианты: полное или частичное отсутствие лучевой кости с одной или с обеих
сторон. Обычно поражение костей предплечья сопровождается недоразвитием
мышц лучевой стороны предплечья, I пальца, I пястной и ладьевидной костей.
При этом кисть резко смещается в лучевую сторону, в результате отсутствия I пальца страдает хватательная функция кисти. Лечение врожденной косорукости — сложнейшая проблема. Его надо начинать с первых недель жизни ребенка, исправляя контрактуры суставов
с помощью ЛФК, массажа мышц предплечья и кисти, этапными гипсовыми
повязками. С 2-го года жизни необходимо производить операции на мягких тканях — удлинение сухожилий мышц. На ночь необходимо накладывать специальные шины из пластмассы. К сожалению, консервативное лечение малоэффективно. Лишь хирургическое лечение позволяет исправить деформацию предплечья, хотя функция
кисти остается прежней. Его необходимо проводить после 10—12 лет. Суть операции состоит в коррекции деформации предплечья.

Слайд 35Амниотические перетяжки
Это врожденные нитевидные вдавления на протяжении сегментов конечностей или пальцев. Они возникают в результате
образования тяжей и перемычек между стенками амниона в раннем периоде
беременности. Клиническая картина. На коже различных частей конечностей выявляются
циркулярные борозды различной глубины (вплоть до кости). Чаще амниотические перетяжки встречаются на голени, предплечье, кисти. Они бывают поверхностными и глубокими. Чем глубже перетяжка, тем тяжелее изменения,
расположенные дистальнее нее, которые выражаются в расстройстве кровообращения, лимфооттока и нередко приводят к омертвению дистального сегмента, вплоть до полной ампутации. Возможно также сочетание амниотической перетяжки с врожденной косолапостью. Лечение оперативное, проводится на первом году жизни. Существуют два
способа оперативного пособия: циркулярное иссечение перетяжки с последующим сближением краев
раны; после циркулярного иссечения малоподвижной и рубцово-измененной
кожи, рассечения фасции и освобождения от рубцов сосудов и нервов дефект
кожи закрывают с помощью встречных треугольных лоскутов.

Слайд 36СИНДАКТИЛИЯ
Это сращение одного или нескольких пальцев кисти с нарушением функции или косметического состояния пораженного сегмента конечности. Синдактилия развивается на 7-8-й неделе развития
эмбриона. Частота синдактилии составляет 1 на 10 ООО жителей, в 2 раза чаще она
встречается у мальчиков. Основные варианты синдактилии: По протяженности: неполная (сращение основных или основных и части средних фаланг); полная (сращение всех фаланг). По виду сращения: мягкотканная; костная. По состоянию пораженных пальцев: простая форма (сращение нормально развитых пальцев, имеющих полный объем движений); сложная форма (сращение пальцев со стабильной контрактурой, клинодактилией, недоразвитием и т. д.).

Слайд 37При перепончатой форме пальцы сращены между собой кожным мостиком, имеющим вид плавательной перепонки, состоящей из двух листков
кожи. Обычно соединяются между собой III и IV пальцы кисти, но хорошая
подвижность обоих пальцев сохраняется. Кожная форма синдактилии встречается наиболее часто. При этом оба пальца срастаются на всем протяжении.
Движения пальцами совершаются совместно, однако они несколько ограниченны. При костной форме синдактилии возможно сращение на уровне одной фаланги; возможно сращение всех фаланг. Встречается концевая форма, когда не
разъединены лишь дистальные фаланги. Лечение синдактилии — только оперативное. Время операции определяется видом деформации. При сложных формах синдактилии, особенно при сращениях пальцев, оперативное лечение проводят в возрасте 6—12 мес.; при простых мягкотканных
формах — между первым и вторым годом жизни.

Слайд 38При хирургическом лечении межпальцевая
складка должна быть сформирована из собственных тканей кисти. Сращенные пальцы разъединяют так, чтобы на ладонной поверхности была зигзагообразная линия разреза. Дефекты боковых поверхностей пальцев после устранения синдактилии
необходимо заместить путем свободной пересадки кожи. Деформацию пальцев устраняют одновременно с их разъединением (капсулотомия межфаланговых суставов, корригирующие остеотомии и др.).В послеоперационном периоде кисть фиксируют гипсовой лонгетой с разгибанием пальцев в суставах. Швы снимают на 14—16-й день. Далее проводят
ЛФК и ФТЛ. Оперированные пальцы на 1-1,5 мес. фиксируют на ночь лонгетой в положении разгибания в межфаланговых суставах для предупреждения ретракции
послеоперационных рубцов. При кожной форме операция разъединения фаланг завершается свободной
кожной пластикой.