Слайд 1ВИЧ-инфекция (HIV - infection)
Российский Университет Дружбы Народов Кафедра инфекционных болезней с курсом эпидемиологии
Слайд 2ВИЧ – инфекция ЭТО…
Медленно прогрессирующее антропонозное заболевание, характеризующееся прогрессирующим поражением иммунной системы и развитием вследствие этого вторичных оппортунистических инфекций и опухолевых процессов.
Слайд 3ВИЧ – вирус иммунодефицита человека СПИД – синдром приобретенного иммунодефицита ВИЧ = СПИД ВИЧ-инфекция СПИД
Слайд 4Зачем стоматологу знать о ВИЧ?
По данным ВОЗ, стоматологи (вместе с хирургами и гинекологами) занимают первое место в перечне медицинских профессий повышенного риска инфицирования ВИЧ инфекцией.

Слайд 5Исторические сведения:
В 1981 г. Центр по борьбе с болезнями (CDC) в США сообщил о выявлении у молодых гомосексуалистов нескольких случаев пневмоцистной пневмонии и саркомы Капоши. К концу 1981 года была получена информация о более 100 случаях заболевания, которое в 1982 г. получило название «синдром приобретенного иммунодефицита. В 1982 г. Р.Галло (США) высказал предположение, что причиной ВИЧ-инфекции является вирус из подсемейства лентивирусов семейства ретровирусов. Вирус иммунодефицита человека был выделен в 1983 году группой профессора Люка Монтанье (Montaner L.) из лимфатического узла больного СПИДом в Парижском институте Пастера. В том же году в США группа профессора Роберта Галло (Gallo R.) выделила вирус из лимфоцитов периферической крови больных СПИДом, оба выделенные вирусы оказались идентичными.

Слайд 6В 1982 году М.S.Gottlib ввел понятие Aquired Immune Deficienci Syndrom (AIDS) - синдром приобретенного иммунодефицита (СПИД), за год до того впервые с соавторами описавший новое заболевание. В этом же 1982 году определил группу СПИД-ассоциируемых оппортунистических инфекций. СПИД окрестили болезнью четырех “Н” - по заглавным буквам английских слов - гомосексуалисты, больные гемофилией, гаитяне и героин, выделив этим самым группы риска для новой болезни. ВОЗ в 1987 году приняла единое название – “вирус иммунодефицита человека” (ВИЧ, или в английской аббревиатуре – HIV).

Слайд 7ВИЧ и стоматология
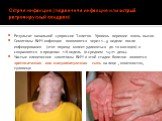
Уже к 80-м годам было известно более 15 симптомов поражения слизистой оболочки полости рта и пародонта, проявляющихся на разных стадиях инфекционного процесса. В 1985 году Дэвид Хо с соавторами определяет наличие ВИЧ в слюне. Несмотря на незначительный риск передачи вируса при стоматологических вмешательствах, врача-стоматолога относят к первой группе риска по гепатиту и ВИЧ. Вероятность контакта с ВИЧ составляет порядком 0,85%,

Слайд 8Рекомендации стоматологу (ВОЗ, 1986):
врач-стоматолог должен знать симптомы поражения полости рта на разных стадиях инфекционного процесса, кожи и патогенез этого заболевания; врач-стоматолог может участвовать в постановке диагноза “инфекция ВИЧ” от начала до терминальной стадии; врачу-стоматологу необходимо помнить, что через полость рта может передаваться не только ВИЧ, но и возбудители оппортунистических инфекций: туберкулеза, цитомегаловирусной инфекции, простого герпеса (слюна, кровь и аэрозоли, образующиеся при препарировании зубов); врач-стоматолог обязан оказать инфицированному ВИЧ адекватную стоматологическую помощь при строгом соблюдении правил асептики и антисептики.

Слайд 9Этиология:
ВИЧ относится к семейству ретровирусов, подсемейству лентивирусов. Лентивирусы вызывают хронические инфекции с длинным латентным периодом, персистирующей репродукцией вируса и поражением ЦНС. Существует 2 типа:ВИЧ-1 и ВИЧ-2 имеют сходную структуру. Во всем мире большинство случаев СПИДа сегодня вызвано ВИЧ-1. ВИРУС ОБЛАДАЕТ ВЫСОКОЙ АНТИГЕННОЙ ИЗМЕНЧИВОСТЬЮ!!!

Слайд 10Гипотезы происхождения ВИЧ
1. Вирус создан искусственно в конце 70-х годов текущего столетия посредством методов генной инженерии. 2. Антропогенное происхождение • ВИЧ-типичный экзогенный ретровирус, существовавший у людей с древних времен и эволюционировавший вместе с человеком при его расселении на Земле; • в глухих уголках Центральной Африки ВИЧ циркулировал и вызывал эндемические заболевания СПИД длительное время, затем с о. Гаити попал в США довольно быстро распространился на все континенты; • ВИЧ - не африканского происхождения, а возник и до нынешней пандемии, существовал в странах умеренного климата (Северная Америка, Европа), в силу слабой патогенности вызывая отдельные заболевания, практически не диагностируемые как СПИД.

Слайд 113. Зоонозное происхождение: •в начале 50-х годов ХХ века конструирование ВИЧ произошло при генетических рекомбинациях (видимо, случайных) вируса лейкоза человека и животных (ретровируса типа С) с вирусом опухоли молочной железы мышей (ретровирус типа В) или с вирусом обезьяньего СПИДа (ретровирус типа D); •в древние времена мутанты вируса иммунодефицита зеленой мартышки трансформировались и обрели нового хозяина - человека; • по структуре генома и биологическим свойствам ВИЧ близок к лентивирусу висна и вирусу инфекционной анемии лошадей; отмечается выраженная общность их внутренних (сердцевинных) белков.
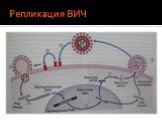
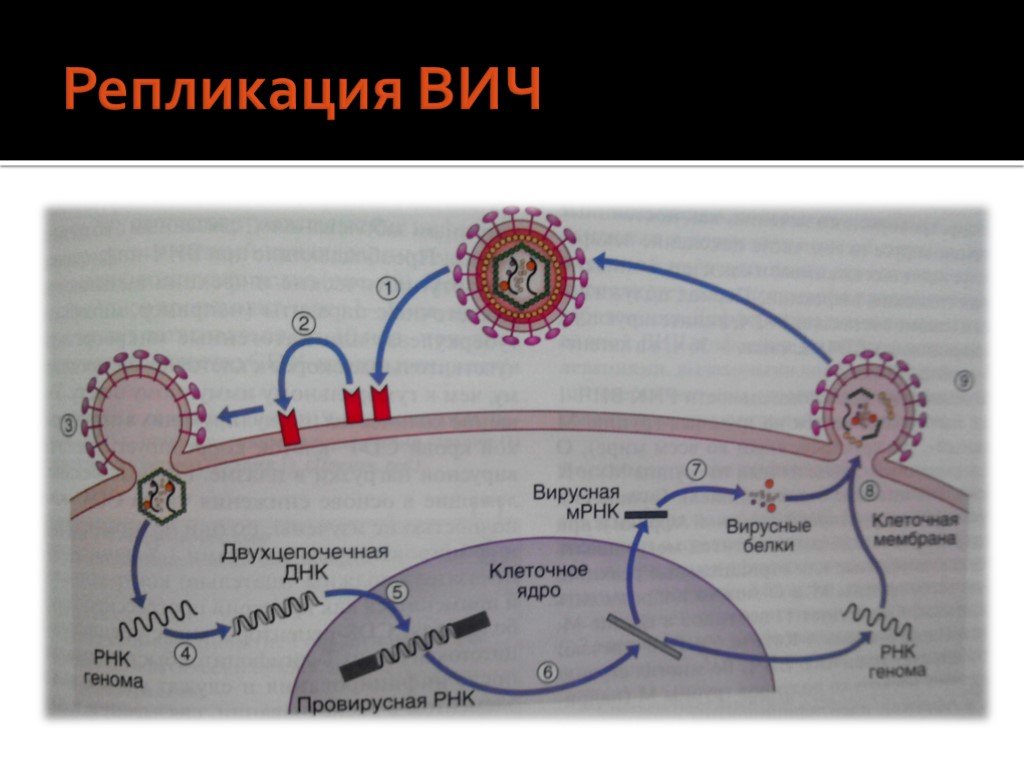
Слайд 12Строение вируса:
Диаметр ВИЧ-1 составляет 100 нм. Снаружи вирус окружен липидной мембраной Внутри к липопротеидной оболочке прилежит матриксный белок Сердцевина вируса (капсид) Две молекулы вирусной РНК Вирус содержит все необходимые ферменты для репликации: обратную транскриптазу, интегразу и протеазу.
Слайд 13Динамика жизненного цикла ВИЧ по D.Ho (1996г)
Слайд 14Устойчивость ВИЧ:
ВИЧ не стоек во внешней среде. Инактивируется при температуре 56°С за 30 минут, при кипячении — через одну минуту, погибает под воздействием химических агентов, допущенных для проведения дезинфекции (70% этиловый спирт, 0,5% р-р гипохлорида Na) Вирус устойчив к ионизирующей радиации, ультрафиолетовому облучению и замораживанию при — 70°С.
Слайд 15Эпидемиология:
Резервуар и источник инфекции - инфицированный ВИЧ человек во всех стадиях инфекции, пожизненно. Африканские обезьяны могут быть источником ВИЧ. Другие животные не восприимчивы к ВИЧ.
Слайд 16Биологические субстраты человека, содержащие ВИЧ:
кровь сперма и предэякулят вагинальный и цервикальный секрет материнское грудное молоко спинномозговая жидкость (ликвор) Вирус может находиться и в других субстратах (но его концентрация в них мала): моча слюна слезная жидкость секрет потовых желез
Слайд 17Пути передачи
1) половой (при половых контактах) 70-80% ; 2) парентеральный (при переливании ВИЧ-инфицированной крови и введении ее препаратов, при трансплантации тканей и органов) 5-10%; 3) инъекционный (при совместном использовании одних и тех же шприцев и игл для внутривенных инъекций без предварительной стерилизации) 5-10%; 4) вертикальный (от инфицированной матери к ребенку внутриутробно, во время родов или при кормлении грудью) 5-10%.

Слайд 18Повышенный риск инфицирования ВИЧинфекцией
стоматологов-хирургов и ортопедов: все манипуляции в полости рта связаны с микротравмами как пациентов, так и врачей, что обуславливает прямое инфицирование через кровь. терапевтов-стоматологов: специальные исследования показали, что за смену терапевт получает не менее 8 - 12 микротравм, не сопровождающихся видимым кровотечением (уколы, царапины и т. п.). При пальпации острых краев коронок зуба, пломб, зубного камня нарушается целостность рогового слоя эпителия пальцев рук, который выполняет основную защитную функцию, и этого вполне достаточно для последующего проникновения ВИЧ в ткани. К сожалению, на это не обращают должного внимания
Слайд 19ВИЧ не передается:
москитами, комарами, блохами, пчелами и осами не передается при бытовых контактах.
Слайд 20Естественная восприимчивость:
Очень высокая (до 100%). Инфицирующая доза – 1 вирусная частица, попавшая в кровь. Восприимчивость к вирусу здоровых людей определяется стадией болезни зараженного партнера: при интенсивной виремии выше риск. В динамике развития болезни растет концентрация вируса в биологических субстратах, что увеличивает риск заражения партнера.

Слайд 21Основные проявления эпидемического процесса.
Первый этап (1987-1995 г.г.) — завоз ВИЧ иностранными гражданами и распространение инфекции среди населения за счет сексуальных контактов, медленные темпы развития эпидемического процесса; Второй этап (1996-1998 г.г.) — стремительное распространение инфекции среди лиц, употребляющих наркотические вещества; ведущий путь передачи —парентеральный; Третий этап (1999 г. по настоящее время) — является последствием предыдущей, формируется за счет сексуальных партнеров наркопотребителей и лиц, инфицированных половым путем. Выход инфекции из групп риска, возрастает риск инфицирования женщин и детей, ведущий путь передачи половой.

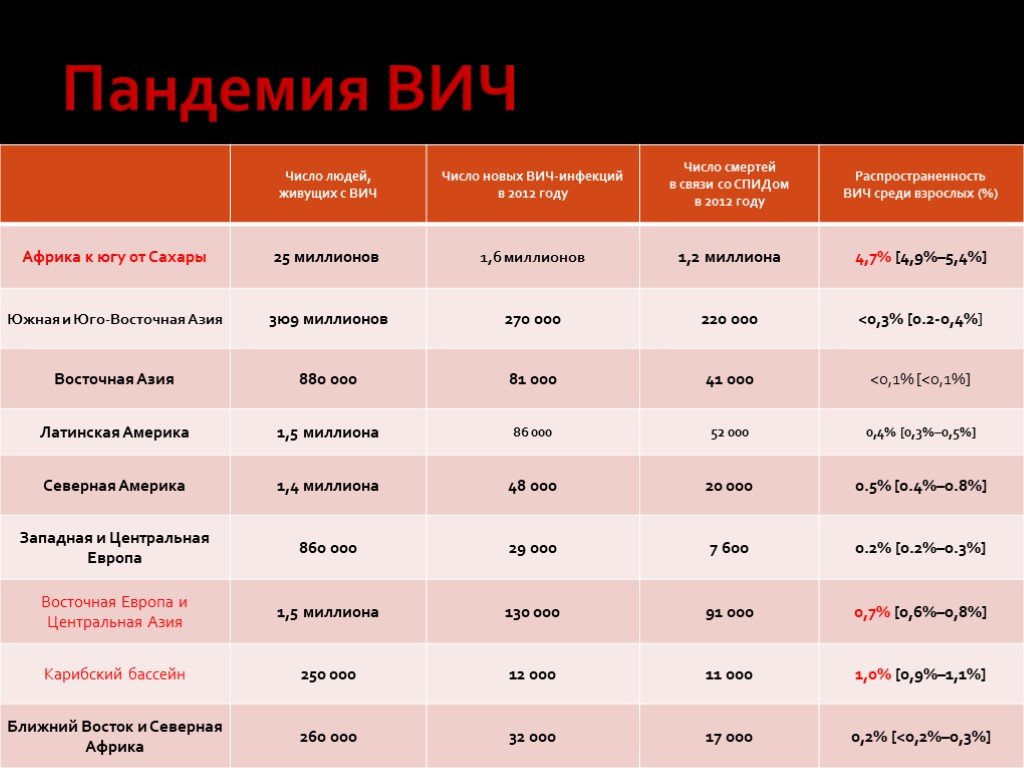
Слайд 23Обзор ситуации по ВИЧ в мире на 2012г.
По оценкам ВОЗ/ЮНЭЙДС 35.3 миллиона человек в мире жили с ВИЧ в конце 2012 года 30 миллионов человек умерли от болезней, обусловленных СПИДом за 30 лет 1.6 миллиона умерли от СПИД в 2012 году 2,3 миллиона впервые инфицированы ВИЧ в 2012 году 390 тыс. новых случаев среди детей
Слайд 24Оценочные данные: число взрослых и детей, живущих с ВИЧ 2012
Всего: 35,3 миллиона [32,2–38,8 миллиона]
Западная и Центральная Европа 860 000 [770 000 – 930 000]
Ближний Восток и Северная Африка 260 000 [200 000 – 370 000]
Африка к югу от Сахары 25,0 миллиона [23,6–26,6 миллиона]
Восточная Европа и Центральная Азия 1,3 миллиона [1,3–1,7 миллиона]
Южная и Юго-ВосточнаяАзия 3,9 миллиона [2,9–5,2 миллиона]
Океания 51 000 [43 000 – 59 000]
Северная Америка 1,3 миллиона [1,0–1,9 миллиона]
Латинская Америка 1,5 миллиона [1,2–1,9 миллиона]
Восточная Азия 880 000 [580 000 – 1,1 миллиона]
Карибский бассейн 250 000 [170 000 – 220 000]
Слайд 25Около 6300 новых случаев ВИЧ-инфицирования в день в 2012
95% - в странах с низким и средним экономическим уровнем Около 700 случаев – среди детей младше 15 лет 47% - женщины 39% - молодые люди (15 – 24 года)
Слайд 26Оценочные данные: число новых ВИЧ-инфекций, включая взрослых и детей 2012
Западная и Центральная Европа 29 000 [25000 – 35 000]
Ближний Восток и Северная Африка 39 000 [22 000 – 47 000]
Африка к югу от Сахары 1,6 иллиона [1,4–2,8 миллиона]
Восточная Европа и Центральная Азия 130 000 [89 000 – 190 000]
Южная и Юго-Восточная Азия 270 000 [160 000 – 440 000]
Океания 2100 [1500 – 2700]
Северная Америка 48 000 [15 000 – 100 000]
Латинская Америка 86 000 [57 000 – 150 000]
Восточная Азия 81 000 [34000 – 160 000]
Карибский бассейн 12 000 [9400 – 14 000]
![Оценочные данные: число смертей, обусловленных СПИДом, включая взрослых и детей 2012. Западная и Центральная Европа 7600 [6900 – 8300]. Ближний Восток и Северная Африка 17 000 [12000 – 26 000]. Африка к югу от Сахары 1,2 миллиона [1,1–1,4 миллиона]. Южная и Юго-Восточная Азия 220 000 [150 000 – 31 Оценочные данные: число смертей, обусловленных СПИДом, включая взрослых и детей 2012. Западная и Центральная Европа 7600 [6900 – 8300]. Ближний Восток и Северная Африка 17 000 [12000 – 26 000]. Африка к югу от Сахары 1,2 миллиона [1,1–1,4 миллиона]. Южная и Юго-Восточная Азия 220 000 [150 000 – 31](https://prezentacii.org/upload/cloud/18/09/76620/images/thumbs/screen27.jpg)
Слайд 27Оценочные данные: число смертей, обусловленных СПИДом, включая взрослых и детей 2012
Западная и Центральная Европа 7600 [6900 – 8300]
Ближний Восток и Северная Африка 17 000 [12000 – 26 000]
Африка к югу от Сахары 1,2 миллиона [1,1–1,4 миллиона]
Южная и Юго-Восточная Азия 220 000 [150 000 – 310 000]
Океания 1200 [1000 – 1800]
Латинская Америка 52 000 [35 000 – 75 000]
Восточная Азия 41 000 [25 000 – 64 000]
Карибский бассейн 11000 [9400 – 14 000]
Восточная Европа и Центральная Азия 91000 [66000 – 120 000]
Северная Америка 20 000 [16 000 – 27 000]
Слайд 28Положительные тенденции
Число новых случаев снизилось на 17 %, в том числе в странах Африки (к югу от Сахары) на 15 % (за последние 8 лет) . Число смертей снизилось на 10 % (за последние 5 лет). Благодаря АРВ терапии спасено 2,9 млн. жизней. Предотвращено около 200 тыс. новых случаев среди детей.
Слайд 29Негативные тенденции
Сохраняет динамичный, местами растущий, изменчивый характер; Увеличивается количество инфицированных женщин (около 50%); Молодые люди в возрасте 15-24 лет - около 50% новых случаев; Более 6000 человек заражаются ежедневно.
Слайд 30Патогенез:
Селективно поражение иммунокомпетентных клеток с развитием прогрессирующего иммунодефицита. ВИЧ способен проникать в любые клетки организма, несущие поверхностные CD4 рецепторы.
Слайд 31Клетки-мишени ВИЧ:
Моноциты/макрофаги Клетки тимуса Клетки лимфоидной ткани Эозинофилы Клетки-кишечника Клетки ЦНС
Слайд 32К чему приводит инфицирование ВИЧ:
ВИЧ-инфекция приводит к поражению неспецифического (врожденного иммунитета) и специфического клеточного и гуморального иммунитета. Происходит снижение содержания и нарушение функции центральных клеток иммунитета — Т-хелперов (С04+лимфоцитов), эффекторных клеток иммунного ответа (натуральных киллеров, цитотоксических С08+лимфоциов, т- регуляторных клеток). Развивается хроническая активация иммунной системы что постепенно приводит к глубокому истощению иммунитета -иммунодефициту, неспособности контролировать оппортунистические инфекции, пролиферативные процессы.
Слайд 34Российская классификации ВИЧ-инфекции (Покровский В.И.) 2007г.
ВЫДЕЛЯЮТ 5 СТАДИЙ: Стадия инкубации (1): Стадия первичных проявлений (2А, 2Б, 2В) Сублиническая стадия (3) Стадия вторичных заболеваний (4А, 4Б, 4В) Терминальная стадия (5)
Слайд 35Стадия инкубации (стадия 1):
С момента заражения до клинических проявлений острой инфекции и/или выработки антител (в среднем от 3 недель до 3 месяцев). Происходит активное размножение ВИЧ, однако клинических проявлений нет.
Слайд 36Стадия первичных проявлений (стадия 2):
2«А» - бессимптомная, когда клинические проявления ВИЧ-инфекции или оппортунистических заболеваний отсутствуют, а ответом на внедрение ВИЧ является выработка антител. 2«Б» - острая ВИЧ-инфекция без вторичных заболеваний (разнообразные клинические проявления, в большинстве своем похожие на симптомы других инфекций). 2«В» - острая ВИЧ-инфекция с вторичными заболеваниями (на фоне временного снижения Т-4 лимфоцитов развиваются вторичные заболевания – ангина, бактериальная пневмония, кандидоз, герпес – как правило, хорошо поддающиеся лечению). Продолжительность клинических проявлений острой ВИЧ-инфекции обычно составляет 2 - 3 недели (5-40 дней).

Слайд 37Стадия субклиническая (стадия 3):
Медленное прогрессирование иммунодефицита. Отмечается постепенное снижение уровня Т-4 лимфоцитов. Единственным клиническим проявлением является увеличение лимфоузлов, которое может и отсутствовать. Длительность латентной стадии от 2 - 3-х до 20 и более лет, в среднем 6 - 7 лет.
Слайд 38Стадия вторичных заболеваний (стадия 4):
Продолжается репликация ВИЧ, приводящая к гибели Т-4 лимфоцитов и к развитию на фоне иммунодефицита вторичных (оппортунистических) заболеваний, инфекционных и/или онкологических. Симптомы на этой стадии имеют обратимый характер, то есть могут проходить сами по себе или в результате лечения. В зависимости от тяжести вторичных заболеваний выделяют следующие стадии. 4«А» - 1. Потеря массы тела
Слайд 394«Б» - 1. Потеря массы тела >10%. 2. Необъяснимая диарея >1 мес. 3. Необъяснимая лихорадка >1 мес. 4. Кандидоз полости рта. 5. Лейкоплакия ротовой полости. 6. Легочный туберкулёз в течение 1 года. 7. Повторные или стойкие вирусные, грибковые, бактериальные инфекции. Повторный или диссеминированный опоясывающий лишай. 8. Локализованная саркома Капоши. Фазы: Прогрессирование (на фоне отсутствия АРВТ, на фоне АРВТ); Ремиссия (Спонтанная, после ранее проводимой АРВТ, на фоне проведения АРВТ)

Слайд 404«В» - 1. Кахексия. 2. Генерализованные бактериальные, вирусные, протозойные заболевания. 3.Пневмоцистная пневмония. 4. Церебральный токсоплазмоз. 5. Криптоспороидоз. 6. Герпетическое, грибковое поражение кожи, слизистых оболочек >1 мес или висцеральное герпетическое поражение независимо от длительности. 7. Диссеминирующий микоз. 8. Кандидоз пищевода, трахеи, бронхов, легких. 9. Атипичный диссеминированный микобактериоз . 11.Экстрапульмонарный туберкулез. 12.Лимфома. 13.Диссеминированная саркома Капоши. 14.Поражение ЦНС любой этиологии. Фазы: Прогрессирование (на фоне отсутствия АРВТ, на фоне АРВТ); Ремиссия (Спонтанная, после ранее проводимой АРВТ, на фоне проведения АРВТ)
Слайд 41Терминальная стадия (стадия 5):
Поражение органов и систем носят необратимое течение. Даже адекватно проводимые противовирусная терапия и лечение оппортунистических заболеваний не эффективны, и больной погибает в течение нескольких месяцев.
Слайд 42Клинически можно выделить 3 стадии ВИЧ-инфекции:
При естественном течении ВИЧ-инфекции выделяют 3 основных стадии: острая фаза, латентная инфекция, стадия манифестных проявлений.
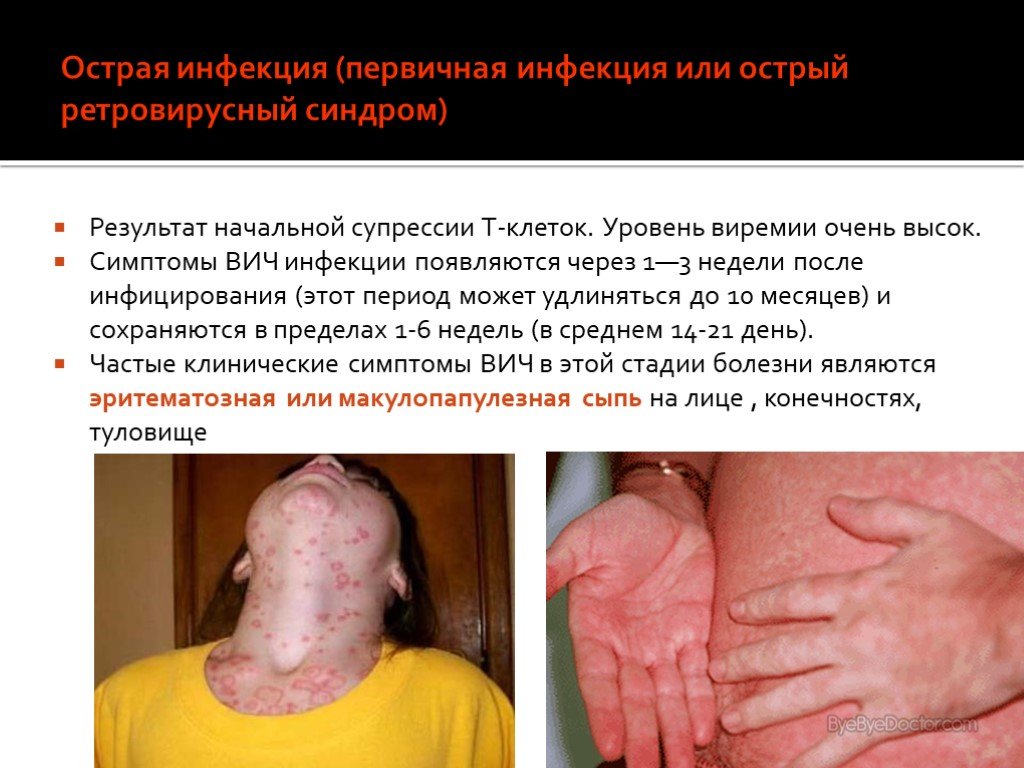
Слайд 43Острая инфекция (первичная инфекция или острый ретровирусный синдром)
Результат начальной супрессии Т-клеток. Уровень виремии очень высок. Симптомы ВИЧ инфекции появляются через 1—3 недели после инфицирования (этот период может удлиняться до 10 месяцев) и сохраняются в пределах 1-6 недель (в среднем 14-21 день). Частые клинические симптомы ВИЧ в этой стадии болезни являются эритематозная или макулопапулезная сыпь на лице , конечностях, туловище
Слайд 44Острая инфекция
Мононуклеозоподобный или гриппоподобный синдром (лихорадка, боли в горле, лимфаденопатия, головная боль, миалгии и артралгии, тошнота, рвота, диарея). Неврологическая симптоматика : менингоэнцефалит, периферическоая нейропатия, паралич лицевого нерва, радикулопатия, психозамы.
Слайд 45Гематологические нарушения в острую фазу:
Умеренная лейкопения, лимфопения, тромбоцитопения или относительный лимфоцитоз с появлением атипичных мононуклеаров. В этот период можно обнаружить транзиторное снижение уровня CD4+ лимфоцитов. Выявление антител к ВИЧ в эту стадию не постоянно и часто совсем отсутствует.
N Эоз - 0-7 Пал - 0-4 Сегм 45-70 Лимф 16-45 Мон 4-10

Слайд 46Латентная инфекция (асимптомная инфекция)
Может длиться от 2 до 10 лет. В этот период, несмотря на инфицированность, человек остается клинически здоровым, у него отсутствуют признаки иммунодефицита. В этот период виремия ВИЧ минимальна, CD4+ остаются на уровне здорового человека. В крови выявляются антитела к ВИЧ. Длительность зависит от исходного состояния иммунной системы человека, от наличия факторов негативно влияющих на состояние здоровья инфицированного (наркомания, алкоголизм, низкий социо- экономический статус и др.). Главным клиническим признаком является увеличение лимфатических узлов двух и более групп (исключая паховые), в течение трех и более месяцев при отсутствии другой заболевания, которое могло бы обусловливать лимфаденопатию.
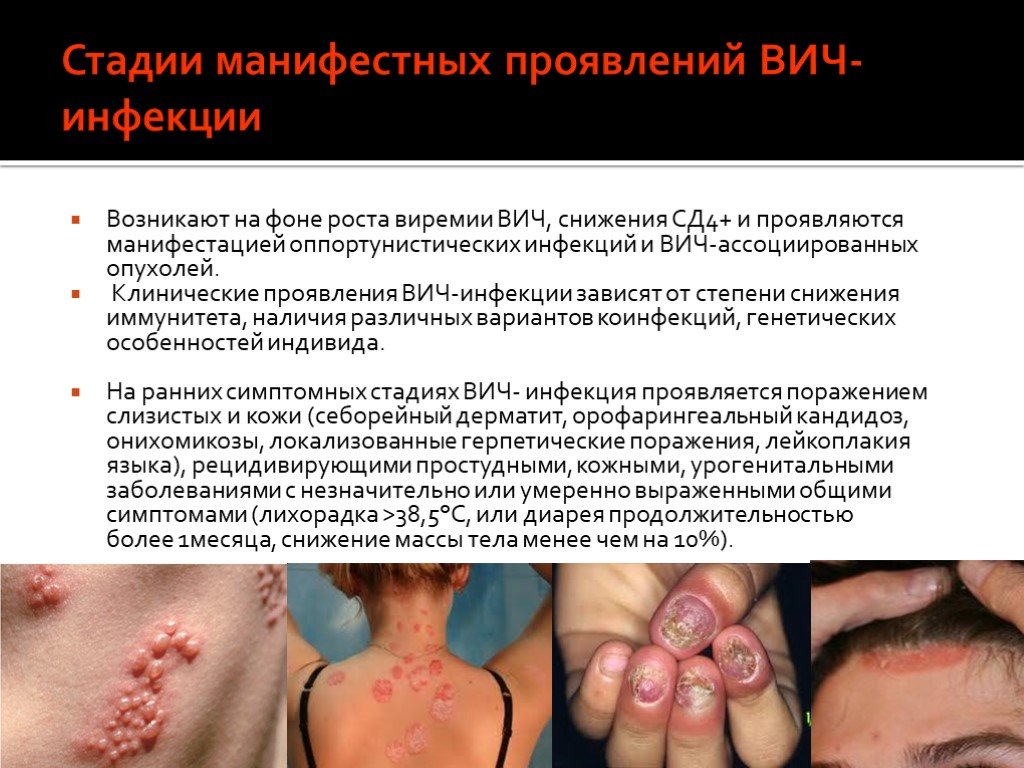
Слайд 47Стадии манифестных проявлений ВИЧ-инфекции
Возникают на фоне роста виремии ВИЧ, снижения СД4+ и проявляются манифестацией оппортунистических инфекций и ВИЧ-ассоциированных опухолей. Клинические проявления ВИЧ-инфекции зависят от степени снижения иммунитета, наличия различных вариантов коинфекций, генетических особенностей индивида. На ранних симптомных стадиях ВИЧ- инфекция проявляется поражением слизистых и кожи (себорейный дерматит, орофарингеальный кандидоз, онихомикозы, локализованные герпетические поражения, лейкоплакия языка), рецидивирующими простудными, кожными, урогенитальными заболеваниями с незначительно или умеренно выраженными общими симптомами (лихорадка >38,5°С, или диарея продолжительностью более 1месяца, снижение массы тела менее чем на 10%).

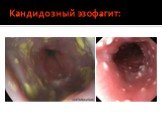
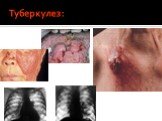
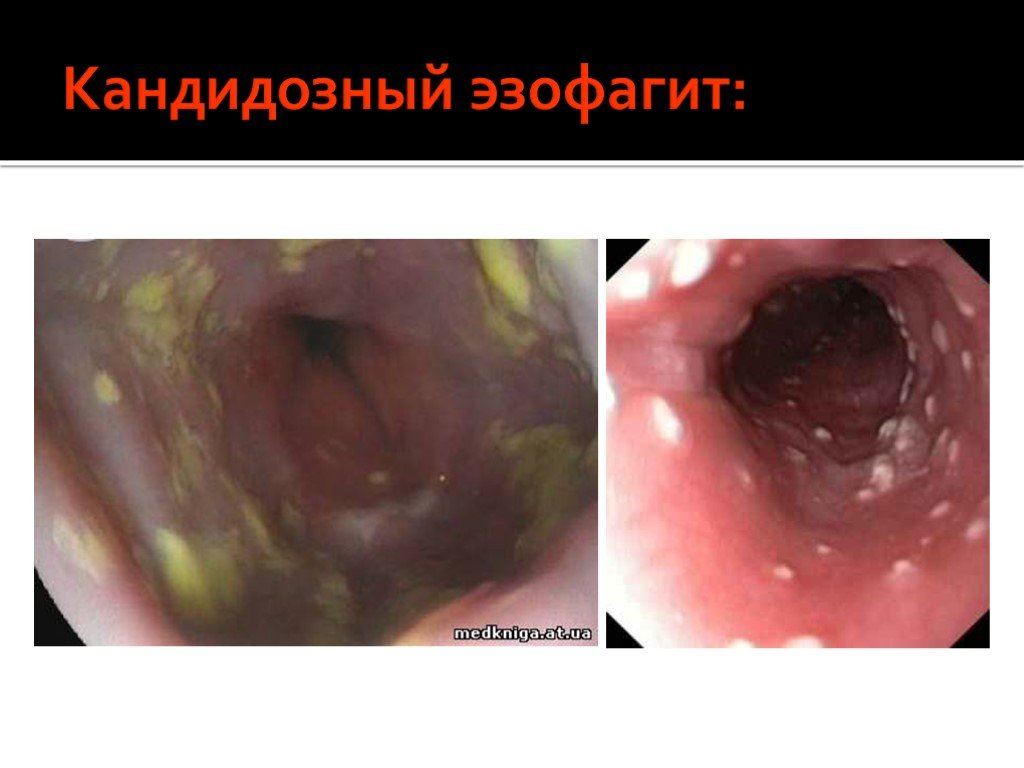
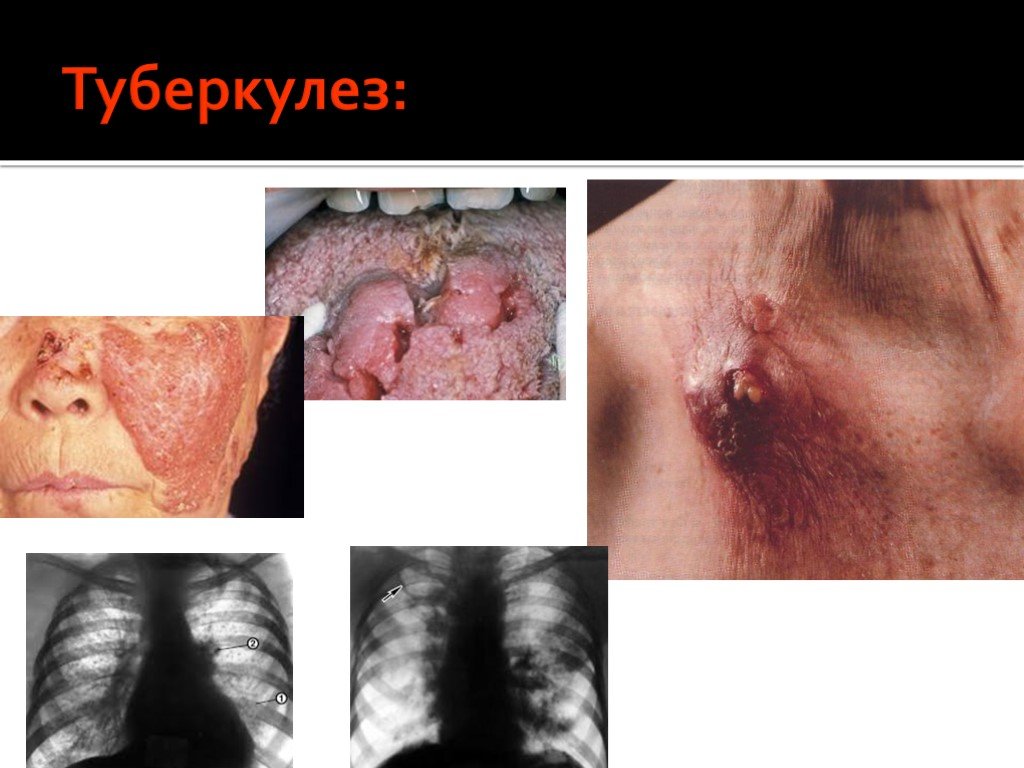
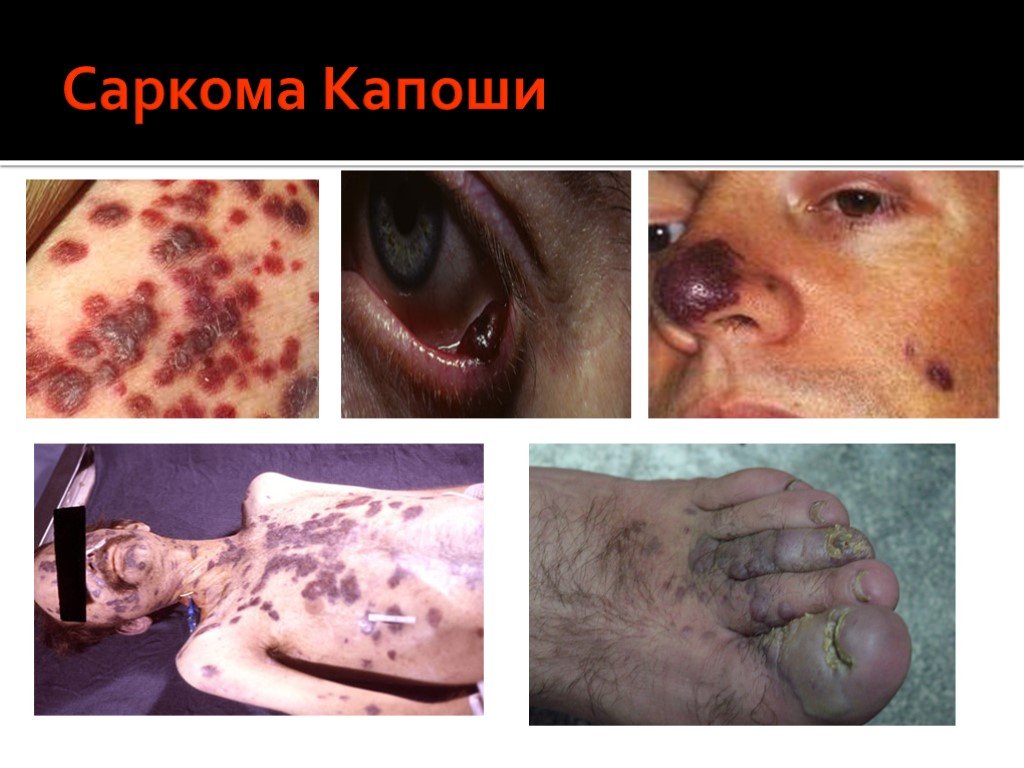
Слайд 48Поздние стадии проявляются выраженным иммунодефицитом и/или манифестацией тяжелых оппортунистических инфекций и опухолей. У пациента определяются тяжелые атипично протекающие инфекции (токсоплазмоз головного мозга, кандидозный эзофагит, кандидоз трахеи и бронхов, криптококкоз, криптоспоридиоз, туберкулез, атипичный микобактериоз, ВИЧ-деменция, ВИЧ-ассоциированные опухоли: саркома Капоши, лимфомы и др.). Развивается выраженное истощение.
Слайд 49Кандидозный эзофагит:
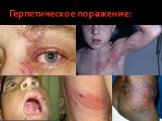
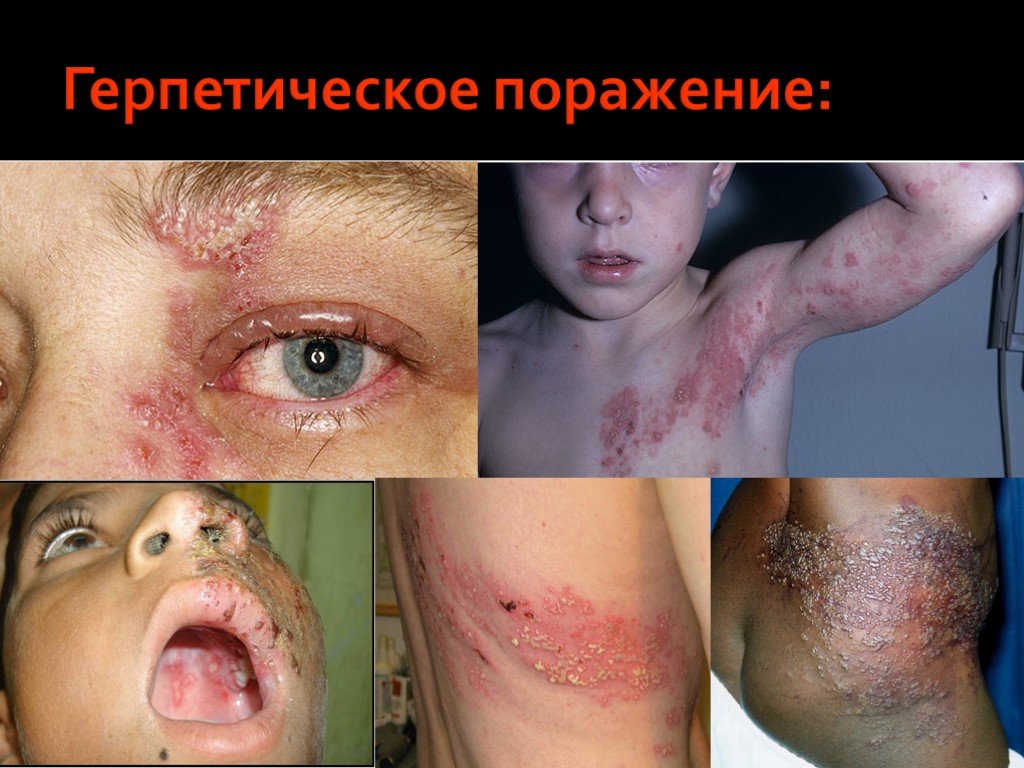
Слайд 50Герпетическое поражение:
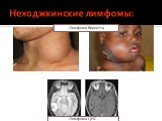
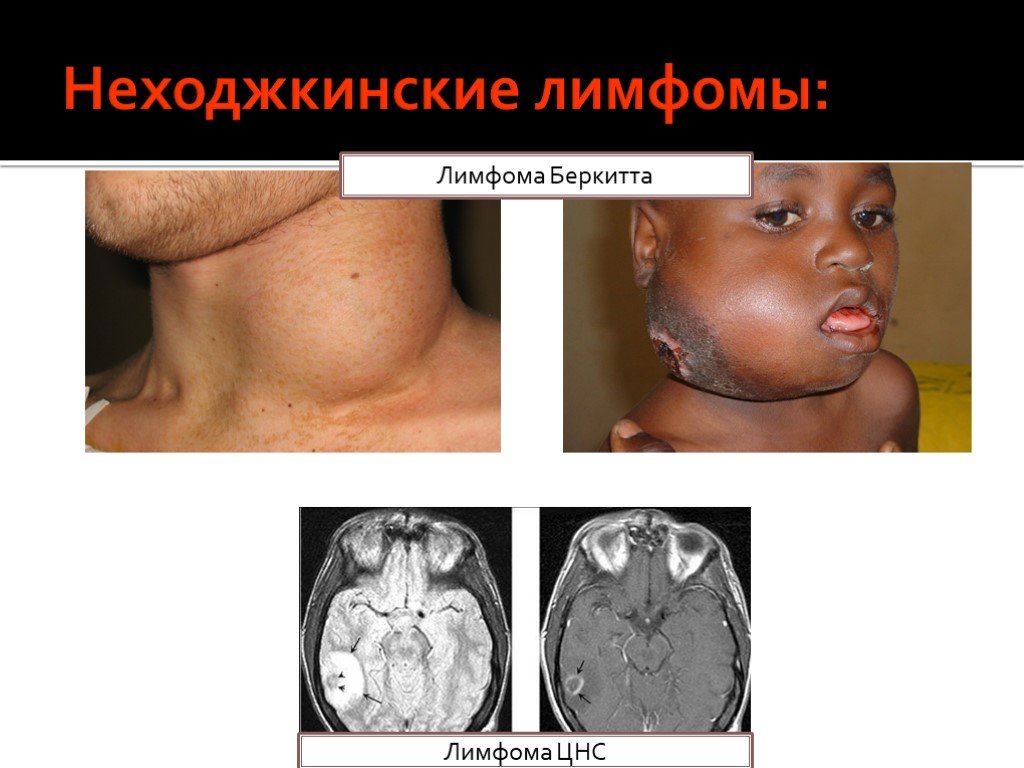
Слайд 53Неходжкинские лимфомы:
Лимфома ЦНС Лимфома Беркитта
Слайд 55Что увидит стоматолог:
Клинические проявления ВИЧ-инфекции в полости рта многообразны. Грибковые, вирусные, бактериальные поражения, новообразования в виде саркомы Капоши, Р-клеточной лимфомы

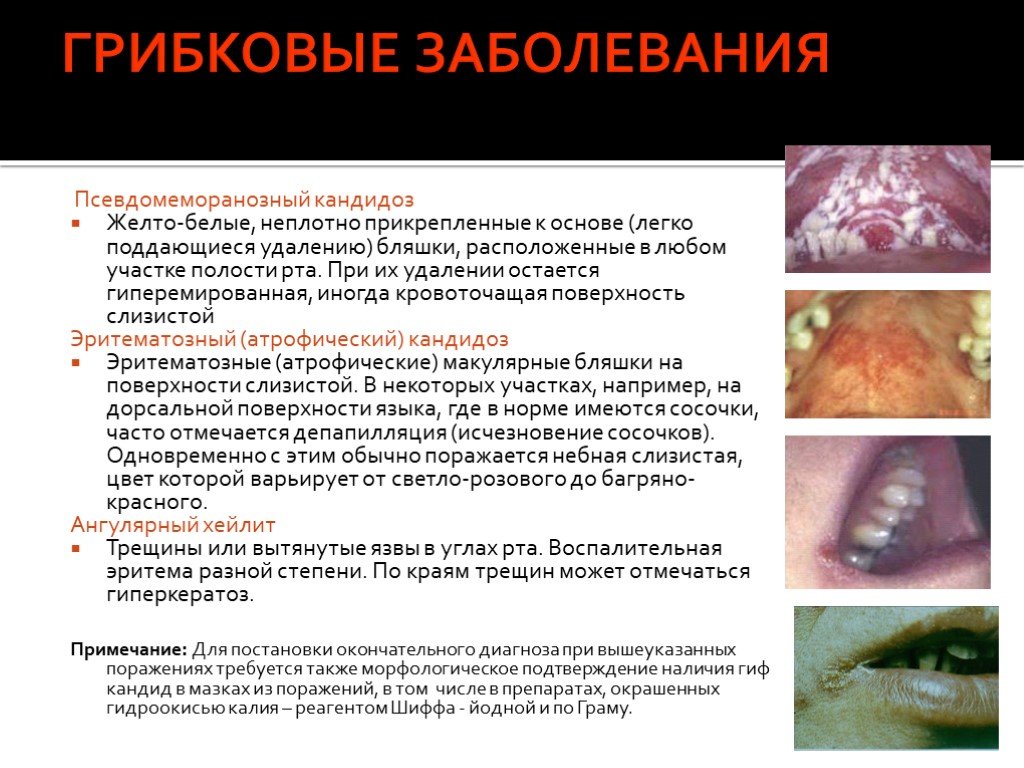
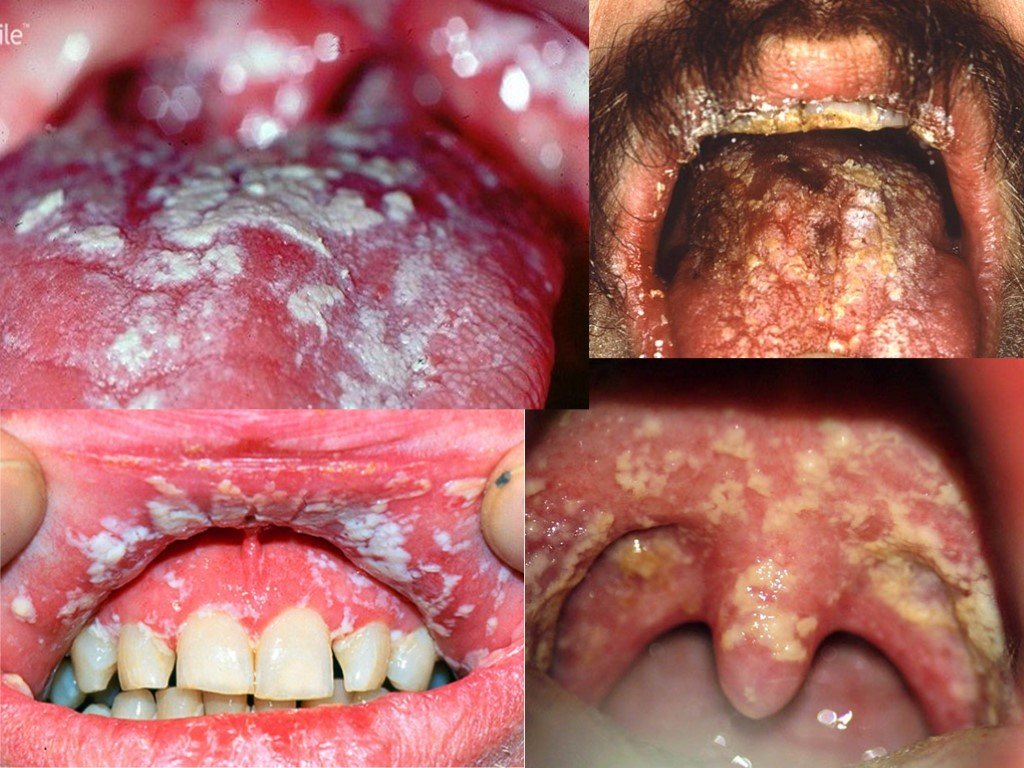
Слайд 56ГРИБКОВЫЕ ЗАБОЛЕВАНИЯ
Псевдомеморанозный кандидоз Желто-белые, неплотно прикрепленные к основе (легко поддающиеся удалению) бляшки, расположенные в любом участке полости рта. При их удалении остается гиперемированная, иногда кровоточащая поверхность слизистой Эритематозный (атрофический) кандидоз Эритематозные (атрофические) макулярные бляшки на поверхности слизистой. В некоторых участках, например, на дорсальной поверхности языка, где в норме имеются сосочки, часто отмечается депапилляция (исчезновение сосочков). Одновременно с этим обычно поражается небная слизистая, цвет которой варьирует от светло-розового до багряно-красного. Ангулярный хейлит Трещины или вытянутые язвы в углах рта. Воспалительная эритема разной степени. По краям трещин может отмечаться гиперкератоз. Примечание: Для постановки окончательного диагноза при вышеуказанных поражениях требуется также морфологическое подтверждение наличия гиф кандид в мазках из поражений, в том числе в препаратах, окрашенных гидроокисью калия – реагентом Шиффа - йодной и по Граму.
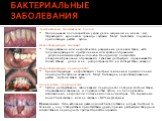
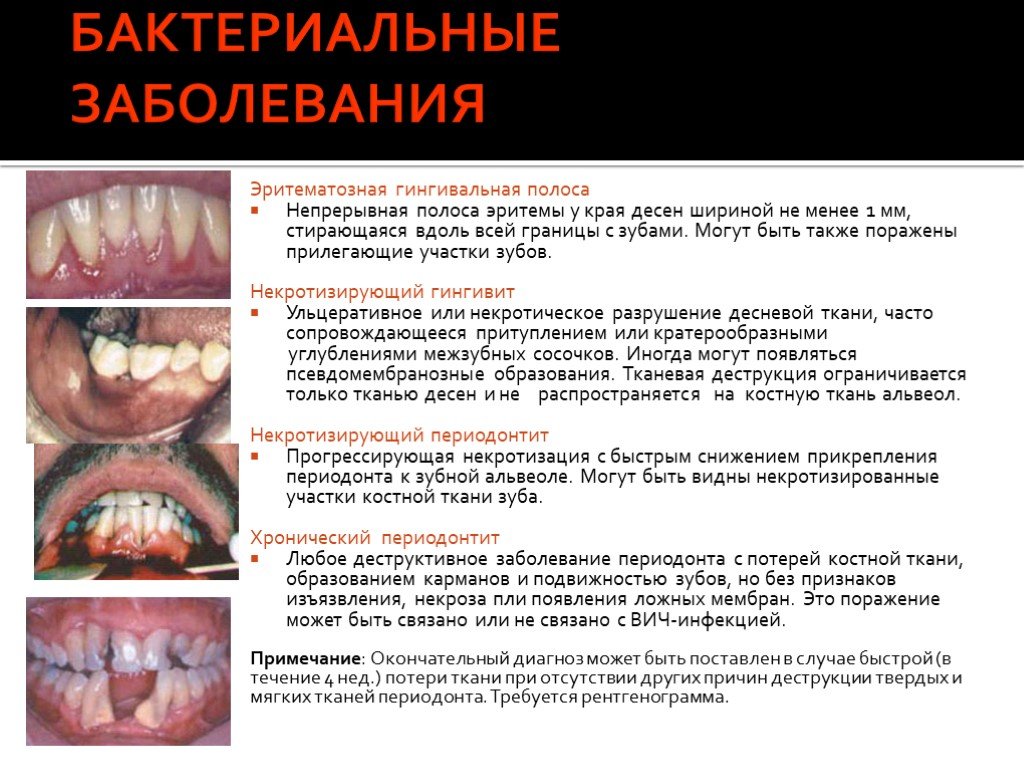
Слайд 58БАКТЕРИАЛЬНЫЕ ЗАБОЛЕВАНИЯ
Эритематозная гингивальная полоса Непрерывная полоса эритемы у края десен шириной не менее 1 мм, стирающаяся вдоль всей границы с зубами. Могут быть также поражены прилегающие участки зубов. Некротизирующий гингивит Ульцеративное или некротическое разрушение десневой ткани, часто сопровождающееся притуплением или кратерообразными углублениями межзубных сосочков. Иногда могут появляться псевдомембранозные образования. Тканевая деструкция ограничивается только тканью десен и не распространяется на костную ткань альвеол. Некротизирующий периодонтит Прогрессирующая некротизация с быстрым снижением прикрепления периодонта к зубной альвеоле. Могут быть видны некротизированные участки костной ткани зуба. Хронический периодонтит Любое деструктивное заболевание периодонта с потерей костной ткани, образованием карманов и подвижностью зубов, но без признаков изъязвления, некроза пли появления ложных мембран. Это поражение может быть связано или не связано с ВИЧ-инфекцией. Примечание: Окончательный диагноз может быть поставлен в случае быстрой (в течение 4 нед.) потери ткани при отсутствии других причин деструкции твердых и мягких тканей периодонта. Требуется рентгенограмма.
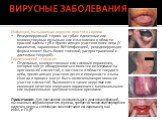
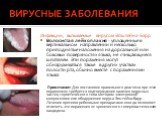
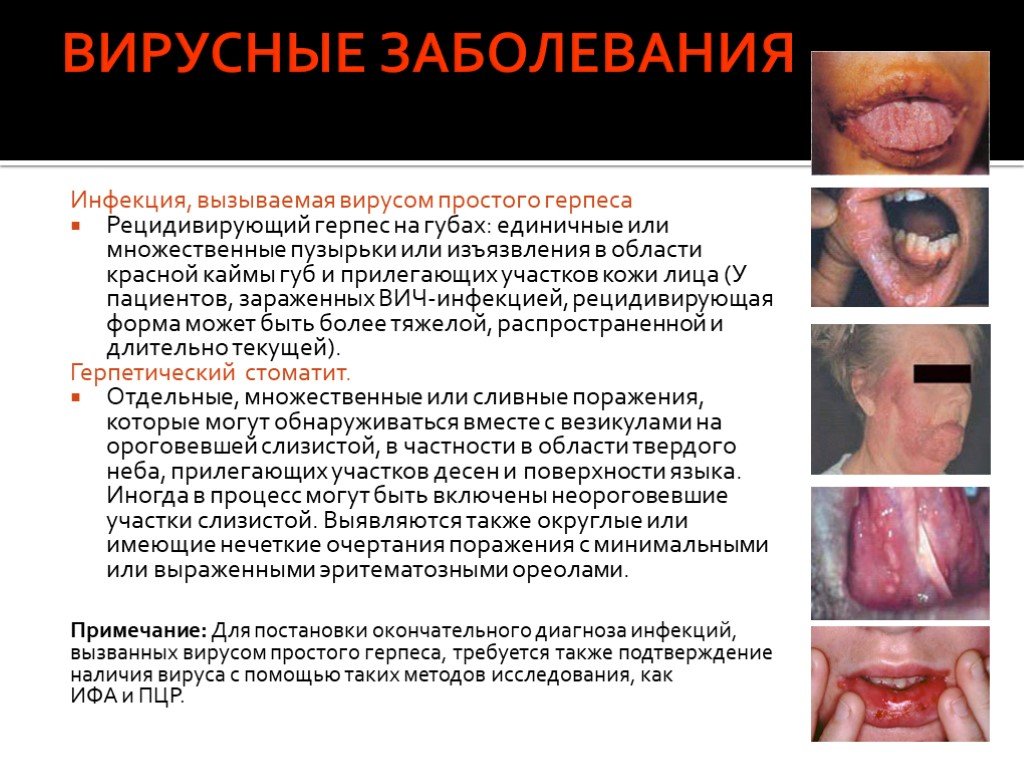
Слайд 59ВИРУСНЫЕ ЗАБОЛЕВАНИЯ
Инфекция, вызываемая вирусом простого герпеса Рецидивирующий герпес на губах: единичные или множественные пузырьки или изъязвления в области красной каймы губ и прилегающих участков кожи лица (У пациентов, зараженных ВИЧ-инфекцией, рецидивирующая форма может быть более тяжелой, распространенной и длительно текущей). Герпетический стоматит. Отдельные, множественные или сливные поражения, которые могут обнаруживаться вместе с везикулами на ороговевшей слизистой, в частности в области твердого неба, прилегающих участков десен и поверхности языка. Иногда в процесс могут быть включены неороговевшие участки слизистой. Выявляются также округлые или имеющие нечеткие очертания поражения с минимальными или выраженными эритематозными ореолами. Примечание: Для постановки окончательного диагноза инфекций, вызванных вирусом простого герпеса, требуется также подтверждение наличия вируса с помощью таких методов исследования, как ИФА и ПЦР.
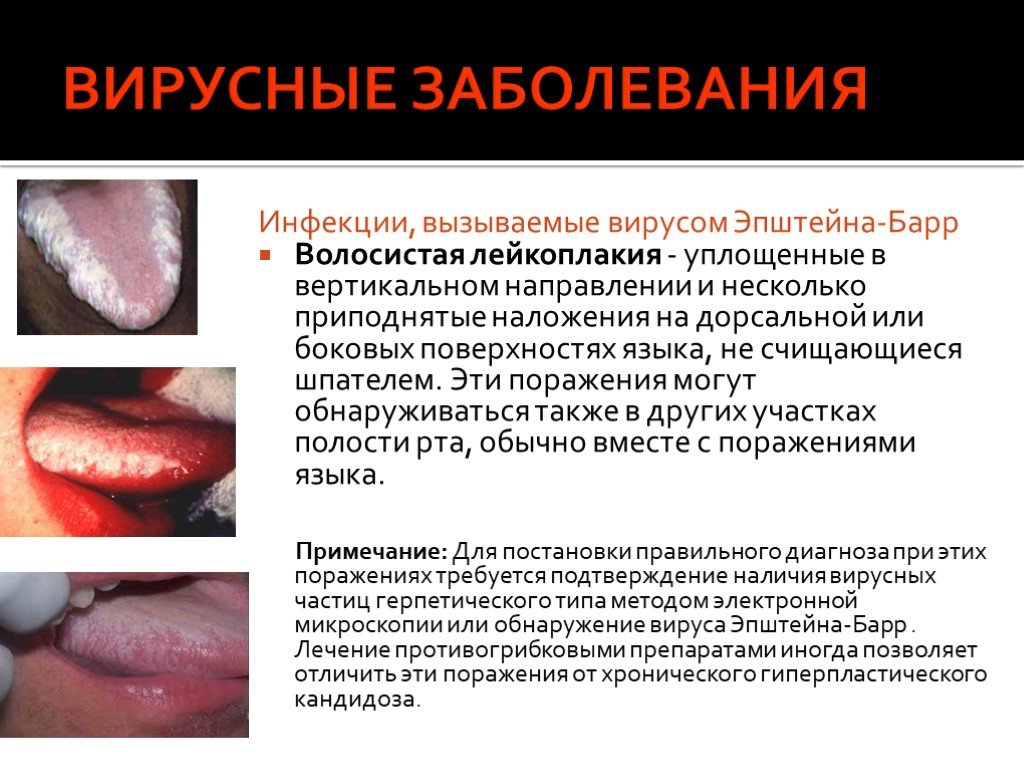
Слайд 60Инфекции, вызываемые вирусом Эпштейна-Барр Волосистая лейкоплакия - уплощенные в вертикальном направлении и несколько приподнятые наложения на дорсальной или боковых поверхностях языка, не счищающиеся шпателем. Эти поражения могут обнаруживаться также в других участках полости рта, обычно вместе с поражениями языка. Примечание: Для постановки правильного диагноза при этих поражениях требуется подтверждение наличия вирусных частиц герпетического типа методом электронной микроскопии или обнаружение вируса Эпштейна-Барр . Лечение противогрибковыми препаратами иногда позволяет отличить эти поражения от хронического гиперпластического кандидоза.
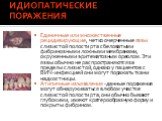
Слайд 61ИДИОПАТИЧЕСКИЕ ПОРАЖЕНИЯ
Единичные или множественные рецидивирующие, четко очерченные язвы слизистой полости рта с беловатыми фибринозными ложными мембранами, окруженными эритематозным ореолом. Эти язвы обычно не распространяются за пределы слизистой, однако у пациентов с ВИЧ-инфекцией они могут поражать ткани надкостницы. Атипичные изъязвления - данные поражения могут обнаруживаться в любом участке слизистой полости рта; они обычно бывают глубокими, имеют кратерообразную форму и покрыты фибрином.
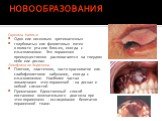
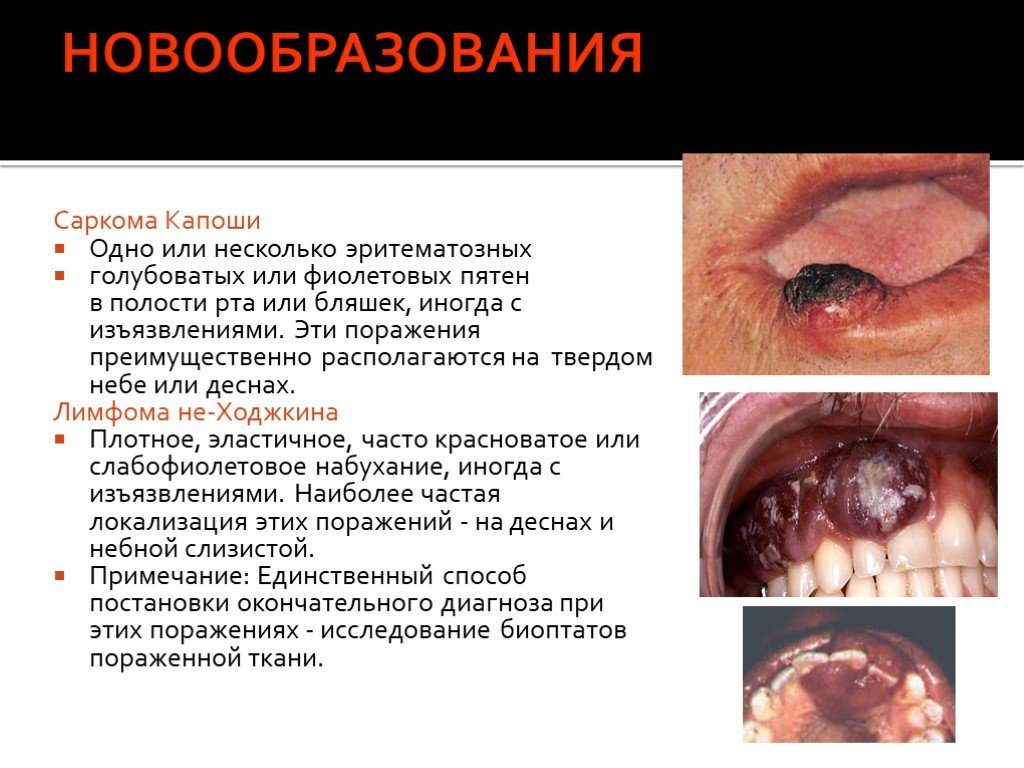
Слайд 62НОВООБРАЗОВАНИЯ
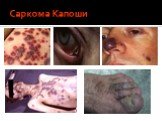
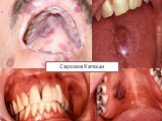
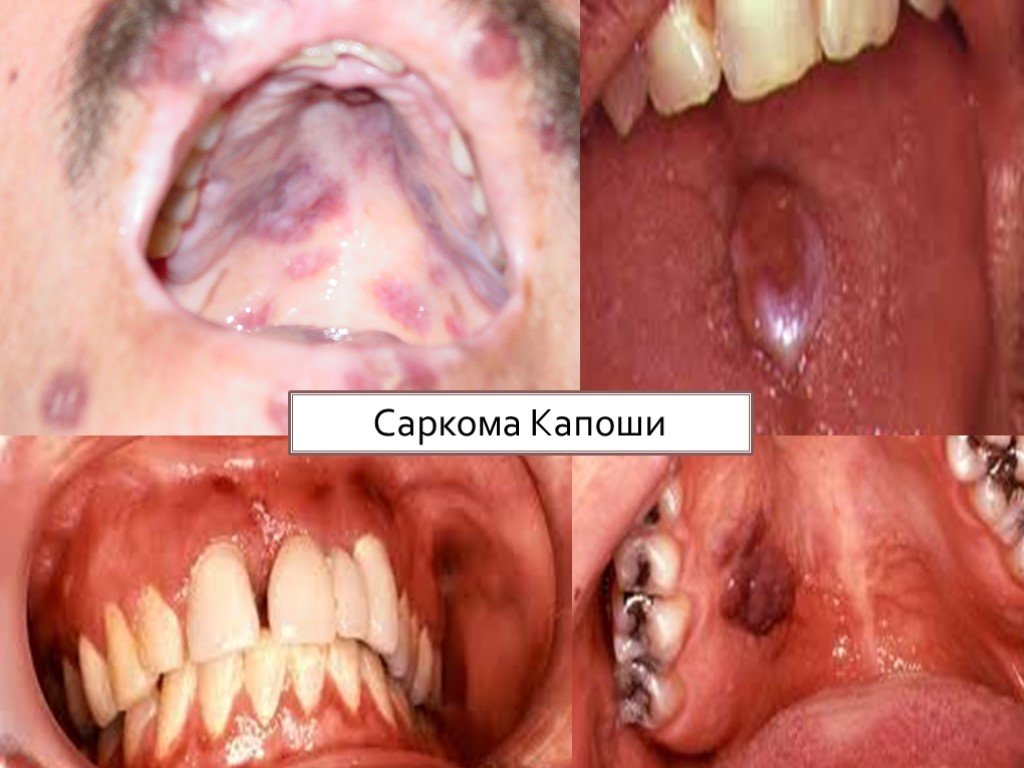
Саркома Капоши Одно или несколько эритематозных голубоватых или фиолетовых пятен в полости рта или бляшек, иногда с изъязвлениями. Эти поражения преимущественно располагаются на твердом небе или деснах. Лимфома не-Ходжкина Плотное, эластичное, часто красноватое или слабофиолетовое набухание, иногда с изъязвлениями. Наиболее частая локализация этих поражений - на деснах и небной слизистой. Примечание: Единственный способ постановки окончательного диагноза при этих поражениях - исследование биоптатов пораженной ткани.
Слайд 63

Слайд 64Дифференциальный диагноз для стоматолога:
В стадии инкубации врачу-стоматологу предположить диагноз “ВИЧ-инфекция” невозможно ввиду отсутствия значимых симптомов. Прогностическое значение возрастает при выявлении в анамнезе факторов риска (наркомания, проституция, гомосексуализм, частые переливания крови, венерические заболевания). В острой стадии встречаются катаральные явления в виде стоматита, гингивита и мононуклеозоподобных состояний. Лимфаденопатиия - в 58% незначительно увеличиваются регионарные головные, шейные, подчелюстные, подподбородочные, околоушные лимфатические узлы без видимых “стоматологических” причин. Грибковые поражения в полости рта при ВИЧ-инфекции в виде острого эритематозного псевдомембранозного кандидоза у 83,3% инфицированных ВИЧ. Бактериальные инфекции в виде язвенно-некротических поражений десен и нёба, гингивит, пародонтит. В сочетании с факторами риска и лимфаденопатией прогностическое значение бактериальных инфекций увеличивается. Вирусные инфекции встречаются в виде типичных герпетических изъязвлений десны и слизистой оболочки полости рта у 30%. Вишнево-фиолетовые, лиловые пятна, узелки, узоры саркомы Капоши на десне, языке, нёбе, особенно у лиц молодого возраста в 91,7% случаев свидетельствуют о ВИЧ-инфекции. Иногда встречаются В-клеточные лимфомы альвеолярных отростков, нёба.

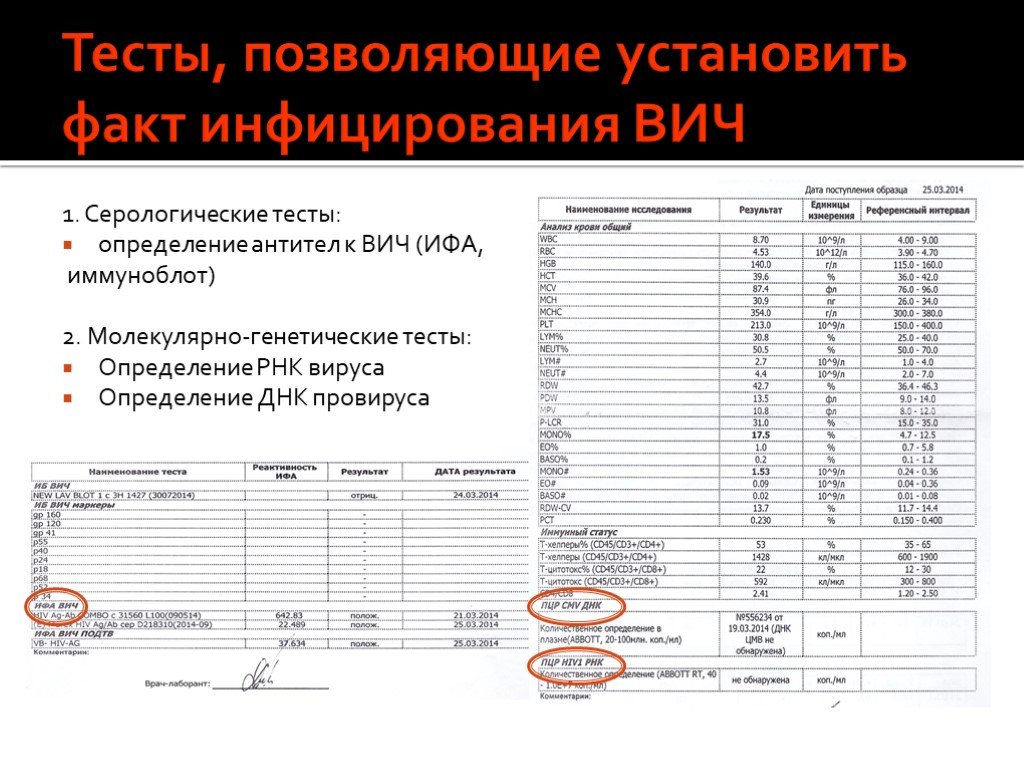
Слайд 65Тесты, позволяющие установить факт инфицирования ВИЧ
1. Серологические тесты: определение антител к ВИЧ (ИФА, иммуноблот) 2. Молекулярно-генетические тесты: Определение РНК вируса Определение ДНК провируса
Слайд 66Экспресс-тесты на ВИЧ:
Сегодня выпускается множество экспресс-тестов на ВИЧ. Они известны как «тест на месте», «тест у постели больного» и «упрощенный экспресс-тест» Позволяют получить результат через 15-30 минут. Подобные экспресс-тесты полезны, когда результат необходимо получить быстро, например, в приемном отделении, перед срочными хирургическими вмешательствами, родами или после случайной травмы иглой. Основной проблемой применения экспресс-тестов — необходимость консультировать пациента перед тестированием и получать его согласие на проведение теста.

Слайд 67Лечение ВИЧ-инфекиии. ВААРТ: понятие, цели, принципы проведения
В настоящее время для лечения ВИЧ-инфицированных больных используется Высоко Активная Антиретровирусная Терапия (ВААРТ) или Антиретровирусная Терапия (APT), которая представляет комбинацию 3 и более антиретровирусных препаратов из различных групп. ВААРТ была внедрена в широкую клиническую практику с 1996 г., что позволяет выделять эру ВААРТ в лечении ВИЧ-инфицированных больных и эру до ВААРТ (период до 1996 г.), когда широко применялась монотерапия. В настоящее время монотерапия зидовудином используется только у новорожденных с неизвестным ВИЧ-статусом в первые 4 недели жизни для профилактики перинатального заражения ВИЧ. Повсеместное использование ВААРТ привело к значительному снижению летальности ВИЧ-инфицированных больных, уменьшению частоты развития СПИДа и ассоциированных с ним состояний (оппортунистические инфекции, опухоли и т.д.). Результатом ВААРТ явилось существенное удлинение продолжительности жизни и повышение ее качества.

Слайд 68Задача антиретровирусной терапии
Подавить репродукцию ВИЧ, снизить концентрацию вирусной РНК до неопределимой и поддерживать на таком уровне как можно дольше, сохранить или восстановить функцию иммунной системы, свести к минимуму побочные эффекты APT. Цель ВААРТ возможно достичь только при пожизненном применении АРП и очень тщательном соблюдении режима терапии. Несоблюдение режима ВВАРТ приводит к быстрому формированию перекрестной устойчивости вируса к АРП. дозировка, кратность приема, зависимость от приема пищи для некоторых препаратов. Комплаенс — это соблюдение больным режима приема ВААРТ.
Слайд 69АРТ:
Начинать ВААРТ рекомендуется при наличии манифестных стадии ВИЧ-инфекции (снижение уровня лимфоцитов СД4+
Слайд 70Лечение оппортунистических инфекций:
Назначается специфическая этиотропная терапия в зависимости от нозологической формы заболевания противотуберекулезная, противогерпетическая, антибактериальная, химио- и лучевая терапия и т. д.
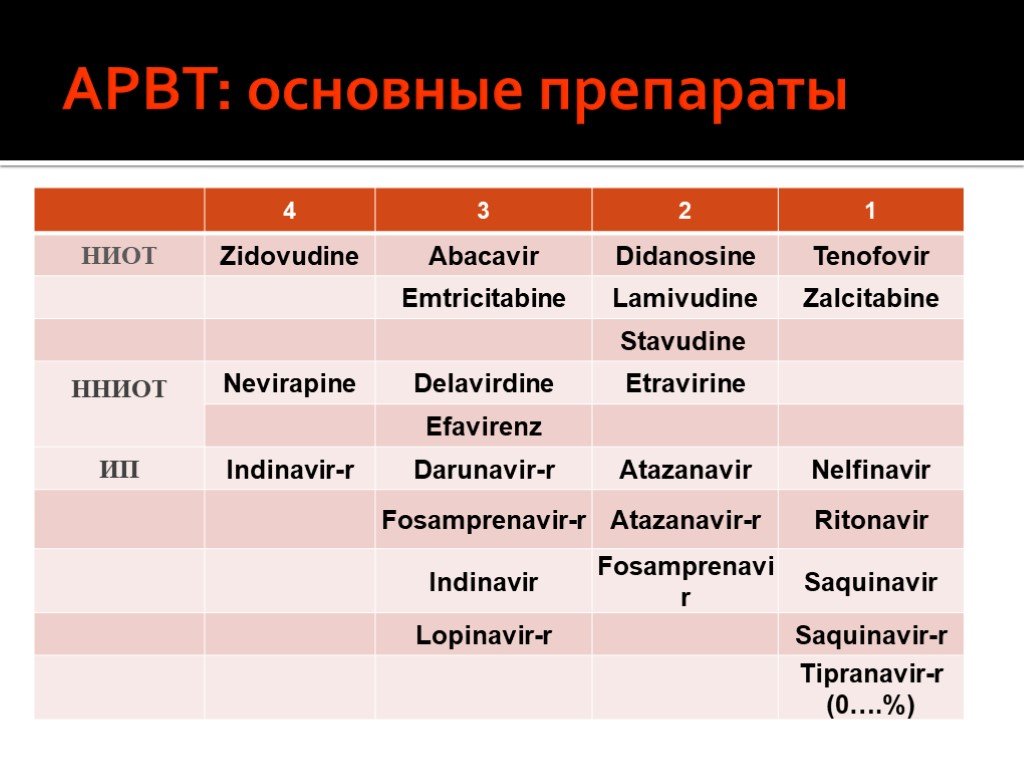
Слайд 71Препараты для лечения:
3 группы препаратов: нуклеозидные ингибиторы фермента обратной транскриптазы; ненуклеозидные ингибиторы обратной транскриптазы; ингибиторы протеазы.
Слайд 72АРВТ: основные препараты
Слайд 73Профилактика мед.персонала:
Основную опасность для врача-стоматолога представляет загрязнение кожи, слизистой оболочки глаз, рта, носа, инфицированной кровью или другими биожидкостями пациента. При этом слюна считается малоопасной. Риск заражения возрастает при повреждении кожи рук острыми борами, дрилями, корневыми или инъекционными иглами.

Слайд 74Эпидемиологический надзор:
Медицинским работникам следует тщательно соблюдать меры предупреждения заражения ВИЧ при проведении парентеральных лечебных и диагностических манипуляций. Медицинские работники с травмами (ранениями на руках, экссудативными поражениями кожи) отстраняются от медицинского обслуживания больных, контакта с предметами ухода за ними. Во избежание ранений при заборе крови и других биологических жидкостей недопустимо использование стеклянных предметов с отбитыми краями. Образцы крови (сыворотки) должны доставляться в лабораторию в герметически закрытых резиновыми пробками пробирках, помещенных в штативы и упакованных в контейнеры. Не допускается помещение бланков или другой документации внутрь контейнера. Любое повреждение кожи, слизистых оболочек, загрязнение их биологическими материалами пациентов при оказании им медицинской помощи должно расцениваться как возможный контакт с материалом, содержащим ВИЧ. Разбирать, мыть и прополаскивать медицинский инструментарии, пипетки, лабораторную посуду, соприкасавшиеся с кровью или сывороткой людей следует после предварительной дезинфекции и в резиновых перчатках.

Слайд 75В случае контакта с инфекцией проводят клиническую оценку уровня риска
А. Характер повреждения: Укол, порез: тип иглы (полая или сплошная), глубина проникновения, оценка объема крови, введенной с иглой, порезом, повреждение др. предметами Локализация повреждения Разрыв тканей Контакт со слизистой оболочкой, с поврежденным участком кожи Продолжительность воздействия В. Источник инфекции: кровь, продукты крови, жидкости организма и др. С.Пациент-источник: клиническое состояние, стадия болезни, результаты анализов (CD4, вирусная нагрузка и др.). Эпид. анамнез, тестирование на ВИЧ при неизвестном ВИЧ статусе.
Слайд 76П е р в а я п о м о щ ь
Меры первой помощи должны предприниматься как можно скорее после опасного контакта. При повреждении кожных покровов немедленно обработать и снять перчатки выдавить кровь из раны промыть проточной водой с мылом обработать 70% спиртом, хлогексидином или другим антисептиком смазать рану 5% раствором йода
Слайд 77При загрязнении рук кровью немедленно обработать тампоном, смоченным 3% раствором хлорамина или 70% спиртом вымыть руки двукратно теплой проточной водой с мылом насухо вытереть индивидуальным полотенцем
Слайд 78Обеззараживание слизистых оболочек Глаза - промывание водой и антисептиками (1% раствор борной кислоты, 0,05% раствор марганцево-кислого калия) НО НЕ ТЕРЕТЬ! Слизистая носа – 1% раствор протаргола Полость рта – полоскание 70% раствором спирта или 0,05% раствором марганцево-кислого калия, 1% раствором борной кислоты
Слайд 79Что следует сделать далее:
Сохранять спокойствие — времени достаточно Немедленно обратиться к медицинским работникам, которые способны оценить произошедший случай и при необходимости назначить АРВ профилактику — не следует делать вид, что ничего не случилось! Следуя назначениям специалистов, пройти первичное тестирование на ВИЧ, гепатиты В и С, а затем повторить обследование через 6 месяцев Зарегистрировать случай профессионального контакта, результаты тестирования и назначенную схему АРТ Выяснить номер, по которому следует обращаться в случае развития побочных эффектов или при возникновении каких-либо вопросов

Слайд 80Назначение АРВТ:
Если результат тестирования на ВИЧ: у пациента – возможного источника инфекции отрицательный, ИЛИ у пострадавшего работника положительный АРВТ-профилактику не проводят. Если результат тестирования на ВИЧ у работника отрицательный, а у пациента положительный: работнику проводят четырехнедельный курс АРВТ-профилактики, во время которого отслеживают возможные побочные эффекты; у работника повторяют тестирование на ВИЧ через 1, 3 и 6 месяцев после контакта; направляют работника на консультирование АРВТ следует начинать как можно раньше, лучше в первые 2 часа после контакта, но не позже, чем через 72 часа после контакта.

Слайд 81Если выяснить ВИЧ-статус пациента – вероятного источника инфекции невозможно: его считают ВИЧ-положительным проводят мероприятия, изложенные выше. В течение 6 мес после контакта пострадавший должен использовать презервативы. Следует выяснить иммунный статус медицинского работника в отношении гепатита В; если он не иммунизирован, провести пассивную или активную иммунопрофилактику гепатита В.
Слайд 82АРВТ профилактика при незащищенном половом контакте:
Риск заражения при половом контакте: 0,1–3,0% для пассивного партнера при анальном сношении, 0,1% – 0,2% для женщины при вагинальном сношении, 0,03% – 0,09% для мужчины при вагинальном сношении. при низкой вирусной нагрузке риск заражения меньше. После случайного полового контакта профилактическая терапия не рекомендуется. Жертвам сексуального насилия профилактика проводится по тем же правилам, что и для медицинских работников.

Слайд 83Что следует предпринять в связи с произошедшим контактом?
Не допускать ситуаций, в которых возможен обмен биологическими жидкостями, до получения результатов окончательного тестирования* Осознать, что этот случай можно пережить Осознать, что риск инфицирования на самом деле очень низкий (1. ВИЧ 0,3%; 2. Гепатит В 30% - невакцинированные, 0% - вакцинированные; 3. Гепатит С 2%). Понять, что ощущать тревогу в данной ситуации вполне оправданно и нормально Получить необходимую поддержку со стороны друзей

Слайд 84Профилактика:
1) регулярное выявление источников ВИЧ, обследование доноров крови, органов, спермы, а так же лиц из группы риска 2) ознакомление населения с основными эпидемиологическими особенностями ВИЧ-инфекции с акцентированием внимания на способах и факторах передачи вируса; 3) ознакомление медицинского персонала с эпидемиологией и клиническим течением СПИДа, методами его диагностики и профилактики; 4) проведение серологических и вирусологических обследований групп риска; 5) проведение систематического серологического обследования всех доноров крови, а также доноров костного мозга, спермы и органов, подлежащих хранению, для их последующего использования (переливания, пересадки и т.д.); 6) защита медицинского персонала и, в первую очередь, персонала, работающего с кровью, должна быть аналогичной защите от вируса гепатита В.

Слайд 85Следует твердо помнить:
Любой пациент может быть носителем вируса!!! Все манипуляции в полости рта при работе с каждым пациентом всегда должны проводиться с использованием “барьерных средств”: перчаток, маски, очков, халата.
Слайд 86ВИЧ/СПИД – не остров в океане
Одно из важнейших звеньев стратегии борьбы с ВИЧ/СПИДом – координация работы клиницистов, лабораторий, организаторов и работников здравоохранения, образования и просвещения, социальной службы, работников профилактического направления, представителей сообществ, общественных организаций.
Слайд 87Спасибо за внимание!
ВСЕ В НАШИХ РУКАХ!



























































































![Оценочные данные: число взрослых и детей, живущих с ВИЧ 2012. Всего: 35,3 миллиона [32,2–38,8 миллиона]. Западная и Центральная Европа 860 000 [770 000 – 930 000]. Ближний Восток и Северная Африка 260 000 [200 000 – 370 000]. Африка к югу от Сахары 25,0 миллиона [23,6–26,6 миллиона]. Восточная Евр Оценочные данные: число взрослых и детей, живущих с ВИЧ 2012. Всего: 35,3 миллиона [32,2–38,8 миллиона]. Западная и Центральная Европа 860 000 [770 000 – 930 000]. Ближний Восток и Северная Африка 260 000 [200 000 – 370 000]. Африка к югу от Сахары 25,0 миллиона [23,6–26,6 миллиона]. Восточная Евр](https://prezentacii.org/upload/cloud/18/09/76620/images/thumbs/screen24.jpg)

![Оценочные данные: число новых ВИЧ-инфекций, включая взрослых и детей 2012. Западная и Центральная Европа 29 000 [25000 – 35 000]. Ближний Восток и Северная Африка 39 000 [22 000 – 47 000]. Африка к югу от Сахары 1,6 иллиона [1,4–2,8 миллиона]. Восточная Европа и Центральная Азия 130 000 [89 000 – 1 Оценочные данные: число новых ВИЧ-инфекций, включая взрослых и детей 2012. Западная и Центральная Европа 29 000 [25000 – 35 000]. Ближний Восток и Северная Африка 39 000 [22 000 – 47 000]. Африка к югу от Сахары 1,6 иллиона [1,4–2,8 миллиона]. Восточная Европа и Центральная Азия 130 000 [89 000 – 1](https://prezentacii.org/upload/cloud/18/09/76620/images/thumbs/screen26.jpg)
![Оценочные данные: число смертей, обусловленных СПИДом, включая взрослых и детей 2012. Западная и Центральная Европа 7600 [6900 – 8300]. Ближний Восток и Северная Африка 17 000 [12000 – 26 000]. Африка к югу от Сахары 1,2 миллиона [1,1–1,4 миллиона]. Южная и Юго-Восточная Азия 220 000 [150 000 – 31 Оценочные данные: число смертей, обусловленных СПИДом, включая взрослых и детей 2012. Западная и Центральная Европа 7600 [6900 – 8300]. Ближний Восток и Северная Африка 17 000 [12000 – 26 000]. Африка к югу от Сахары 1,2 миллиона [1,1–1,4 миллиона]. Южная и Юго-Восточная Азия 220 000 [150 000 – 31](https://prezentacii.org/upload/cloud/18/09/76620/images/thumbs/screen27.jpg)