Слайд 1ТЭЛА в акушерстве
Кафедра акушерства и гинекологии № 2 к.м. н. Довгань А. А.
Слайд 2Актуальность проблемы:
Тромбоэмболические осложнения продолжают оставаться нередкой причиной материнской смертности в экономически развитых странах, где за последние 30 лет удалось снизить смертность от кровотечений, септических осложнений, тяжелых форм гестоза. Именно гибель женщин от ТЭЛА стала ведущей причиной случаев смертельного исхода в акушерстве.
Слайд 3Венозный тромбоз и тромбоэмболия легочной артерии во время беременности и в послеродовом периоде встречаются в 5,5 раза чаще, чем у небеременных женщин, а после родов в 3-6 раз чаще, чем до родов. Частота тромбоэмболических осложнений в акушерстве варьирует от 0,6 до 5,0 на 1000 беременных.

Слайд 4Актуальность проблемы обусловлена не только тяжестью течения заболевания и высокой летальностью, но и трудностями своевременной диагностики. В 50-80% случаев ТЭЛА не диагностируется вообще, а во многих случаях ставится лишь предположительный диагноз, приведший к смерти больной. Многие больные умирают в первые часы от начала заболевания, не получив адекватного лечения. Летальность среди не леченых пациентов достигает 40%, а при проведении своевременной терапии составляет 10%. ТЭЛА является третьей по частоте причиной смерти населения от сердечно-сосудистых заболеваний после инфаркта миокарда и инсульта. Ежегодно от ТЭЛА погибает 0,1% населения земного шара, причем летальность среди пациентов, не получивших антитромботическую терапию, достигает 30-40%.

Слайд 5Беременность сама по себе является тем состоянием, при котором в 5-6 раз увеличивается риск венозных тромбозов. Возможно, играют роль: сдавление беременной маткой нижней полой вены и подвздошных вен, увеличение объема крови во время беременности, недостаточность венозных клапанов. Предрасполагающими факторами могут быть тенденция к стазу в результате гормональных изменений, состояние физиологической гиперкоагуляции, обусловленной изменением реологических и свертывающих свойств крови и ингибиции фибринолиза.

Слайд 6Истинная причина и частота тромботических осложнений во время беременности и в послеродовом периоде не установлены. Ранние исследования установили частоту бессимптомного венозного тромбоэмболизма во время беременности в пределах 0,18-4,9 на 1000 родов. Более поздние исследования с использованием современных методов диагностики, таких как ультразвуковое дуплексное ангиосканирование с цветовым кодированием кровотока, подтвердили, что большинство случаев тромбоза глубоких вен встречается в антенатальном периоде, частота их при этом составляет 0,55-1,2 на 1000 родов.
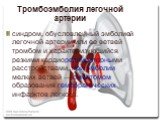
Слайд 7Тромбоэмболия легочной артерии
синдром, обусловленный эмболией легочной артерии или ее ветвей тромбом и характеризующийся резкими кардиореспираторными расстройствами, при эмболии мелких ветвей — симптомом образования геморрагических инфарктов легкого.
Слайд 8Классификация ТЭЛА
Массивная ТЭЛА (обструкция более 50% объема сосудистого русла легких).Явления шока или гипотонии — относительное снижение АД на 40 мм рт. ст. в течение 15 мин и более, не связанное с развитием аритмии, гиповолемии, сепсиса. Кроме того, характерны одышка, диффузный цианоз; возможны обмороки. Субмассивная ТЭЛА (обструкция менее 50% объема сосудистого русла легких). Явления правожелудочковой недостаточности, подтвержденные при ЭхоКГ. Артериальной гипотензии нет. Немассивная ТЭЛА. Гемодинамика стабильна, признаков правожелудочковой недостаточности клинически и при ЭхоКГ нет.
Слайд 9Варианты течения ТЭЛА
Острое - внезапное начало, боль за грудиной, одышка, падение АД, признаки острого легочного сердца. Подострое - прогрессирующая дыхательная и правожелудочковая недостаточность, признаки инфарктной пневмонии, кровохарканье. Рецидивирующее - повторные эпизоды одышки, обмороки, признаки пневмонии.

Слайд 10Клиническая картина
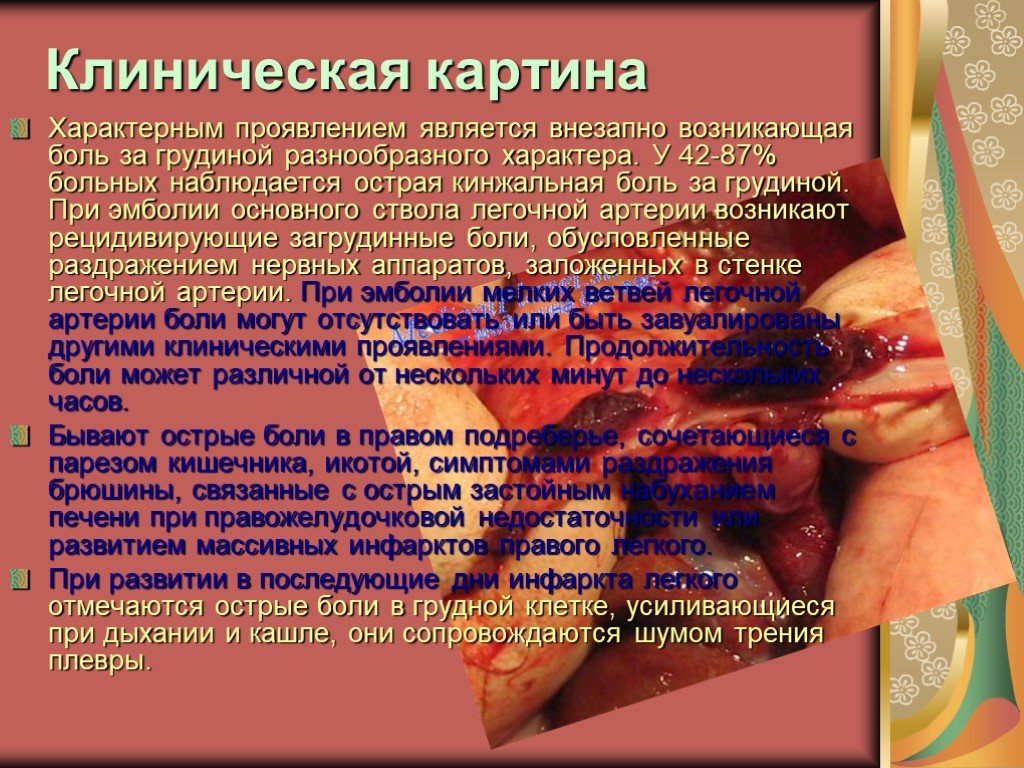
Характерным проявлением является внезапно возникающая боль за грудиной разнообразного характера. У 42-87% больных наблюдается острая кинжальная боль за грудиной. При эмболии основного ствола легочной артерии возникают рецидивирующие загрудинные боли, обусловленные раздражением нервных аппаратов, заложенных в стенке легочной артерии. При эмболии мелких ветвей легочной артерии боли могут отсутствовать или быть завуалированы другими клиническими проявлениями. Продолжительность боли может различной от нескольких минут до нескольких часов. Бывают острые боли в правом подреберье, сочетающиеся с парезом кишечника, икотой, симптомами раздражения брюшины, связанные с острым застойным набуханием печени при правожелудочковой недостаточности или развитием массивных инфарктов правого легкого. При развитии в последующие дни инфаркта легкого отмечаются острые боли в грудной клетке, усиливающиеся при дыхании и кашле, они сопровождаются шумом трения плевры.

Слайд 11Вторая важнейшая жалоба больных — одышка. Она является отражением синдрома острой дыхательной недостаточности. Характерно внезапное возникновение одышки. Она бывает различной выраженности — от ощущения нехватки воздуха до очень выраженных проявлений. Жалобы на кашель появляются уже на стадии инфаркта легкого, т.е. 2-3 сутки после легочной эмболии; в это время кашель сопровождается болями в грудной клетке и отхождением кровавой мокроты (кровохарканье наблюдается не более, чем у 25-30% больных).
Слайд 12Клиническая картина (продолжение)
Кровохарканье обусловлено кровоизлиянием в альвеолы вследствие градиента между низким давлением в легочных артериях дистальнее эмбола и нормальным — в концевых ветвях бронхиальных артерий. Жалобы на головокружение, шум в голове, шум в ушах — обусловлены преходящей гипоксией мозга, при тяжелой степени — отеком мозга. Сердцебиение — характерная жалоба больных с ТЭЛА. Частота сердечных сокращений может быть более 100 в минуту.

Слайд 13Критерии диагностики ТЭЛА
Мониторинг АД Систолическое АД менее 90 мм рт. ст. или снижение более чем на 40 мм рт. ст. в течение 15 мин и более, если это не связано с аритмией, гиповолемией или сепсисом. Признаками ТЭЛА являются: Внезапно возникшая одышка, Синюшность верхней части туловища, Боль при дыхании за грудиной, Кровохарканье, бронхиолоспазм, При аускультации акцент 2 тона на легочной артерии, Мигрирующие разнокалиберные хрипы в легких. К инстументальным методам диагностики относят: ЭКГ, ЭХО-кардиографическое исследование, КТ, ангиопульмографию, сцинтиграфию легких.

Слайд 14Верифицирующие исследования
Ангиопульмонография (эталонный метод диагностики) - Абсолютные: полная обструкция сосуда или дефект наполнения. - Непрямые признаки: замедление тока контрастного вещества, региональная гипоперфузия или пониженный венозный отток. - Чувствительность метода — 98%, специфичность — 95—98% Спиральная компьютерная томография (используется в качестве метода скрининга или в комбинации со сцинтиграфией легких и эхокардиографией) - При введении контрастного вещества обеспечивается прямая визуализация тромбоэмбола в основных, долевых и сегментарных легочных артериях и ниже при поражении субсегментарных и более периферических артерий Вентиляционно-перфузионная сцинтиграфия (используютмеченые макроагрегаты альбумина) - При окклюзии ветвей легочной артерии нарушается заполнение капиллярного русла радиоактивным препаратом ниже участка сужения. Отсутствие изменений является основанием для поиска другой причины шока

Слайд 15Исследование газов артериальной крови - Гипоксемия без гиперкапнии (рО2 ниже 70 мм рт. ст., рСО2 ниже 32 мм рт. ст.). Если рО2 выше 85 мм рт. ст., ТЭЛА маловероятна (но не исключена) Рентгенография грудной клетки - При отсутствии инфаркта легкого: проксимальная дилатация легочных артерий; фокальная олигемия дистальнее эмболии.При инфаркте легкого: расширение тени сердца вправо за счет правого предсердия; расширение корня легкого; картина «ампутации ветвей легочной артерии»; снижение прозрачности ишемизированного легкого; наличие треугольной тени инфаркта (основанием к периферии, а верхушкой к корню легкого); высокое стояние купола диафрагмы («приподнятая» диафрагма) на пораженной стороне; часто наличие плеврального выпота. В 30% случаев изменения отсутствуют

Слайд 16Факторы риска возникновения ТЭЛА
длительный постельный режим и сердечная недостаточность (в связи с замедлением тока крови и развитием венозного застоя); массивная диуретическая терапия (обильный диурез приводит к дегидратации, увеличению показателей гематокрита и вязкости крови); полицитемия и некоторые виды гемобластозов (в связи с большим содержанием в крови эритроцитов и тромбоцитов, что приводит к гиперагрегации этих клеток и формированию тромбов); длительный прием гормональных контрацептивов (они повышают свертываемость крови); системные заболевания соединительной ткани и системные васкулиты (при этих заболеваниях наблюдается повышение свертываемости крови и агрегации тромбоцитов); сахарный диабет; гиперлипидемия; варикозное расширение вен (создаются условия для стаза венозной крови и формирования тромбов);

Слайд 17Категории риска ТЭЛА во время беременности, после родов и кесарева сечения
Низкий уровень риска: Отсутствие факторов риска Возраст более 35 лет, ожирение, варикоз вен, артериальная гипертензия Акушерские факторы риска: кесарево сечение, 4 и более беременностей, преэклампсия, послеродовое кровотечение и др.
Слайд 18Средний уровень риска: ТЭЛА в анамнезе и биологические факторы риска (тромбофилии) Экстренное кесарево сечение Высокий уровень риска: Наличие трех и более вышеприведенных факторов ТЭЛА в анамнезе с невыясненной этиологией ТЭЛА на протяжении предыдущей беременности или во время приема эстрогенов Очень высокий: Несколько эпизодов ТЭЛА в анамнезе Антикоагулянтная профилактика перед беременностью по поводу случаев ТЭЛА, вызванных тромбофилией
Слайд 19Важнейшая роль в возникновении артериальных и венозных тромбозов и тромбоэмболий принадлежит наследственным и приобретенным тромбофилиям, таким как антифосфолипидный синдром (АФС), Лейденская мутация (гена фактора свертывания крови V), мутация гена протромбина G20210A, дефицит антитромбина III (АТIII), протеина С, S и др. Риск тромбоэмболии у беременных с данными видами тромбофилий повышается в десятки раз.
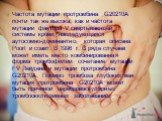
Слайд 20Частота мутации протромбина G20210A почти так же высока, как и частота мутации фактора V свертывающей системы крови, наследующаяся аутосомно-доминантно, которая описана Poort и соавт. В 1996 г. В ряде случаев может иметь место комбинированная форма тромбофилии: сочетание мутации FV Лейдена и мутации протромбина G20210A. Помимо тромбоза глубоких вен мутация протромбина G20210A может быть причиной цереброваскулярных тромбоокклюзивных заболеваний.
Слайд 21Наследственный дефицит АТIII известен с 1965 г., наследуется аутосомно-доминантно, за исключением дефицита АТIII типа 2, характеризующегося дефектом гепаринсвязывающего домена молекулы АТIII. Для пациентов с наследственным дефицитом АТIII характерен повышенный риск развития тромбозов и ТЭЛА. Наиболее часто тромбозы возникают в глубоких венах нижних конечностей и илеофеморальных венах. Для дефицита АТIII характерны тромбозы мезентериальных, полых, почечных вен и вен сетчатки.
Слайд 22Впервые врожденный дефицит протеина С как причины рецидивирующего тромбоза был описан в 1987 г. Он также наследуется преимущественно аутосомно-доминантно, и клинические проявления его близки к таковым при дефиците АТIII. Риск венозных тромбозов у гетерозигот по дефициту протеина С повышается в среднем в 7 раз. В 1984 г. впервые появились сообщения о связи венозных тромбозов с дефицитом протеина S. Гетерозиготы - носители дефектного гена протеина S имеют 6-10 кратное повышение риска венозных тромбозов. Связанные с беременностью тромбозы у женщин с дефицитом протеинов С или S сравнительно редки по сравнению с дефицитом АТIII.

Слайд 23Антифосфолипидный синдром
АФС в настоящее время признан главной причиной приобретенной тромбофилии иммунного генеза и патогенетической основой различных акушерских осложнений (тяжелого гестоза, задержки развития плода, вплоть до внутриутробной гибели, преждевременной отслойкой нормально расположенной плаценты и пр.). Тромбофилия, обусловленная АФС, может длительно существовать, осложняя течение различных патологических состояний. Поэтому по клиническим проявлениям АФС может приравниваться к генетически обусловленным дефектам гемостаза, предрасполагающим к тромбозам. На сегодняшний день циркуляция антифосфолипидных антител и АФС в мировой практике рассматривается как основная причина большинства тромботических осложнений, что необходимо учитывать при ведении, как беременности, так и послеродового и послеоперационного периодов.

Слайд 24Варикозное расширение вен как фактор риска развития ТЭЛА
В патогенезе развития варикозного расширения вен увеличенная матка играет роль только в последнем триместре беременности, сдавливая подвздошные и нижнюю полую вены, что в свою очередь вызывает снижение кровотока по бедренным венам на 50%. Популярна гормональная теория патогенеза варикозной болезни у беременных, согласно которой с нарастанием срока беременности прогрессивно увеличивается (в 250 раз) продукция прогестерона, что приводит к снижению тонуса венозной стенки и повышает ее растяжимость до 150%, возвращаясь к норме, лишь через 23 месяца после родов. Риск развития варикозной болезни увеличивается также с числом беременностей и при семейной предрасположенности.

Слайд 25Профилактика
Профилактика тромботических осложнений, в том числе ТЭЛА, основана на определении степени риска заболевания: высокой, средней и низкой. Степень риска предопределяет комплекс мероприятий - от банальной эластической компрессии вен нижних конечностей до комплекса мероприятий у больных с ТЭЛА или какими-либо видами тромбофилий в анамнезе. Также немаловажное значение для профилактики тромбоэмболических осложнений имеет выбор метода родоразрешения. Риск развития тромботических тромбоэмболических осложнений возрастаем при хирургических вмешательствах.

Слайд 26Профилактика (продолжение)
НФГ(нефракционированный гепарин) и НМГ (дальтепарин и энокспарин) не проникают через гематоплацентарный барьер, могут применятся во 2 и 3 триместре беременности и не увеличивают риск кровотечений у плода, однако, преждевременные роды чаще случаются у беременных, которые получают антикоагулянты, также чаще случаются кровотечения. На протяжении беременности чаще чем в общей популяции случается гепарин-индуцированная тромбоцитопения (чаще при приеме НФГ), также чаще возникает остеопороз
Слайд 27Антикоагулянты непрямого действия проникают через плаценту и вызывают эмбриопатии, если применяются с 6 по 12 нед. беременности, в позднем периоде вызывают геморрагии у плода, также увеличивается риск геморрагий у матери. Исследования по применению антикоагулянтов непрямого действия у беременных не проводились.
Слайд 28Профилактика ТЭЛА в акушерстве
Уровень риска низкий – антикоагулянты во время беременности не применяют, после родов и кесарева сечения – рутинно не применяют, механические методы профилактики Уровень риска средний – антикоагулянты рутинно не применяют, механические методы профилактики; после родов – высокие профилактические дозы НМГ(фраксипарин), средние дозы НМГ при кесаревом сечении без дополнительных факторов риска, применять на протяжении 6-8 недель после родов, ММП
Слайд 29Высокий уровень риска – при беременности: большие профилактические дозы НМГ и ММП, после родов и кесарева сечения – большие профилактические дозы в течение 6 – 8 недель. Очень высокий риск – в 1 триместре: лечебные дозы НФГ, во 2 и 3 триместрах НМГ, ММП. После родов - непрямые антикоагулянты (варфарин,дикумарол)в течение 3 месяцев, ММП. У женщин со средним, высоким и очень высоким риском тактику ведения определять консилиумом совместно с сосудистым хирургом
Слайд 30Механические методы профилактики тромбообразования
Дозированные компрессионные чулки Средства для переменной пневматической компрессии Венозная помпа ноги Эластическая компрессия н/конечностей и физическая активность, в частности ранняя активизация после вагинальных родов и особенно, кесарева сечения
Слайд 31Профилактика ТЭЛА-продолжение
Эффективным способом профилактики ТЭЛА является установка кава-фильтра. Чаще-это вторичная профилактика во время бер-ти, когда имеется ТГВ. Показания для установки кава-фильтра: Доказанный проксимальный тромбоз глубоких вен; Абсолютные противопоказания для антикоагулянтов; Плановая большая операция с высоким риском кровотечения.
Слайд 32Лечение
1.Сердечно-легочная реанимация ИВЛ с подачей 6-10 литров кислорода/минуту 2.Гепаринотерапия Гепарин в/в 10тыс-20 тыс ЕД. Далее в/м по 5 тыс ЕД каждые 3-4 часа до 50тыс ЕД/сут в течение 6-9 дней со снижением дозы до 10 тыс ЕД и переходом на НАК (варфарин). Фраксипарин при массе тела 45 кг-0,4 мл; 70 кг-0,6 мл; 80 кг-0,7 мл каждые 12 часов в течение 10 дней. 3. Тромболитическая терапия Фибринолизин 100 тыс ЕД/сут + 15 тыс Ед гепарина в 250 мл физ. р-ра Урокиназа 750-900 ЕД/кг в течение 10 мин 4. Купирование болевого синдрома -промедол 2%-1,0+анальгин 2-4 мл каждые 3-4 часа в/в 5. Стабизол 500,0 в/в кап.

Слайд 33Лечение продолжение
6. Снятие спазма и патологических рефлексов в системе легочной артерии Эуфиллин 2.4% 5-10 мл 2-3 р/сут (при АД не ниже 90/50 мм рт ст) Дофамин 1,5 мкг/кг 1 минуту при шоке 7. Сердечные гликозиды (при отсутствии сочетания тромбоэмболии с отеком легкого) -1 мл 0,025% дигоксин или - 1 мл 0,06% коргликон или 0,5 мл 0,05% строфантин . 8. Антибактериальная терапия цефтриаксон, цефатоксим… 9. Госпитализация в центр сосудистой хирургии для решения вопроса о тромболэктомии.
Слайд 34Благодарю за внимание!!!