Слайд 1Первая медицинская помощь на уроках физической культуры

Слайд 2ПЕРВАЯ МЕДИЦИНСКАЯ ПОМОЩЬ (ПМП) – комплекс срочных мероприятий для спасения жизни человека и предупреждения осложнений при несчастных случаях или внезапном заболевании. ПМП включает 3 группы мероприятий: 1. Немедленное прекращение воздействия внешних повреждающих факторов (электрический ток, высокая температура и т.д.) и удаление пострадавшего из неблагоприятных условий. 2. Оказание первой медицинской помощи пострадавшему – остановка кровотечения, наложение повязки на рану, искусственное дыхание и т.д. 3. Организация скорейшей доставки пострадавшего в лечебное учреждение. ТРАВМАТИЧЕСКИЙ ШОК - своеобразная реакция организма на действие болевых раздражителей (удар от перелома, кровопотери, ожоги, психические травмы), при которых угнетается деятельность нервной, дыхательной и других систем организма. Первичный шок (фаза возбуждения) – развивается в момент травмы или сразу после травмы (длится не более 20 минут). Пострадавший возбужден, многословен, лицо его бледное, взгляд беспокойный, зрачки расширены, тело покрывается холодным потом, дыхание не равномерное, пульс учащенный. К вторичному шоку приводит неоказание или неумелое оказание ПМП: попытка вправление вывиха, грубое наложение шины и повязки. Возбуждение сменяется пассивностью, апатией, безразличием, нежеланием отвечать на вопросы. Пульс становится слабым, редким. При тяжелом шоке прекращается дыхание и кровообращение. ПМП: 1. Устранить причины шока – остановить кровотечение, снять боль, дать пострадавшему анальгетики или водку (спирт). 2. При необходимости наложить давящую повязку или жгут, шины. 3. Вызвать «скорую помощь».

Слайд 3ССАДИНЫ И ЦАРАПИНЫ – поверхностное повреждение наружных кожных покровов. ПМП: 1. Удалить с кожи загрязнения марлевой салфеткой, смоченной в слабом растворе марганца или перекиси водорода. 2. Смазать йодом или зеленкой края раны. 3. Накрыть поврежденный участок стерильными бинтом, марлей или салфеткой, сложенной в 4 раза. Повреждения кожи, а тем более глубокие, нельзя засыпать порошками, покрывать мазями, закрывать изоляционной лентой и т.д. Нельзя касаться руками той части бинта, которая будет наложена на рану, чтобы не занести инфекцию. УШИБЫ – это повреждение мягких тканей без нарушения кожных покровов. В месте повреждения образуется кровоподтек, отмечается напряжение тканей, быстро нарастает отек (припухлость), боль, затруднение движений пораженной частью тела. ПМП: 1. Создать покой поврежденному органу. 2. Придать этой области возвышенное положение. 3. Применить холод (пузырь со льдом, полотенце, смоченное холодной водой), который вызывает местный спазм сосудов, значительно уменьшает кровоизлияние в мягкие ткани. 4. Наложить на травмированное место давящуюся повязку. Ушиб головы может сопровождаться головными болями, головокружением, подташниванием. При сильном ушибе возможно сотрясение головного мозга. Ушиб головы может сопровождаться потерей сознания на короткий срок, тошнотой и рвотой, сильными головными болями, головокружением. Ушиб живота – чреват опасностью повреждения органов брюшной полости (разрыв). В результате может возникнуть внутреннее кровотечение (бледность кожи, резкое учащение пульса, холодный пот, ухудшение самочувствия). В таком случае пострадавшему нельзя принимать внутрь жидкость или есть. Его следует уложить в постель, приложить на область живота холод и вызвать «скорую».

Слайд 4РАСТЯЖЕНИЯ СУХОЖИЛЬНО-СВЯЗОЧНОГО АППАРАТА ПМП: 1. Ограничить подвижность путем наложения давящей повязки (иммобилизация). 2. Придать конечности возвышенное положение. 3. Наложить холод. При травме голеностопного сустава возникает сильная боль и резкое ограничение подвижности конечности. Возникает отек иногда со следами кровоизлияния. Травма связок в коленном суставе обусловлена резкой нагрузкой на коленный сустав (прыжок или падение с большой высоты). Пострадавший не может двигать голенью. При травме плечевого сустава необходимо подвесить руку на косынку. Связки лучезапястного сустава повреждаются при падении на вытянутую руку. В месте травмы развивается кровоизлияние в область сустава. Боль, отечность, движение кисти ограничены.

Слайд 5ВЫВИХ – смещение суставных поверхностей костей, которое иногда сопровождается разрывом суставной сумки, повреждением связок, сосудов, мышц. При вывихе конечность принимает вынужденное положение. Деформируется сустав, ощущаются болезненность, движение ограничено. ПМП: 1. Обеспечить полный покой и неподвижность поврежденной конечности путем наложения фиксирующей повязки. 2. Приложить холод. Направить пострадавшего в лечебное учреждение. Любой вывих нельзя вправлять самим, так как это может привести к осложнениям и затруднит лечение. Вывих большого пальца – возникает при чрезмерном его разгибании (припухлость основания, боль, ограничение движения пальца). Руку подвешивают на косынку. Вывих в локтевом суставе – вызывается при падении на вытянутую руку. Локтевой сгиб деформируется, рука принимает полусогнутое положение, движения болезненны и ограниченны. Руку подвешивают на косынку. Вывих в плечевом суставе – возникает при падении на вытянутую руку или резком подъеме руки вверх. Плечо на больной стороне обычно отведено от туловища. Отчетливо видна деформация сустава. Рука болезненна и неподвижна. Пострадавший поддерживает руку за предплечье. Поврежденную руку прибинтовывают к туловищу или подвешивают на косынку. Вывих в тазобедренном суставе возникает при падении с большой высоты, в дорожных авариях, обвалах. Нога укорочена, колено повернуто внутрь к здоровой ноге. Возникает сильная боль в области тазобедренного сустава. Вывих в коленном суставе возникает при падениях с высоты, авариях. При этом может произойти разрыв связок. Коленный сустав деформирован и увеличен в объеме. Пострадавший не может встать на ногу, которая находится в полусогнутом состоянии. Вывих в голеностопном суставе почти всегда сочетается с переломами лодыжек и разрывом связок. При осмотре выявляются кровоподтеки, деформация суставов, припухлость, сильная боль, ограниченность движений. Бывает так, что внешние признаки напоминают вывих, а на самом деле имеется перелом внутрисуставных отделов костей. Так называемое комбинированное повреждение - вывих и перелом. Установить характер повреждения можно только при рентгеновском исследовании.

Слайд 6ПЕРЕЛОМ – полное и частичное нарушение целостности кости (в результате ушиба, падения, удара, сдавления и т.д.). Открытый перелом – с повреждением кожного покрова в зоне перелома. Закрытый перелом – без повреждения кожи в зависимости от направления действующей силы и сокращения мышц. Перелом со смещением костей – отломки кости смещаются относительно друг друга. Перелом без смещения костей – взаимная позиция отломков костей сохраняется. Единичный перелом – перелом, при котором образуются два отломка. Множественный перелом – перелом с образованием множетсвенных отломков. При переломе возникает боль, припухлость, кровоподтек, нарушаются функции конечности, укорочение и искривление конечностей в месте перелома. ПМП: 1. Остановка кровотечения (при наличии). 2. Асептические мероприятия. 3. Проведение противошоковой терапии. 4. Иммобилизация конечности – достижение неподвижности костей в области перелома, что уменьшает боль и предупреждает развитие шока. 5. Организация быстрой доставки пострадавшего в лечебное учреждение. Нельзя самим устанавливать, есть или нет перелом: грубо ощупывать место повреждения, двигать, поднимать, сгибать, вращать конечностью. Помимо резкого усиления боли может произойти смещение отломков и повреждение мягких тканей. Лучше сразу действовать как при переломе.
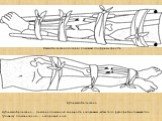
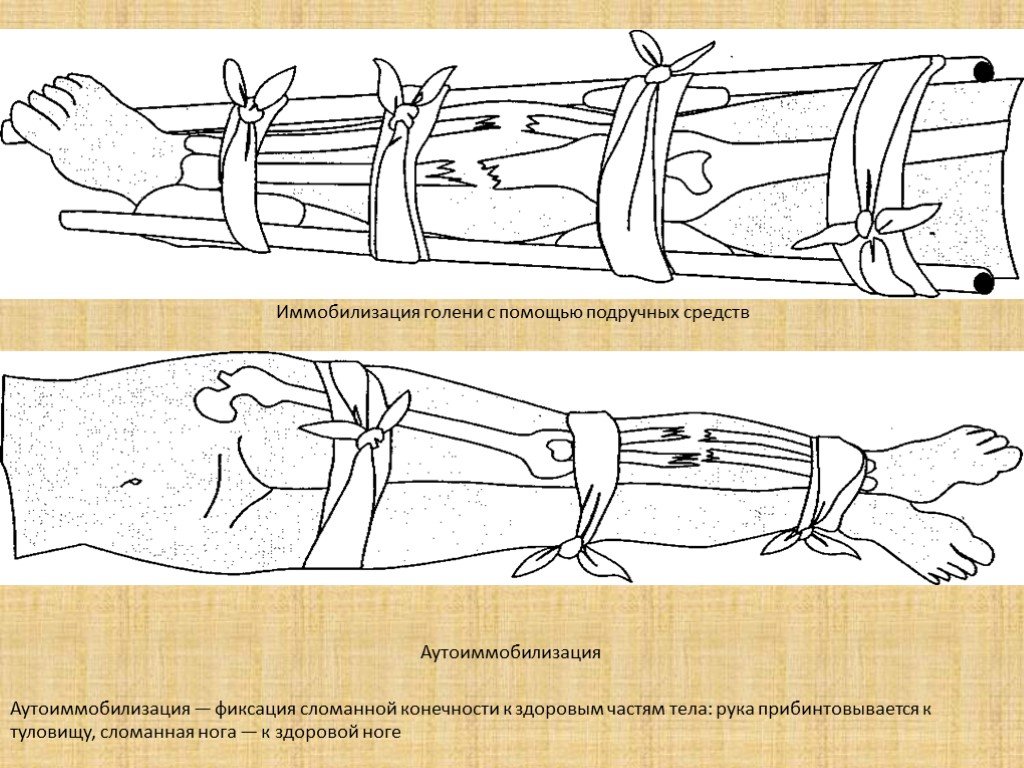
Слайд 7Иммобилизация голени с помощью подручных средств
Аутоиммобилизация
Аутоиммобилизация — фиксация сломанной конечности к здоровым частям тела: рука прибинтовывается к туловищу, сломанная нога — к здоровой ноге

Слайд 8Переломы костей черепа – нередко сопровождаются повреждением головного мозга. Наиболее опасны переломы костей свода и основания черепа. Возникает болезненность при ощупывании, иногда хруст костных отломков. При сотрясении или повреждении головного мозга возможны параличи, расстройство речи, нарушение чувствительности, возникает тошнота, рвота, нарушается дыхание, возможна потеря сознания. Повреждение сосудов приводит к кровотечению из носа. Вокруг глаз образуются кровоподтеки. ПМП: 1. Придать пострадавшему горизонтальное положение. Во избежании асфиксии (удушья) рвотными массами и западания языка нужно осторожно повернуть голову на бок, либо положить пострадавшего на живот лицом вниз. 2. Приложить к голове холодный компресс. 3. Фиксировать голову валиком из одежды или одеяла. 4. Срочно вызвать скорую помощь. Перелом позвоночника – возникает при падении с высоты, прямом сильном ударе в спину и т.д. В таком случае возможна травма спинного мозга (разрыв, сдавление), что проявляется развитием паралича конечностей. Нельзя пострадавшего сажать, ставить на ноги! ПМП: 1. Создать покой, уложив пострадавшего на твердую поверхность (деревянный щит, доски), на живот, подложив под голову и плечи подушки. 2. На место травмы приложить холод.

Слайд 9Перелом ключицы возникает в результате прямого удара, падения с высоты. ПМП: 1. Фиксировать руку с помощью косыночной повязки. Фиксировать руки с помощью повязки ДЕЗО (мягкие кольца на плечи соединить спереди и сзади); согнуть обе руки в локтях, отвести назад надплечья и заложить за спину любую палку так, чтобы пострадавший удерживал ее в локтевых изгибах. 2. Приложить холод 3. Транспортировать сидя в медицинское учреждение. Переломы ребер происходят в результате сдавления грудной клетки или прямого удара. При этом может нарушиться дыхательная и сердечная деятельность. ПМП: 1.На грудную клетку в состоянии выдоха накладывают тугую бинтовую повязку или стягивают полотенцем и зашивают его. Дают 1-2 таблетки анальгетиков. 2. На область травмы накладывают холод. 3. Транспортируют сидя в лечебное учреждение. Перелом копчика и тазовых костей происходит в результате сильного удара при падении. ПМП: 1. Таз стянуть полотенцем. 2.Осторожно уложить на твердую поверхность на спину, слегка развести и согнуть в коленях ноги. Под коленные суставы подкладывать мягкие валики. 3. Приложить холод. 4. Вызвать «скорую».

Слайд 10Повязки на грудную клетку: a — спиральная повязка; б — повязка Дезо; цифрами обозначен порядок накладывания туров бинта
Повязка Дезо (рис. б) применяется при оказании первой помощи в случаях перелома плеча, ключицы, а также после вправления вывиха в плечевом суставе. Перед наложением повязки руку сгибают под прямым углом в локтевом суставе, в подмышечную впадину закладывают валик из ваты. Несколькими круговыми турами плечо фиксируют к грудной клетке. Направление туров — от здоровой половины по передней поверхности грудной клетки к бинтуемому плечу. Следующий тур бинта ведут через подмышечную впадину здо-ровой стороны по передней поверхности грудной клетки через надплечье больной стороны, сзади бинт круто опускают вниз под предплечье и, охватывая предплечье снизу, проводят в подмышечную впадину здоровой стороны. Сзади бинт проводят поперек больного надплечья, перекидывают через него и опускают круто вниз впереди плеча под локоть и далее по спине косо вверх; через подмышечную впадину здоровой стороны его выводят на переднюю поверхность грудной клетки. В дальнейшем косые туры (2-й, 3-й, 4-й) повторяют несколько раз, до полной фиксации плечевого пояса. Следует отметить, что в повязке Дезо ту-ры бинта никогда не перекидывают через здоровое надплечье, а косые туры бинта на передней и задней поверхностях грудной клетки образуют правильные треугольники с вершиной в подмышечной впадине здоровой стороны.

Слайд 11При переломе плечевого сустава и плечевой кости первую шину накладывают на предплечье, вторую на плечо, а согнутую в локтевом суставе руку подвешивают на косынку. При переломе предплечья фиксируют локтевой и лучезапястный сустав. При переломе лучевой кости накладывают шины по тыльной и ладонной поверхности предплечья, обязательно захватывая и локтевой сустав. При переломах фаланг, пальцев и костей кисти после наложения стерильной повязки на рану в ладонь вкладывают плотный комок ваты, чтобы придать пальцам полусогнутое положение. На предплечье и кисть накладывают шину. Руку подвешивают на косынке. При переломах тазобедренного сустава и бедренной кости в первую очередь следует остановить кровотечение (наложить повязку, жгут), затем травмированную конечность и иммобилизовать шинами или прибинтовать к здоровой ноге. Наиболее удобны специальные шины для бедра по Дитерихсу. При повреждении коленного сустава нужно наложить фиксирующую повязку или шину только на коленный сустав. Приложить холод, направить в мед. учреждение. При переломах костей голени и стопы необходимо придать ноге правильное положение: осторожно потянуть ногу по длине, взявшись одной рукой за пятку, а другой за пальцы стопы. Если перелом открытый, то остановить кровотечение и обработать края раны (йод, раствор марганца, перекись водорода), наложить стерильную повязку. Шину наложить от стопы до верхней трети бедра, можно прибинтовать к здоровой ноге.

Слайд 12РАНЫ – повреждение тканей и органов с нарушением целости кожного покрова, вызванное механическим воздействием. Поверхностные – когда повреждена лишь кожа или слизистая оболочка (ссадины, царапины) Глубокие – с повреждением крупных кровеносных сосудов, мышц, нервов, сухожилий, сосудов и внутренних органов. Закрытые – ушибы, растяжения, подкожные разрывы мышц, сухожилий, сосудов. Острые – возникают в результате одномоментного силового воздействия. Раны бывают самыми разнообразными и зависят от характера повреждения: Колотые раны – наносятся колющими предметами (игла, штык, гвоздь, проволка), сопровождаются кровотечением, так как имеют глубокий раневой канал. Особенно опасны колотые раны шеи, головы, туловища, так как могут вызвать внутренние кровотечения и повреждения внутренних органов. При повреждении крупного сосуда наблюдается бледность кожи и частый нитевидный пульс. Резаные раны – наносятся холодным режущим оружием (нож, бритва, стекло). Края раны расходятся, рана сильно кровоточит, вызывает боль. Рваные раны – вызываются грубым воздействием (станки, пилы, машины), края их неровные, часто загрязнены и содержат нежизнеспособные ткани. Рубленые раны – являются глубокими, нередко сопровождаются кровотечением и шоком, так как возможно повреждение кости.. Укушенные раны – для них характерны следы зубов, размозжение тканей, повреждение сосудов, нервов и даже костей. Ушибленные раны – следствие удара тупыми предметами. Края раны разорваны. Окружающие ткани раздавлены, синюшны, пропитаны кровью. В результате сдавления сосудов почти не кровоточат.

Слайд 13ПМП: 1. Остановка кровотечения (пальцевое прижатие, давящая повязка, при больших ранах – иммобилизация) 2. Защита раны от попадания микробов (кожу вокруг протереть стерильным тампоном, края раны смазать йодом или зеленкой) 3. Наложить повязку (или подручные средства: носовой платок, мягкую чистую ткань) 4. Госпитализировать в лечебное учреждение. Кровотечение – истечение крови из травмированного кровеносного сосуда. Наружное – кровь вытекает из раны или естественных отверстий тела. Внутреннее – кровь скапливается в полостях тела. Для уменьшения потери крови нужно быстро остановить кровотечение (временная остановка). В больнице будет произведена окончательная остановка кровотечения. При кровотечении из капилляров и мелких вен достаточно бывает поднять вверх раненую поверхность или наложить давящую повязку (чаще встречается при ранениях кожи; кровь вытекает медленно, но каплями, часто останавливается самопроизвольно). При артериальном кровотечении применяют способ прижатия артерий к кости выше места ранения. Прижатие производят 1-2 пальцами, при помощи давящей повязки, сгибанием конечности, сдавлением жгутом. Жгут накладывают не более, чем на 1,5-2ч., в зимнее время на 1 час. Каждые полчаса его ослабляют на несколько минут, пережимая артерию пальцем, а затем снова затягивают. Рану нельзя промывать водой, чтобы не инфицировать глубокие поврежденные ткани. Кожу вокруг раны смазать йодом, спиртом, закрыть чистой марлевой салфеткой. При носовом кровотечении достаточно крылья носа прижать двумя пальцами к носовой перегородке или ввести в носовые ходы узкую марлевую полоску, на область переносицы - холод. !!! Не следует запрокидывать голову !!!
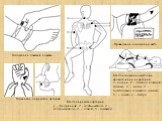
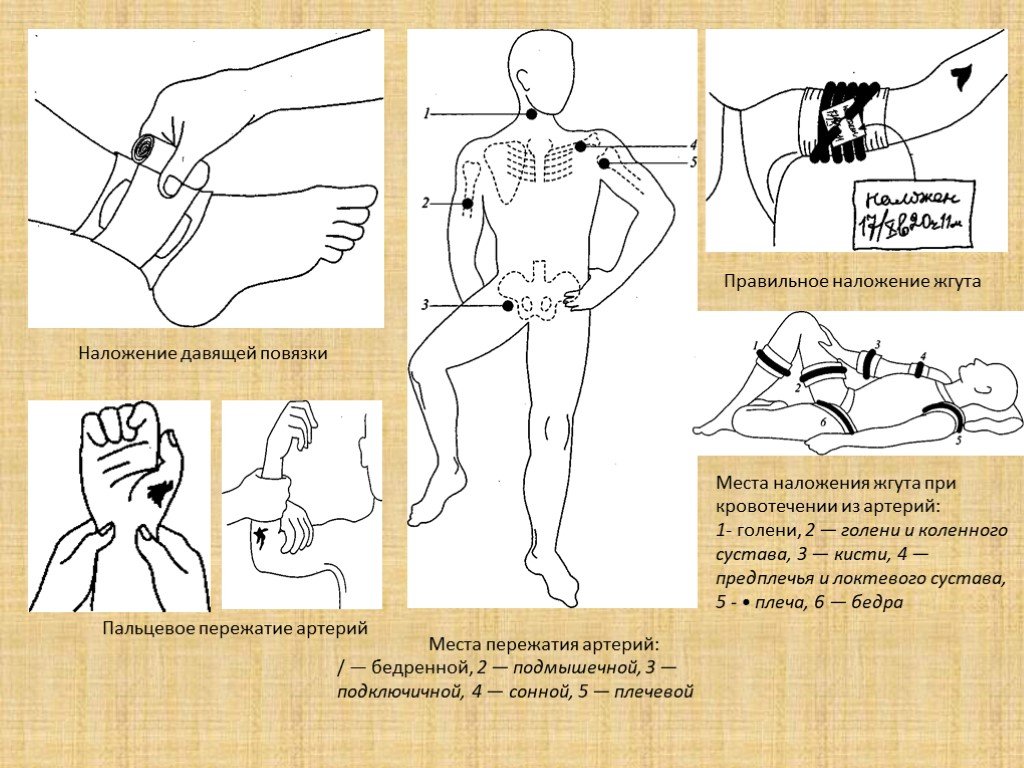
Слайд 14Наложение давящей повязки
Места пережатия артерий: / — бедренной, 2 — подмышечной, 3 — подключичной, 4 — сонной, 5 — плечевой
Пальцевое пережатие артерий
Правильное наложение жгута
Места наложения жгута при кровотечении из артерий: 1- голени, 2 — голени и коленного сустава, 3 — кисти, 4 — предплечья и локтевого сустава, 5 - • плеча, 6 — бедра

Слайд 15ОСТАНОВКА СЕРДЦА (кровообращения) Остановка сердца может произойти под влиянием различных причин (утопление, удушение, отравление, ожоги, кровопотери и т.д.). Человек теряет сознание, пульс отсутствует, останавливается дыхание, зрачки расширены, начинаются судороги. Нужно немедленно приступить к искусственному дыханию и наружному массажу сердца. ПМП: 1. Пострадавшего положить на твердую поверхность. Голову запрокинуть назад, под плечи положить валик из одежды, снять с пострадавшего рубашку. 2. Очистить салфеткой ротовую полость от слюны и рвотных масс. 3. На открытый рот положить салфетку (носовой платок), зажать нос, сделать глубокий вдох, плотно прижать губы к губам пострадавшего и активно выдохнуть воздух ему в рот (вдох). Если вдыхать небольшие порции воздуха, то искусственное дыхание будет не эффективным. 4. Наложить ладони одна на другую на нижнюю треть грудины (на 2 пальца выше мечевидного отростка) и произвести 4-5 надавливаний на грудину (выдох). Затем снова сделать глубокий вдох «рот в рот». Необходимо выполнять 50-70 надавливаний в минуту. Глубина погружения грудины при надавливании не менее 4-5 см. Если челюсти пострадавшего не удается раздвинуть, то пользуются способом «изо рта в нос», то есть вдувание производят через нос, закрыв при этом рот пострадавшего ладонью. При проведении искусственного дыхания способом Сильвестра пострадавший лежит на спине, оказывающий помощь встает на колени у изголовья пострадавшего, берет обе его руки за предплечье и резко поднимает их, отводит их назад за себя и разводит в стороны (вдох). Затем делают обратное движение, предплечье пораженное кладут на нижнюю часть грудной клетки и сжимают ее (выдох).
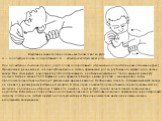
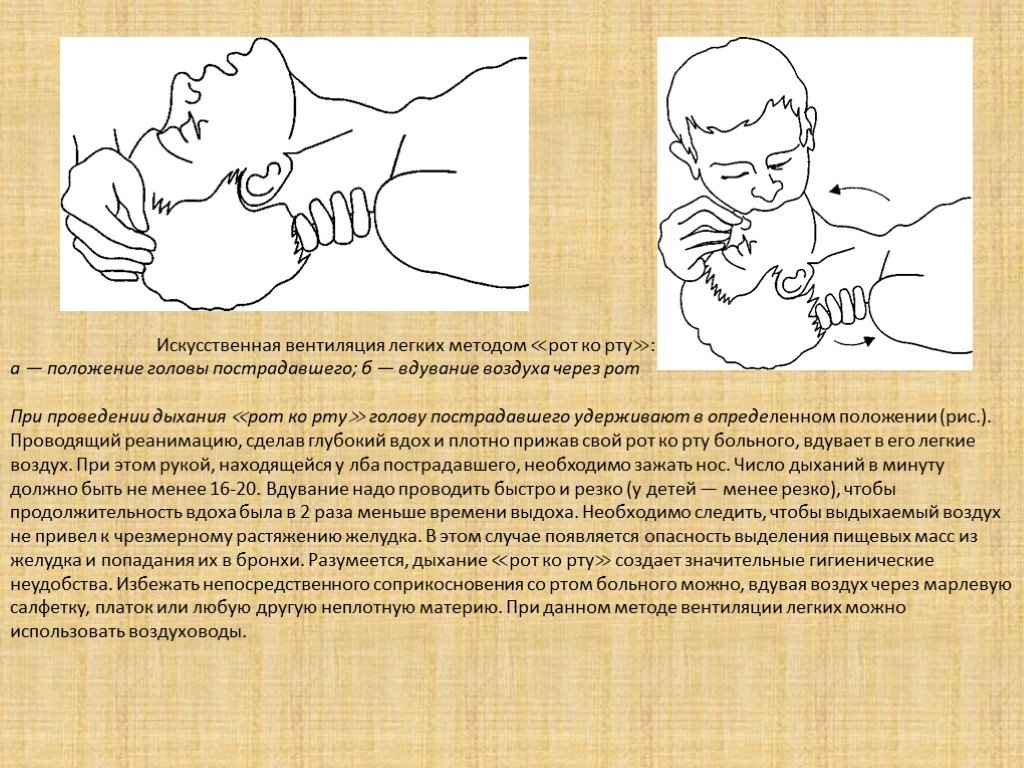
Слайд 16Искусственная вентиляция легких методом ≪рот ко рту≫: a — положение головы пострадавшего; б — вдувание воздуха через рот При проведении дыхания ≪рот ко рту≫ голову пострадавшего удерживают в определенном положении (рис.). Проводящий реанимацию, сделав глубокий вдох и плотно прижав свой рот ко рту больного, вдувает в его легкие воздух. При этом рукой, находящейся у лба пострадавшего, необходимо зажать нос. Число дыханий в минуту должно быть не менее 16-20. Вдувание надо проводить быстро и резко (у детей — менее резко), чтобы продолжительность вдоха была в 2 раза меньше времени выдоха. Необходимо следить, чтобы выдыхаемый воздух не привел к чрезмерному растяжению желудка. В этом случае появляется опасность выделения пищевых масс из желудка и попадания их в бронхи. Разумеется, дыхание ≪рот ко рту≫ создает значительные гигиенические неудобства. Избежать непосредственного соприкосновения со ртом больного можно, вдувая воздух через марлевую салфетку, платок или любую другую неплотную материю. При данном методе вентиляции легких можно использовать воздуховоды.
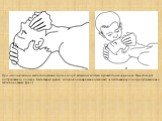
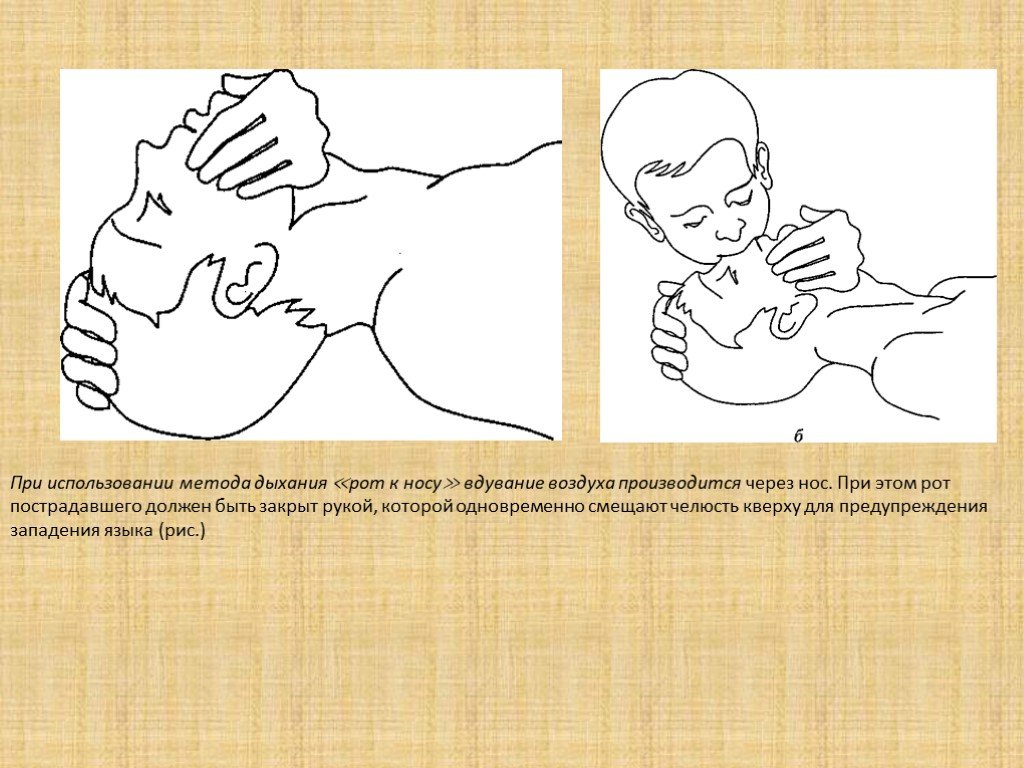
Слайд 17При использовании метода дыхания ≪рот к носу≫ вдувание воздуха производится через нос. При этом рот пострадавшего должен быть закрыт рукой, которой одновременно смещают челюсть кверху для предупреждения западения языка (рис.)
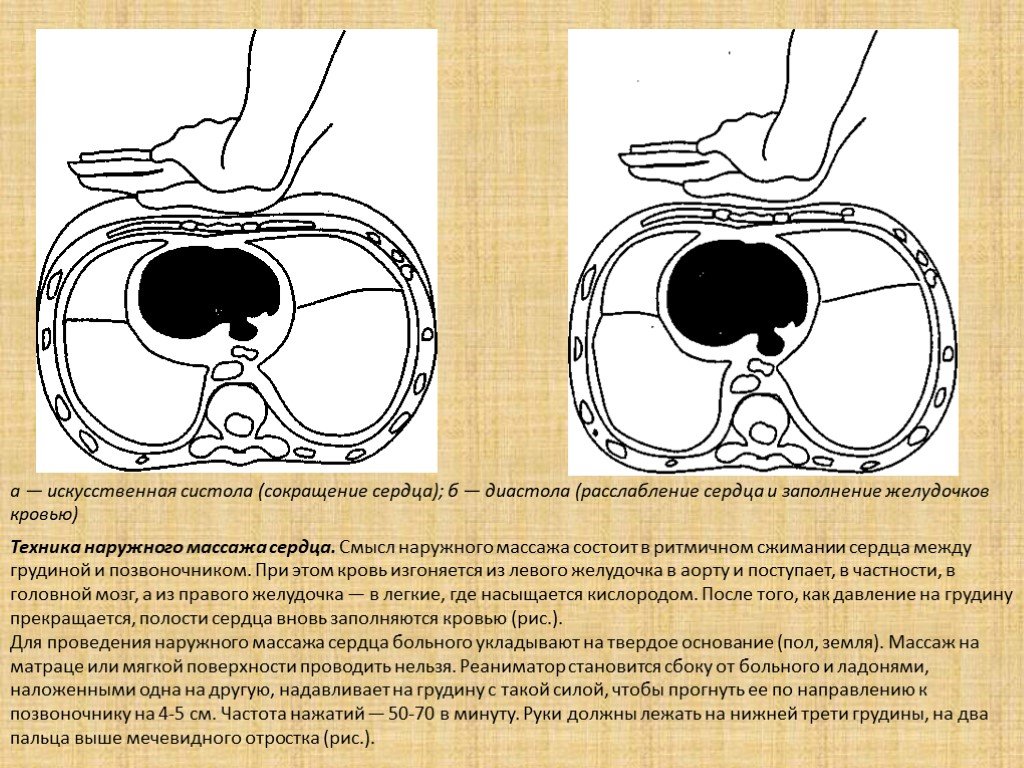
Слайд 18Техника наружного массажа сердца. Смысл наружного массажа состоит в ритмичном сжимании сердца между грудиной и позвоночником. При этом кровь изгоняется из левого желудочка в аорту и поступает, в частности, в головной мозг, а из правого желудочка — в легкие, где насыщается кислородом. После того, как давление на грудину прекращается, полости сердца вновь заполняются кровью (рис.). Для проведения наружного массажа сердца больного укладывают на твердое основание (пол, земля). Массаж на матраце или мягкой поверхности проводить нельзя. Реаниматор становится сбоку от больного и ладонями, наложенными одна на другую, надавливает на грудину с такой силой, чтобы прогнуть ее по направлению к позвоночнику на 4-5 см. Частота нажатий — 50-70 в минуту. Руки должны лежать на нижней трети грудины, на два пальца выше мечевидного отростка (рис.).
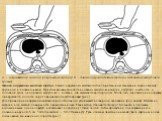
a — искусственная систола (сокращение сердца); б — диастола (расслабление сердца и заполнение желудочков кровью)

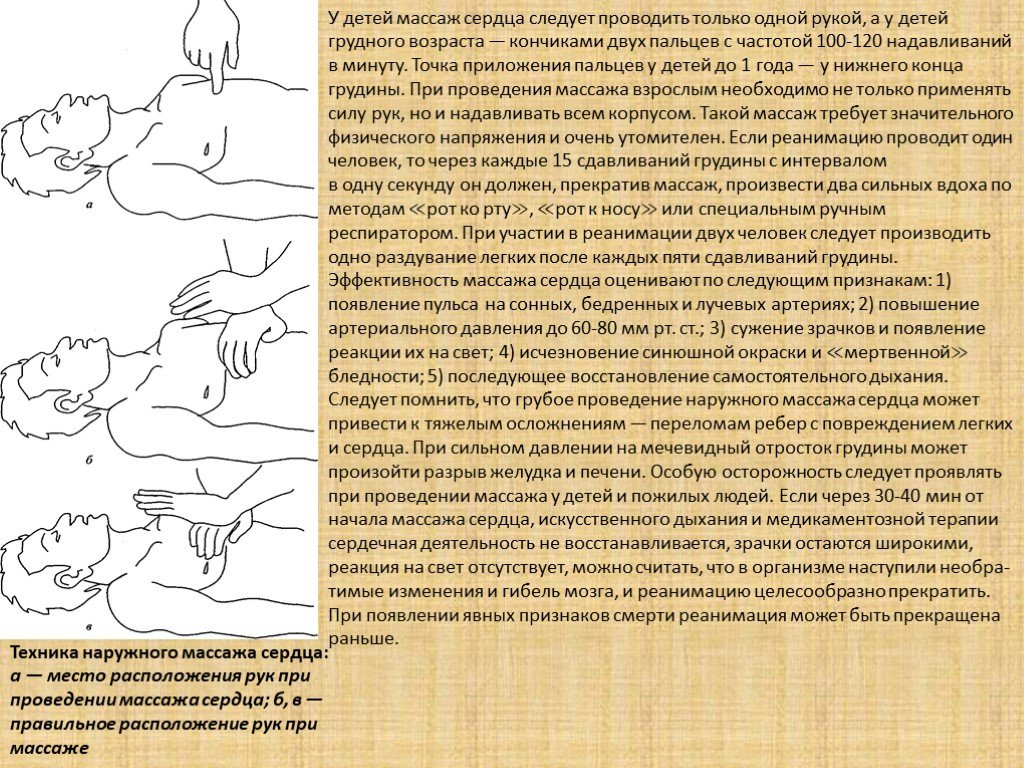
Слайд 19Техника наружного массажа сердца: а — место расположения рук при проведении массажа сердца; б, в — правильное расположение рук при массаже
У детей массаж сердца следует проводить только одной рукой, а у детей грудного возраста — кончиками двух пальцев с частотой 100-120 надавливаний в минуту. Точка приложения пальцев у детей до 1 года — у нижнего конца грудины. При проведения массажа взрослым необходимо не только применять силу рук, но и надавливать всем корпусом. Такой массаж требует значительного физического напряжения и очень утомителен. Если реанимацию проводит один человек, то через каждые 15 сдавливаний грудины с интервалом в одну секунду он должен, прекратив массаж, произвести два сильных вдоха по методам ≪рот ко рту≫, ≪рот к носу≫ или специальным ручным респиратором. При участии в реанимации двух человек следует производить одно раздувание легких после каждых пяти сдавливаний грудины. Эффективность массажа сердца оценивают по следующим признакам: 1) появление пульса на сонных, бедренных и лучевых артериях; 2) повышение артериального давления до 60-80 мм рт. ст.; 3) сужение зрачков и появление реакции их на свет; 4) исчезновение синюшной окраски и ≪мертвенной≫ бледности; 5) последующее восстановление самостоятельного дыхания. Следует помнить, что грубое проведение наружного массажа сердца может привести к тяжелым осложнениям — переломам ребер с повреждением легких и сердца. При сильном давлении на мечевидный отросток грудины может произойти разрыв желудка и печени. Особую осторожность следует проявлять при проведении массажа у детей и пожилых людей. Если через 30-40 мин от начала массажа сердца, искусственного дыхания и медикаментозной терапии сердечная деятельность не восстанавливается, зрачки остаются широкими, реакция на свет отсутствует, можно считать, что в организме наступили необра- тимые изменения и гибель мозга, и реанимацию целесообразно прекратить. При появлении явных признаков смерти реанимация может быть прекращена раньше.

Слайд 20ОЖОГ – повреждение тканей, вызванное воздействием высокой температуры, химических веществ, солнечных лучей и т.д. Термические – ожоги от пламени, кипятка, горячего пара. Химические – при действии на кожу и слизистые оболочки крепких кислот и щелочей. Радиационные – возникают при попадании или длительном воздействии радиоактивных веществ на кожу или слизистые оболочки. В зависимости от глубины поражения тканей и от площади ожога, различают 4 степени ожогов: I – легкая – легкое повреждение поверхностного слоя, краснота, припухлость, болезненность. II – средней тяжести – возникают пузыри с желтоватой жидкостью. III – тяжелая – происходит омертвение кожи с образованием плотной корки. IV - крайне тяжелая – обугливание кожи, нередко мышц, сухожилий, костей. ПМП: 1. Прекратить воздействие высокой температуры или другого агрессивного фактора (сбить пламя, снять или разрезать одежду). 2. Наложить асептическую повязку, которую смочить в спирте, марганцовке, риваноле для уменьшения боли. 3. Для снятия шока дают анальгетики, обильное питье, крепкий чай, кофе с вином, водкой. 4. Доставить пострадавшего в лечебное учреждение.

Слайд 21ТЕПЛОВОЙ И СОЛНЕЧНЫЙ УДАРЫ. Тепловой удар – общее перегревание организма в результате длительного воздействия высокой температуры. Солнечный удар – это разновидность теплового удара, обусловленная прямым воздействием солнечных лучей на незащищенного человека. При этом ощущается усталость, головная боль, шум в ушах, головокружение, слабость, тошнота, иногда отмечается потеря сознания. ПМП: 1. Пострадавшего немедленно перенести в прохладное место, в тень, снять одежду, уложить, приподнять голову. 2. Обильно напоить холодной водой, приложить холод на голову и на область сердца. 3. Виски смазать нашатырным спиртом и дать его понюхать. ОТМОРОЖЕНИЕ – повреждение тканей в результате воздействия низкой температуры. По тяжести и глубине различают 4 степени. ПМП: 1. Немедленное согревание пострадавшего (с помощью теплой ванны). Начинать с температуры 18 градусов, потом температура увеличивается, одновременно проводят массаж всего тела. После ванны поврежденные участки высушить, закрыть стерильной повязкой и тепло укрыть. Дать чай, кофе, молоко. 2. При локальном обморожении необходимо наложить на место повреждения стерильную ткань, провести общевоссанавливающие мероприятия. Нельзя место отморожения смазывать жиром, мазями, растирать снегом.