Слайд 2В 70-х годах прошлого столетия была выделена группа инфекций, особенность которых заключается в том, что, будучи относительно безобидными для взрослых и детей, они становятся чрезвычайно опасными для беременных. Эту группу инфекций принято называть TORCH - инфекциями, по первым буквам латинских названий входящих в неё инфекций. Данная аббревиатура расшифровывается так: TO – токсоплазмоз (Toxoplasmosis); R – краснуха (Rubella); C – цитомегаловирусная инфекция (Cytomegalovirus); H – герпетическая инфекция (Herpes simplex virus).
Слайд 3самой частой причиной развития внутриутробных инфекций у плода являются TORCH-инфекции, именно поэтому исследования на TORCH-инфекции стали столь актуальными в последнее время
Слайд 4Причины, по которым столь разные по природе инфекции объединяют в одну группу, следующие: Инфекции широко распространены среди населения. Внутриутробное заражение часто приводит к невынашиванию, мертворождению, формированию пороков развития, инвалидизации и даже смерти ребенка. Поражение плода происходит только в случае первичного инфицирования женщины во время беременности, т.к. в этот момент защитные антитела в ее организме еще не сформированы. Многообразие и слабая выраженность симптомов исключают возможность постановки диагноза только на основании клинической картины. Профилактика данных заболеваний включает активное выявление женщин инфицированных в период беременности путем массового серологического обследования.

Слайд 5Все они могут поражать людей любого пола и возраста, однако сам термин используются по отношению к женщинам, которые готовятся к беременности, беременным женщинам, а также плоду и новорожденному. Краснуха, токсоплазмоз, цитомегаловирусная и герпетическая инфекция относятся к широко распространенным инфекциям. В большинстве случае первая встреча с ними происходит в детском и юношеском возрасте - это называется первичным инфицированием, после которого остается иммунная защита. Если организм встречается с инфекцией повторно, это называют вторичной инфекцией или реинфекцией.
Слайд 6Особенность TORCH-инфекций состоит в том, что при заражении ими женщины во время беременности они могут оказывать пагубное действие на все системы и органы плода, особенно на его центральную нервную систему, повышая риск выкидыша, мертворождения и врожденных уродств ребенка.
Слайд 7На перинатальные инфекции приходится примерно 2-3% всех врожденных аномалий плода. Большинство инфекций опасно при первичном заражении во время беременности. Часто заражение беременной женщины инфекциями TORCH-комплекса является прямым показанием к прерыванию беременности.
Слайд 8Чем опасны ToRCH-инфекции? При беременности опасно первичное заражение какой-либо из группы TORCH-инфекцией. То есть встреча с той инфекцией, к которой не выработался иммунитет. Такое заражение сопровождается выраженной циркуляцией в крови микробов, которые могут попадать в организм ребенка. Важной особенностью инфекций этой группы является то, что симптомов может не быть или они могут быть маловыражены. В это время инфекция будет пагубно влиять на состояние плода и на течение беременности.

Слайд 9Именно до беременности (или на ранних сроках) нам нужно узнать - была инфекция или нет. Если была - можно не волноваться, эта инфекция не опасна для беременной женщины. Если не было - комплекс профилактических мероприятий (например, если речь идет о краснухе - то можно сделать прививку, если речь идет о токсоплазмах - можно соблюдать определенные правила, чтобы снизить риск заражения и т.д.). Кроме того, по тем инфекциям, к которым нет защитных антител, важно проводить регулярный мониторинг, чтобы не пропустить инфицирование во время беременности.
Слайд 10Диагноз только по клиническим проявлениям (сыпь, увеличение лимфоузлов, температура и т.д.) вызывает затруднения, так как в большинстве случаев симптомы маловыражены или неспецифичны. Лабораторная диагностика - определение антител в крови.
Слайд 11Для диагностики TORCH-инфекций значимыми являются IgM и IgG. Разные иммуноглобулины появляются на разных стадиях иммунного ответа и находятся в крови в разное время, поэтому их определение позволяет врачу определить время заражения
Слайд 12IgM повышаются вскоре после начала заболевания, достигают пика к 1-4 неделе, затем снижаются в течение нескольких месяцев. Быстрота появления антител класса IgM позволяет диагностировать острую форму заболевания в самом его начале. IgG определяются чуть позже (не ранее, чем через 2 недели после начала заболевания), их уровни повышаются медленнее, чем IgM, но и остаются они существенно дольше (для некоторых инфекций в течение всей жизни). Повышение уровня IgG говорит о том, что организм уже встречался с этой инфекцией.

Слайд 13Кровь на наличие антител к TORCH-инфекциям правильнее всего сдавать еще до наступления беременности, при ее планировании. Наиболее опасным для плода является первичное заражение инфекциями TORCH-комплекса во время беременности, особенно на ранних ее сроках. При планировании беременности желательно обследоваться и будущему отцу ребенка на антитела к ЦМВ и ВПГ. Если до наступления беременности исследование на TORCH-инфекции проведено не было, это совершенно необходимо сделать как можно на более ранних сроках беременности. Причем исследование на TORCH-инфекции нужно проводить вне зависимости от самочувствия беременной женщины, так как большинство инфекций TORCH-комплекса протекают бессимптомно, и до появления серьезных осложнений со стороны плода, беременная женщина может даже не догадываться об их существовании.
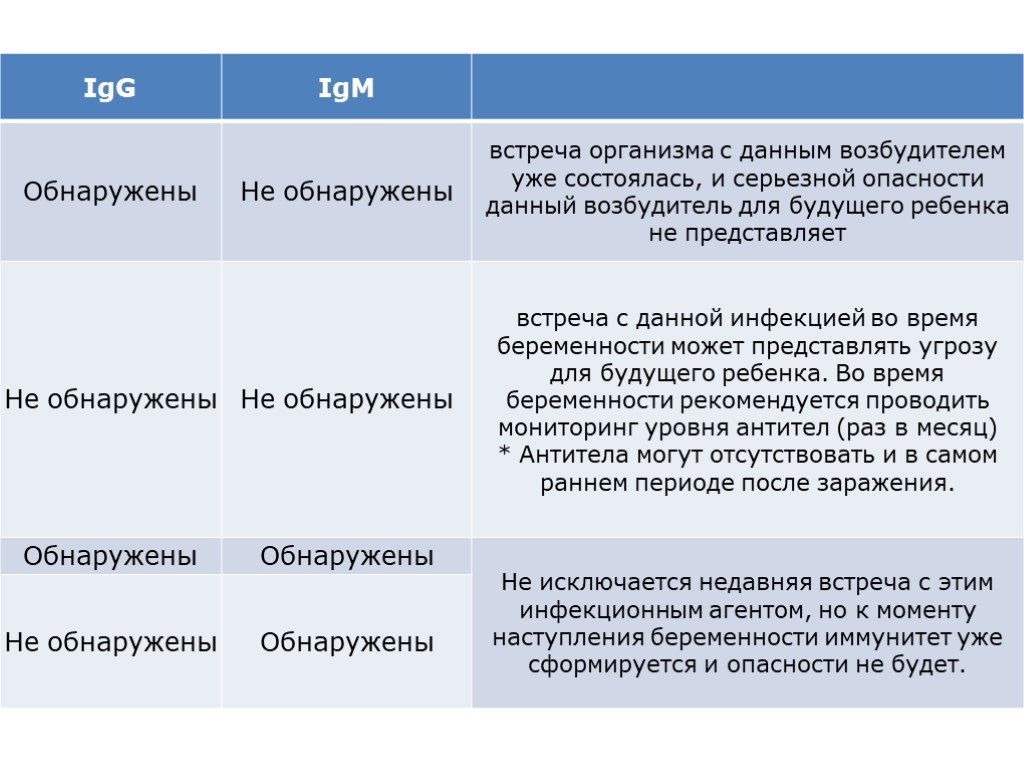
Слайд 14Обследование до беременности
Слайд 16Обследование во время беременности
Слайд 18Когда нужно разобраться, как давно присутствуют антитела IgG в организме (то есть насколько давно произошло заражение), проводится специальный тест на авидность антител IgG (от лат. Avidity - жадный). IgG-антитела в процессе развития иммунного ответа постепенно увеличивают прочность связывания с инфекционным агентом. Эту прочность связывания называют авидностью. В самом начале IgG связывает возбудителя, но связь достаточно слабая. Такие IgG называют низкоавидными. Через несколько недель антитело способно связывать свою мишень гораздо сильнее. Такие антитела называются высокоавидными.
Слайд 19Таким образом, появление низкоавидных антител показывает, что опасная встреча с вирусом или токсоплазмами состоялась недавно. В случае выявления низкоавидных антител во время беременности для принятия решения назначаются подтверждающие методы исследования (см.ниже иммуноблот). Результат анализа представлен индексом авидности, выраженным в процентах.
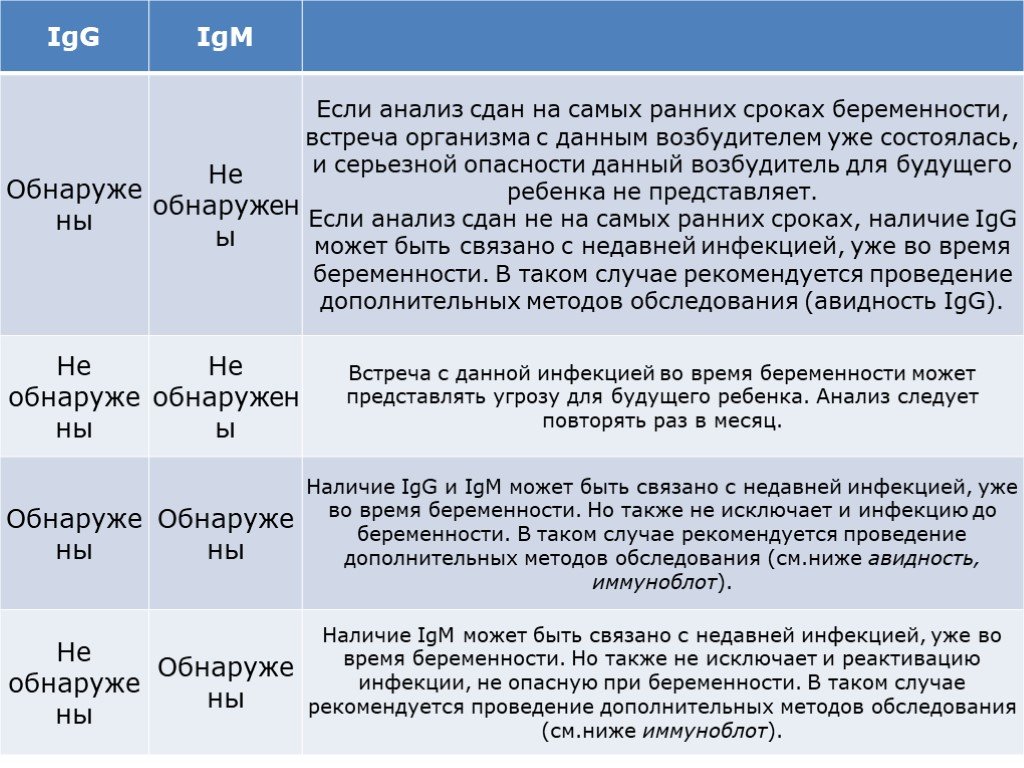
Слайд 20Интерпретация результатов
Слайд 21обычно обследование проводится в два этапа: сначала выделяется группа риска (серологическое исследование на наличие антител IgG и IgM). Далее при подозрении на ранее заражение проводится исследование методом иммуноблот.
Слайд 22В настоящее время наиболее широкое распространение в диагностике TORCH-инфекций и предупреждении развития внутриутробных инфекций получили такие методы, как ИФА (иммуноферментный анализ) и ПЦР (полимеразная цепная реакция). На первом этапе диагностики методом ИФА проводят исследование крови на обнаружение антител класса G (IgG) ко всем возбудителям, чаще всего приводящим к развитию инфекции у плода (токсоплазмы, вирусы герпеса, краснухи и ЦМВ). Затем, если получен позитивный результат (то есть, найдены антитела в титре, превышающем установленную норму – референсное значение для данной тест системы) по одному, либо нескольким возбудителям, проводят дополнительные исследования, которые позволяют определить активность данных инфекций.

Слайд 23Для определения активности проводят анализы на IgM и IgA к возбудителям в крови и ПЦР исследование на определение ДНК/РНК возбудителей в различных биологических средах (кровь, моча, слюна, слизь из влагалища и т.д.). Метод ПЦР позволяет выявить даже ничтожно малое количество возбудителя и даже идентифицировать его тип (например, герпес I или II типа), но не дает возможности отличить острую форму заболевания от носительства (герпес, ЦМВ). Поэтому, обнаружение ДНК/РНК возбудителя токсоплазмоза или краснухи будет достоверно свидетельствовать об остром процессе (первичном заражении), а вот при герпесе и ЦМВ определить активность процесса поможет ИФА (IgA, IgM).

Слайд 24Алгоритм обследования женщин, планирующих беременность. Все обследуемые тестируются на наличие специфических антител класса G (IgG). В случае положительного результата риск возникновения внутриутробной инфекции отсутствует. Дальнейшее тестирование не целесообразно. В случае отрицательного результата, женщина на время беременности причисляется к группе риска и периодически (через каждые 8-12 недель) тестируется на наличие специфических антител класса М (IgM). Положительный результат на IgM будет свидетельствовать о первичной инфекции и о высоком риске вертикального заражения.
Слайд 25Обследование во время беременности Если женщина до беременности не обследовалась и ее серологический статус неизвестен, то она должна периодически (через каждые 8-12 недель) обследоваться на наличие специфических антител класса М (IgM).
Слайд 26Обследование новорожденных Диагноз врожденного токсоплазмоза, краснухи, ЦМВ или герпеса подтверждается только наличием соответствующих специфических антител класса М (IgM).
Слайд 27Краснуха. При заражении в первом триместре почти 90% поражение плода. Краснуха - проблема, специфичная для России. Многие женщины болели в детстве - им инфекция больше не страшна. Но часто протекает в легкой форме и болезнь остается незамеченной. Инфекцию можно предотвратить, сделав прививку! Если антител IgG и IgM нет - идти на вакцинацию.

Слайд 28Краснуха – вирусное инфекционное заболевание, передаётся воздушно-капельным путём. Инкубационный период при краснухе составляет от 11 до 24 дней, причем опасность для окружающих больной человек представляет начиная с 7-го дня после заражения и до 6-го дня с момента появления сыпи. Болезнь обычно с доброкачественным клиническим течением, с редкими осложнениями. Симптоматика умеренная и характеризуется лихорадкой, недомоганием, высыпаниями на коже, возможен конъюнктивит. Болезнь обычно сопровождается увеличением лимфатических узлов. После перенесенной инфекции развивается стойкий иммунитет. У переболевших краснухой женщин высокий уровень защиты от реинфекции. При реинфекции во время беременности риск заражения плода минимальный. Реинфекция встречается более часто у вакцинированных людей, чем у перенесших болезнь.

Слайд 29В большинстве стран мира анализ определения иммунитета к краснухе желателен во время подготовки к беременности. Так как инфекция плода возникает лишь при первичном заражении краснухой женщины во время беременности, а эффективного лечения этой вирусной инфекции не существует, желателен стопроцентный скрининг всех женщин, планирующих беременность. При этом, все женщины из группы риска, отрицательные по IgG до беременности, следовательно, не имеющие иммунитета к вирусу краснухи, нуждаются в прививке. Беременеть после вакцинации можно через три месяца, так как к этому времени поствакцинальный иммунитет будет уже сформирован. В то же время, прививка, случайно сделанная в цикле зачатия, не является показанием к искусственному аборту, так как риск инфицирования плода после вакцинации является лишь теоретическим. При положительном результате анализов на краснуху, в период подготовки к беременности, важно учитывать то, что это может быть хорошая иммунная защита организма в результате перенесенного в детстве заболевания (больше 90% детей переносят краснуху бессимптомно) или же сделанной в детстве прививки. В лечении такая женщина не нуждается никоим образом.

Слайд 30Заражение краснухой беременной женщины – смертельно опасно для плода. Риск заражения плода уменьшается с увеличением гестационного возраста: самый высокий риск при заражении матери в течение первых двух месяцев беременности (40-60 %), затем он прогрессивно уменьшается в течение четвертого и пятого месяца (10-20 %). Заражение в первом триместре является показанием к прерыванию беременности. Если заражение краснухой произошло во втором или третьем триместре беременности, то непоправимых последствий для плода, как правило, не возникает, но возможно его отставание в росте и другие нарушения. Наконец, при заражении краснухой на последнем месяце беременности ребенок может родиться с проявлениями краснухи, после чего она протекает у него так же, как у детей, заразившихся после рождения, и тяжелых последствий обычно не вызывает.

Слайд 31Если женщина, планирующая беременность, не переболела ранее краснухой, ей необходимо провести профилактическую прививку. Профилактическая прививка приводит к развитию иммунитета у 95 % реципиентов. Диагноз краснухи ставиться на основании клинических данных и данных лабораторного обследования (определение антител к вирусу краснухи в крови). Начальная иммунная реакция организма на инфекцию – синтез антител класса IgM, высокие уровни которых появляются в крови через 2 недели после заражения и сохраняются в течение 1 – 2 месяцев, антитела IgG появляются приблизительно через неделю после IgM и достигают плато спустя 6 – 10 недель, потом прогрессивно уменьшаются и далее сохраняются всю жизнь.

Слайд 32Токсоплазмоз - инфекция встречается реже, перенесли заболевание примерно 25% женщин репродуктивного возраста, то есть 75% женщин могут заразиться токсоплазмами во время беременности! Важно точно знать статус инфекции до беременности или на самом раннем сроке. Если антител IgG и IgM нет - узнать как не заразиться токсоплазмозом во время беременности и проводить контроль уровня антител (1 раз в месяц).
Слайд 33Токсоплазмоз – широко распространенное заболевание, вызываемое внутриклеточным протозойным паразитом Toxoplasma gondii. Первичным хозяином токсоплазмы, в организме которого этот паразит размножается, является домашняя кошка, которая чаще всего и становится источником инфицирования человека. Кроме того, инфицирование человека может произойти и через пищу загрязненную или зараженную ооцистами паразита. Плоду заболевание может передаваться трансплацентарно от заражённой матери. Описаны случаи передачи инфекции при переливании крови и трансплантации органов.

Слайд 34Возбудитель токсоплазмоза – это паразит, который размножается в клетках различных животных, птиц и людей во время острого периода инфекции. Токсоплазмоз часто именуют болезнью "грязных рук", так как нередко инфицирование токсоплазмами возникает при контакте с фекалиямизараженного паразитами кота, с грунтом. Также возможно заражение при употреблении недостаточно термически обработанного мяса и других продуктов животного происхождения, немытых овощей и фруктов, описаны случаи заражения при переливании крови. От человека к человеку токсоплазмоз передается только (!) трансплацентарно, то есть от больной матери плоду. Токсоплазма считается не опасной для будущего ребенка, если заражение произошло более чем за 6 месяцев до зачатия, вероятность передачи ее плоду возрастает с приближением к моменту зачатия.

Слайд 35Токсоплазмозом заражено почти 30% людей в мире. У взрослых токсоплазмоз чаще протекает бессимптомно, иногда может быть головная боль, ангина, астения, в редких случаях лимфаденит. В исключительных случаях токсоплазма может вызывать миокардит, гепатит, пневмонию, менингоэнцефалит, поражения глаз. После перенесенного заболевания вырабатывается устойчивый иммунитет к токсоплазме.

Слайд 36Токсоплазмоз представляет собой серьезнейшую опасность при первичном заражении женщины во время беременности. Если женщина перенесла заболевание до беременности (не менее чем за полгода), ее будущему ребенку токсоплазмоз не угрожает, если же заражение женщины произошло во время беременности, то многое зависит от того, на каком сроке беременности токсоплазмы попали в организм беременной женщины. Наиболее опасным считается заражение токсоплазмозом в первом триместре. В этих случаях врожденный токсоплазмоз часто приводит к гибели плода или к развитию тяжелейших поражений глаз, печени, селезенки, а также нервной системы ребенка.

Слайд 37Около одной трети женщин, заразившихся токсоплазмами в период беременности, передают паразита через плаценту плоду, оставшиеся две трети рожают здоровых неинфицированных детей. Так как это паразитарное заболевание можно выявить и пролечить, женщине, планирующей беременность, желательно сдать анализ на выявление токсоплазмоза, вернее проверить есть ли иммунитет к токсоплазмам (иммунитет к токсоплазмам стойкий и пожизненный). Так как развитие ВУИ у плода при токсоплазмозе возможно лишь при первичном заражении матери во время беременности, необходимо заранее определить, не относится ли будущая мама к группе риска по токсоплазмозу. Очень важно провести с женщиной, у которой специфический иммунитет к токсоплазмам отсутствует, урок по профилактике инфицирования токсоплазмами.

Слайд 38Если женщина не болела токсоплазмозом, то заражение во время беременности можно предупредить, соблюдая элементарные правила гигиены: 1. Во время беременности не должно быть никаких контактов с кошками, особенно с молодыми, потому что у кошек, зараженных токсоплазмозом, с возрастом тоже вырабатывается иммунитет к нему. 2. Исключить работы с землей в саду, если нельзя отказаться от них полностью, то работать необходимо только в перчатках. 3. Все овощи, фрукты, зелень необходимо перед употреблением тщательно мыть. 4. Исключить контакт с сырым мясом, все мясные блюда обязательно нужно тщательно проваривать или прожаривать.

Слайд 39Если иммунитета у женщины нет, тогда в первом триместре беременности необходимо снова пройти тестирование на токсоплазмоз. Даже, если во время беременности произойдет первичное заражение - существует специфическое лечение, позволяющее снизить риск инфицирования плода до 1%. Наиболее безопасными в этом случае являются препараты на основе спирамицина – антибиотика из группы макролидов (например, ровамицин).
Слайд 40Диагноз токсоплазмоза ставится на основании клинических данных и данных лабораторного обследования (определение антител к Toxoplasma gondii в крови). Антитела класса IgM к Toxoplasma gondii в крови появляются спустя 2 – 4 недели после заражения и исчезают через 3 – 9 месяцев. Далее появляются антитела класса IgG и их титр постепенно повышается, а спустя 2 – 5 месяцев после заражения достигает пика.
Слайд 41Герпес 1 и 2 типа - особенно опасен в родах и после родов. При отсутствии антител к герпесу кроме профилактики заражения во время беременности, необходимо пристальное внимание к малышу после родов.
Слайд 42Герпес – группа вирусных инфекционных заболеваний, которые вызываются вирусом простого герпеса (ВПГ). ВПГ – ДНК-содержащий вирус. Встречаются два типа ВПГ, с различными биологическими и эпидемиологическими особенностями. Тип I поражает слизистую глаз, рта, носа и является одной из причин тяжелого спорадического энцефалита у взрослых. Тип II в большинстве случаев поражает половые органы (так называемый урогенитальный герпес). ВПГ передается воздушно-капельным и половым путем, а также трансплацентарно от беременной матери плоду.

Слайд 43При первичном заражении герпесом во время беременности, особенно на начальной ее стадии, когда закладываются все органы и системы будущего ребенка, герпетическая инфекция может быть смертельно опасной для плода. В этом случае втрое повышается риск неразвивающейся беременности и выкидышей, возможно развитие уродств у плода. Если заражение герпесом происходит во второй половине беременности, то увеличивается вероятность появления врожденных аномалий плода, таких как микроцефалия, патология сетчатки, пороки сердца, врожденная вирусная пневмония. Могут произойти преждевременные роды. Ребенок может заразиться герпесом не только внутриутробно, но и во время родов, проходя родовыми путями инфицированной матери. Это происходит, если во время беременности у женщины обостряется генитальный герпес, а высыпания локализуются на шейке матки или в половых путях.

Слайд 44У большинства людей, зараженных ВПГ, инфекция протекает бессимптомно, поэтому необходима серологическая диагностика. Антитела класса IgM к вирусу простого герпеса обнаруживаются спустя одну неделю после инфекции, обычно это показатель недавней или текущей инфекции. Антитела класса IgG появляется спустя 2 – 3 недели после инфицирования и их титр снижается через несколько месяцев. У пациентов с рецидивом заболевания чаще титр антител класса IgG не повышается.
Слайд 45Цитомегаловирус - передается воздушно-капельным путем, большинство женщин репродуктивного возраста уже встречались с вирусом (до 90%). У 10% женщин антител нет, значит, есть риск заразиться ЦМВ, а вероятность инфицирования плода составляет 30%! Если антител нет, обязательно узнать как не заразиться и как проводить контроль уровня антител. Особенно опасно в осенне-зимний период!
Слайд 46Большинство людей (40-90 %) приобретает первичную цитомегаловирусную инфекцию в течение детства или взрослой жизни. Инфекция может передаваться половым путём, через слюну, трансплацентарно от беременной плоду, при трансплантации органов.
Слайд 47У взрослых болезнь протекает бессимптомно, у лиц со сниженным иммунитетом ЦМВ может вызывать тяжёлые заболевания легких, печени, почек и сердца. ЦМВ – самая частая причина вирусной внутриматочной инфекции. Антитела к ЦМВ устойчивы и сохраняются на всю жизнь.

Слайд 48Однако если первичное заражение ЦМВ происходит при беременности, последствия могут быть катастрофическими. Проблема усугубляется тем, что риск внутриутробной передачи ЦМВ довольно велик – инфекция занимает одно из первых мест по внутриутробному инфицированию плода. Причем инфицирование плода может произойти разными путями, и не только от больной матери, но и от отца во время зачатия, так как в мужской сперме может содержаться ЦМВ. Однако чаще всего ЦМВ попадает в организм плода либо через плаценту, либо через плодные оболочки. Заражение ребенка может произойти во время родов при прохождении через инфицированные родовые пути матери и при кормлении грудью, но этот вариант гораздо менее опасен и к тяжелым последствиям для ребенка, как правило, не ведет.

Слайд 49При внутриутробном заражении цитомегаловирусная инфекция может привести к внутриутробной гибели плода или рождению ребенка с врожденной цитомегаловирусной инфекцией. Врожденная цитомегаловирусная инфекция может проявиться сразу после рождения ребенка такими пороками развития как недоразвитый головной мозг, водянка головного мозга, гепатит, желтуха, увеличение печени и селезенки, пневмония, пороки сердца, врожденные уродства. Родившийся ребенок может страдать задержкой психического развития, глухотой, эпилепсией, церебральным параличом, мышечной слабостью. Иногда врожденная цитомегаловирусная инфекция проявляется только на 2 - 5-м году жизни ребенка слепотой, глухотой, речевым торможением, отставанием в умственном развитии, психомоторными нарушениями. Все это приводит к тому, что первичная цитомегаловирусная инфекция у беременной на ранних сроках беременности является показанием к искусственному прерыванию беременности.

Слайд 50Если же женщина была заражена цитомегаловирусной инфекцией ранее, а во время беременности произошло ее обострение, то таких страшных последствий не возникает: женщине назначается лечение антивирусными препаратами и иммуномодуляторами. Диагноз цитомегаловирусной инфекции ставиться на основании клинических данных и данных лабораторного обследования (определение антител к ЦМВ в крови). После заражения ЦМВ через несколько недель повышается титр антител класса IgM. Уровень IgM к ЦМВ обычно увеличивается в течение нескольких недель и уменьшается медленно через 4 – 6 месяцев. Иногда антитела класса IgM к ЦМВ могут циркулировать в крови в течение многих лет. Антитела класса IgG появляются в крови через 1 – 2 недели после появления IgM-антител.

Слайд 51Кто должен сдавать анализы?
наличие клинических проявлений, которые требуют диагностики TORCH, то есть наличие клинических симптомов, которые могут встречаться при этих инфекциях; диагностика причины, вызвавшей прерывание беременности (спонтанный аборт, замершая беременность, преждевременные роды завершившиеся смертью плода); подготовка к беременности (для женщины); беременность; диагностика врожденного инфицирования плода.

Слайд 52Как свидетельствует статистика, выявление женщин групп риска на этапе планирования беременности и проведение соответствующей профилактики снижает риск ВУИ с тяжелыми последствиями на 80 %. К тому же, анализы на TORCH-инфекции, которые женщина сделала до беременности, будут полезными для нее и в будущем. Так с токсоплазмозом, краснухой, иногда можно раз и навсегда разобраться до беременности и больше не вспоминать о них. Так как при наличии антител к токсоплазмам и краснухе, при наличии доказательств того, что инфекции не активны, можно говорить о наличии стойкого пожизненного иммунитета, следовательно, возврата к этим инфекциям больше не будет никогда. Если же к краснухе нет антител, можно сделать прививку за три месяца до беременности и тоже быть уверенными в том, что к краснухе возврата больше не будет.

Слайд 53Но есть инфекции, которые нужно контролировать всю беременность (наличие антител, активность вирусов) и все беременности (сколько бы женщина не беременела) – вирусы герпеса, ЦМВ. Так как избавиться от этих вирусов нельзя (нет препаратов, которые окончательно выводят их из организма) и иммунитет к ним не стойкий, значит гарантии безопасности для текущей и последующих беременностей нет.