Слайд 1Почечная недостаточность
Слайд 2Почечная недостаточность — это синдром, развивающийся в результате тяжелых нарушений почечных процессов, приводящих к расстройству гомеостаза, и характеризующийся азотемией, нарушением водно-электролитного состава и кислотно-щелочного состояния организма. Острая почечная недостаточность может возникнуть внезапно вследствие острых, чаще всего обратимых заболеваний почек. Хроническая почечная недостаточность развивается постепенно в результате прогрессирующей необратимой утраты функционирующей паренхимы.
Слайд 3ОПН
Острая почечная недостаточность (ОПН) характеризуется быстрым падением скорости клубочковой фильтрации (СКФ), клинически манифестирующей как резкое и стабильное повышение уровня мочевины и креатинина. Жизнеугрожающими последствиями являются водная перегрузка, гиперкалиемия и метаболический ацидоз.
Слайд 4Причины ОПН можно разделить на 3 основные группы (рис. 1): 1) снижение почечного кровотока (преренальная причина; 40–79% случаев [6,9]); 2) непосредственное повреждение паренхимы почек (ренальная причина; 10–50% случаев [10]); 3) обструкция мочевыводящих путей (постренальная причина или обструктивная проблема; 10% случаев [10]).
Слайд 5Преренальная недостаточность С помощью изменения резистентности приносящих и выносящих клубочковых артериол интенсивность почечного кровотока и СКФ остаются примерно на одном уровне даже во время большого колебания среднего артериального давления (АД). Однако при АД ниже 70 мм рт.ст. авторегуляция нарушается и СКФ уменьшается пропорционально снижению АД. Почечная авторегуляция в основном зависит от комбинации вазодилатации приносящих артериол (которую вызывают простагландины и оксид азота) и вазоконстрикции выносящих артериол (которую вызывает ангиотензин–2)
Слайд 7ренальные причины ОПН может возникнуть вследствие заболеваний, протекающих с поражением клубочков, почечных канальцев, интерстиция или сосудистой сети.
Слайд 9Постренальная недостаточность В группу риска входят пожилые люди с заболеваниями простаты и пациенты с опухолью в брюшной полости и, особенно, в малом тазу. Очень важен объем диуреза после разрешения обструкции, которая требует тщательного мониторинга и адекватной инфузионной терапии.

Слайд 11Клиника острой почечной недостаточности
Ранние клинические признаки (предвестники) ОПН часто минимальны и непродолжительны - почечная колика при постренальной ОПН, эпизод острой сердечной недостаточности, циркуляторный коллапс при преренальной ОПН. Среди признаков клинически развернутой ОПН - симптомов выпадения гомеостатической функции почек - выделяют острые нарушения водно-электролитного обмена и кислотно-основного состояния (КОС), нарастающую азотемию, поражение центральной нервной системы (уремическая интоксикация), легких, желудочно-кишечного тракта, острые бактериальные и грибковые инфекции. Олигурия (диурез менее 500 мл) обнаруживается у большинства больных ОПН. У 3-10% больных развивается анурическая ОПН (диурез менее 50 мл в сутки). К олигурии и особенно анурии могут быстро присоединиться симптомы гипергидратации - вначале внеклеточной (периферические и полостные отеки), затем внутриклеточной (отек легких, острая левожелудочковая недостаточность, отек мозга). В то же время почти у 30% больных развивается неолигурическая ОПН в отсутствие признаков гипергидратации Азотемия - кардинальный признак ОПН. Выраженность азотемии, как правило, отражает тяжесть ОПН. Для ОПН в отличие от хронической почечной недостаточности характерны быстрые темпы нарастания азотемии. Гиперкалиемия - повышение концентрации калия в сыворотке до уровня более 5,5 мэкв/л – чаще выявляется при олигурической и анурической ОПН, При этом критическая, опасная для жизни гиперкалиемия (более 7 мэкв/л) может развиться в первые сутки болезни и определить темп нарастания уремии. Ведущая роль в выявлении гиперкалиемии и контроле уровня калия принадлежит биохимическому мониторингу и ЭКГ.

Слайд 12Тяжелое угнетение функции иммунной системы характерно для ОПН. При ОПН угнетаются фагоцитарная функция и хемотаксис лейкоцитов, подавляется синтез антител, нарушается клеточный иммунитет (лимфопения). Острые инфекции - бактериальные (чаще вызванные условно–патогенной грамположительной и грамотрицательной флорой) и грибковые (вплоть до кандидасепсиса) развиваются у 30-70% больных ОПН и часто определяют прогноз больного. Типичны острая пневмония, стоматиты, паротиты, инфекция мочевых путей и др Среди легочных поражений при ОПН одно из наиболее тяжелых – абсцедирующая пневмония, развивающийся при тяжелой гипергидратации уремический отек легких проявляется острой дыхательной недостаточностью, рентгенологически характеризуется множественными облаковидными инфильтратами в обоих легких. Респираторный дистресс-синдром. Со стороны сердечно – сосудистой системы- характерны тахикардия, расширение границ сердца, глухие тоны, систолический шум на верхушке, иногда шум трения перикарда. У части больных -артериальная гипертензия. Расстройства ритма нередко связаны с гиперкалиемией: она особенно опасна и может быть причиной внезапной смерти. При гиперкали-емии более 6,5 ммоль/л на ЭКГ зубец Т высокий, остроконечный, расширяется комплекс QRS, может снижаться зубец R. Блокады сердца или фибрилляция желудочков могут закончиться остановкой сердца. Анемия сохраняется во все периоды ОПН, лейкоцитоз характерен для периода олигурии-анурии. При ОПН с самого начала обнаруживается гипоизостенурия. Боли в животе, увеличение печени — частые симптомы острой уремии. Смерть при ОПН чаще всего наступает от уремической комы, нарушений гемодинамики и сепсиса.

Слайд 13Стадии ОПН
Начальная стадия (1—3 сутки) — период начального действия фактора (шок, сепсис, отравление). Преобладают признаки основного заболевания. Олигурическая стадия. Развивается через 1—3 сут после воздействия неблагоприятного фактора. Длится 1—2 недели; продолжительность более 3—4 недель. Типичны следующие проявления: снижение объема мочеиспускания (мочи в сутки выделяется менее 500 мл/сутки у большинства больных, у 3—10% — мочи менее 100 мл/сут), у 10—30% больных развивается обильное мочеиспускание, отёки, вялость, потеря аппетита, тошнота, рвота (наблюдают в первые дни), сонливость, заторможенность, появляются мышечные подёргивания, нарушение сердечного ритма, повышение артериального давления — у части больных, одышка, боли в животе, увеличение печени. Стадия восстановления диуреза. 5—10 дней: постепенное увеличение диуреза более 500 мл/сут. Стадия полиурии: улучшение наступает по мере снижения уровня мочевины и креатинина в крови и восстановления равновесия внутренней среды организма. Стадия выздоровления (полное восстановление функции почки): продолжительность до 1 года и более.

Слайд 14Обследование при острой почечной недостаточности
Анализ крови ( общ,б\х) Исследование мочи (общ, по Зимницкому, Нечипоренко) ЭКГ Артериография (при подозрении на сужение почечной артерии либо на расслаивающую аневризму брюшной аорты) Каваграфия (при подозрении на восходящий тромбоз нижней полой вены) УЗИ Изотопное динамическое сканирование почек Томография Хромоцистоскопия Ретроградная пиелография

Слайд 16Диагностика
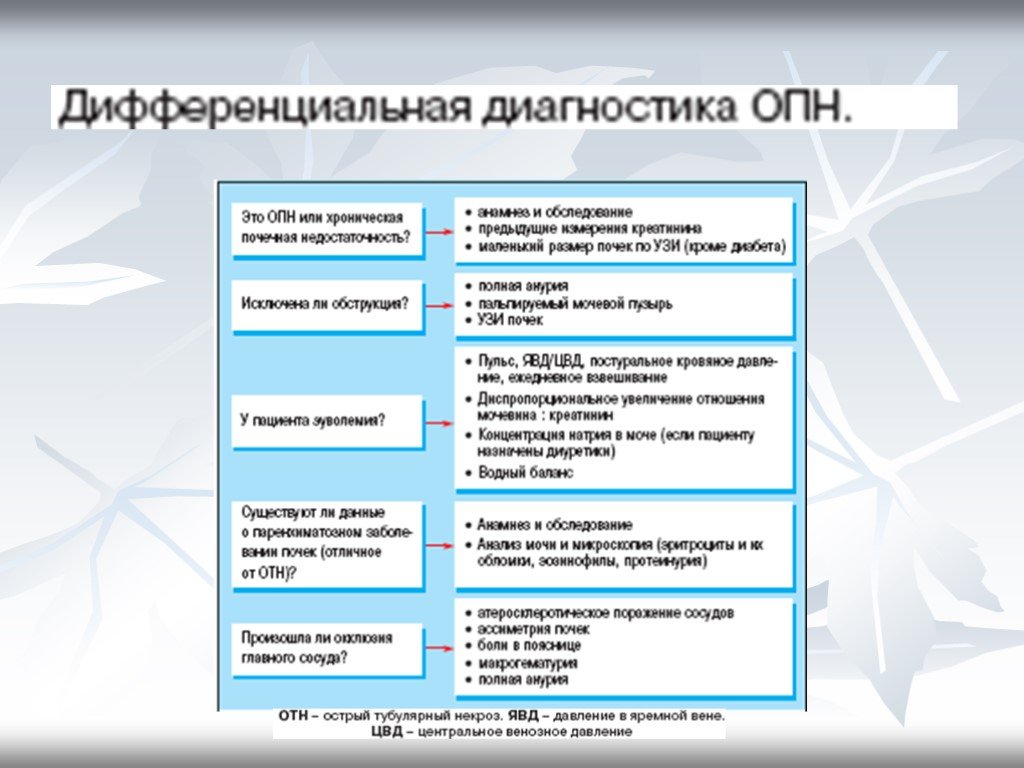
На первом этапе диагностики ОПН важно разграничить анурию от острой задержки мочи Следует убедиться в отсутствии мочи в мочевом пузыре (перкуторно, ультразвуковым методом или с помощью катетеризации) и срочно определить уровень мочевины, креатинина и калия сыворотки крови Cледующий этап диагностики заключается в установлении формы ОПН (преренальная, ренальная, постренальная) - исключается обструкция мочевых путей с помощью ультразвуковых, радионуклидных, рентгенологических и эндоскопических методов. -Имеет значение также исследование мочи. При преренальной ОПН содержание в моче натрия и хлора снижено, а отношение креатинин мочи/ креатинин плазмы повышено, что свидетельствует об относительно сохранной концентрационной способности почек. Обратное соотношение наблюдается при ренальной ОПН.

Слайд 18Больные подлежат обязательной госпитализации Исключение причин, приведших к острой почечной недостаочности - прекращение приема лекарств, лечение инфекционного заболевания, удаления яда и др. Фуросемид в дозе 100-400 мг в/в, при наличии эффекта - в дозе 2-3 мг/кг в/в в сочетании с маннитолом в дозе 0,5-1 г/кг в/в через отдельный катетер. Применение фуросемида является спорным вопросом (Последние мета–анализы рандомизированных контролируемых исследований показали, что фуросемид – это неэффективное средство для предотвращения и лечения ОПН) Допамин 2-3 мкг/кг/мин. При отсутствии эффекта или нарастании креатинина через 6-12 часов введение прекращают Инфузионная терапия глюкозо-солевыми растворами (изотонический раствор натрия хлорида, раствор глюкозы) Количество вводимой жидкости должно превышать диурез, а также количество воды, потерянной с рвотой и поносом, не более чем на 500 мл. В этот объем входит 400 мл 20% раствора глюкозы с 20 ЕД инсулина. Кроме того, при гиперкалиемии в/в вводят 10-20 мл 10% раствора глюконата кальция и капельно 200 мл 5% раствора гидрокарбоната натрия. Большие количества раствора гидрокарбоната натрия можно вводить только после установления степени ацидоза и под контролем рН крови Выявление и лечение кровотечений, коррекция анемии: переливание эритроцитарной массы. Препараты эритропоэтина не применяют. Выявление и лечение острых осложнений ( отек легких, ацидоз), инфекций, гиперкалиемии (ограничение приема калия, ионообменные смолы) Плазмаферез: удаляемую плазму замещают свежезамороженной плазмой, раствором альбумина.
Лечение

Слайд 19Показаниями к гемодиализу или перитонеальному диализу являются уровень мочевины в плазме более 2 г/л, калия - 6,5 ммоль/л; декомпенсированный метаболический ацидоз и клиническая картина острой уремии. Противопоказания к гемодиализу: кровоизлияния в мозг, желудочное и кишечное кровотечение, тяжелые нарушения гемодинамики с падением АД. Противопоказаниями к перитонеальному диализу являются только что произведенная операция на органах брюшной полости и спаечный процесс в брюшной полости. При невозможности проведения диализа — промывание желудка и кишечника большим количеством слабого раствора натрия гидрокарбоната (по 10 л раствора 2 раза в сутки) с помощью специальных двухканальных зондов и сифонных клизм.
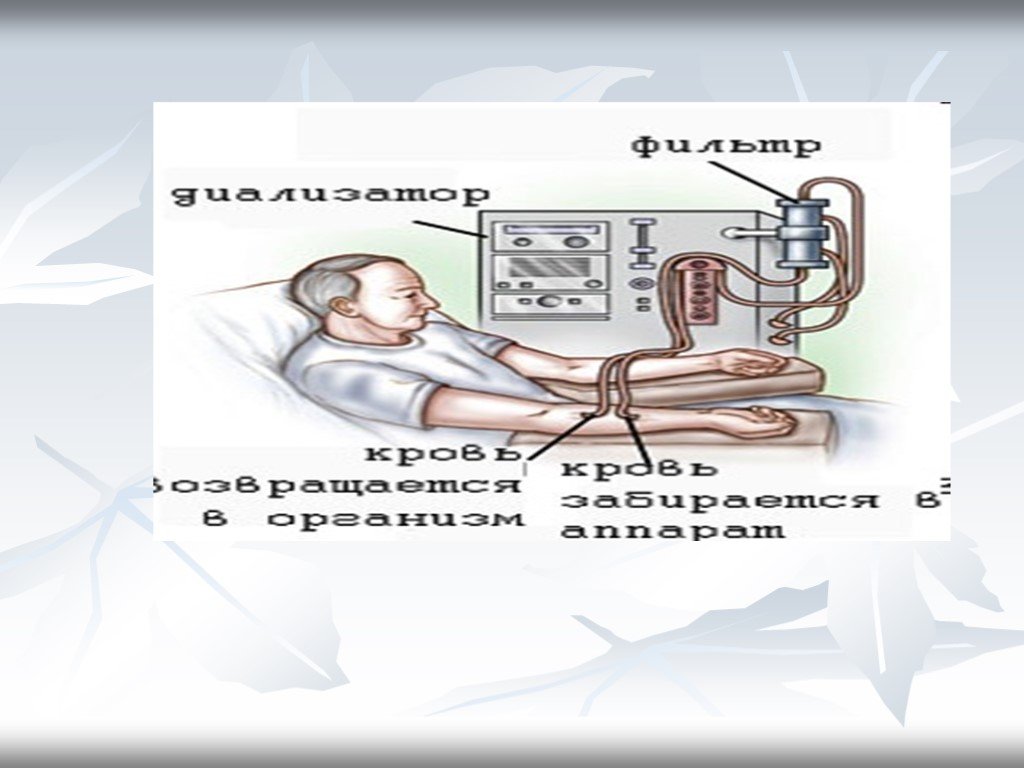
Слайд 20Гемодиализ
Во время гемодиализа кровь пациента проходит через фильтр (диализатор). Фильтр удаляет из крови отработанные вещества, избыток жидкости и соли.
Слайд 23Прогноз
Среди исходов ОПН наиболее частым является выздоровление: полное (в 35-40% случаев) или частичное - с дефектом (в 10-15%). Почти так же часто наблюдается летальный исход: в 40-45% случаев Хронизация с переводом больного на хронический ГД наблюдается редко (в 1-3% случаев)
Слайд 24Хроническая почечная недостаточность
Хроническая почечная недостаточность (ХПН) — патологический симптомокомплекс, обусловленный резким уменьшением числа и функции нефронов, что приводит к нарушению экскреторной и инкреторной функций почек, гомеостаза, расстройству всех видов обмена веществ, кислотно-щелочного равновесия, деятельности всех органов и систем

Слайд 25Этиология
1. Заболевания, протекающие с первичным поражением клубочков: хронический гломерулонефрит, подострый гломерулонефрит 2. Заболевания, протекающие с первичным поражением канальцев и интерстиция -хронический пиелонефрит, интерстициальный нефрит, радиационный нефрит, балканская нефропатия 3. Обструктивные нефропатии - мочекаменная болезнь, гидронефроз, опухоли мочеполовой системы 4. Первичные поражения сосудов-злокачественная гипертония. стеноз почечных артерий, гипертоническая болезнь 5. Диффузные болезни соединительной ткани-системная красная волчанка, склеродермия, узелковый периартериит. геморрагический васкулит 6. Болезни обмена веществ -сахарный диабет, амилоидоз, подагра 7. Врожденные заболевания почек - поликистоз почек, гипоплазия почек, синдром Фанкони, синдром Альпорта

Слайд 26Патогенез
Под влиянием этиологических факторов уменьшаются количество функционирующих нефронов и клубочковая фильтрация, развиваются фибропластические процессы с замещением нефронов соединительной тканью; в сохранившихся нефронах имеет место компенсаторная гиперфильтрация, что способствует их прогрессирующему поражению и усугублению структурных изменений.. 1. Нарушение выделительной функции почек и задержка в организме продуктов азотистого обмена (мочевины, креатинина, мочевой кислоты, индола и др) 2. Нарушение способность почек к концентрации мочи - Развивается никтурия, полиурия. Постепенно снижается относительная плотность мочи, развивается изостенурия, а затем гипостенурия. В полиурической фазе появляются симптомы дегидратации. В дальнейшем теряется способность почек к разведению мочи, в терминальном периоде количество мочи резко уменьшается, возможны клинические проявления гипергидратации

Слайд 27Нарушение электролитного баланса. 1)Натрий – по мере прогрессирования ХПН механизмы адаптации истощаются и развивается гипонатриемия. В терминальной стадии ХПН наблюдается задержка натрия в организме, что может стать важной причиной выраженной артериальной гипертензии, осложняющей течение ХПН. 2)Калий – для ранних полиурических стадий характерна гипокалиемия. Гиперкалиемия наблюдается при терминальной почечной недостаточности в стадии олиго- и анурии или при выраженном ацидозе 3) фосфорно-кальциевый обмен - происходит снижение всасывания кальция в кишечнике и развивается гипокальциемия. гипокальциемия стимулирует продукцию паратгормона, развивается вторичный гиперпаратиреоз (развивается системный остеопороз, остеомаляция, деформация костей, полинейропатия). Выраженная фосфатемия снижает всасывание кальция в кишечнике.

Слайд 284. Нарушение кислотно-щелочного равновесия - ацидоз обусловлен снижением экскреции с мочой кислотных валентностей, выраженной потерей с мочой бикарбонатов, нарушением способности канальцев секретировать водородные ионы и снижением клубочковой фильтрации. 5. Гормональные нарушения - нарушен углеводный обмен, что выражается в гипергликемии, нарушении толерантности к глюкозе, нередко в гиперинсулинемии, увеличении глюконеогенеза. 6. Развитие анемии обусловлено уменьшением продукции эритропоэтина, увеличением продукции ингибитора эритропоэза, функциональной неполноценностью костного мозга, усилением гемолиза эритроцитов, влиянием уремических токсинов, нарушением всасывания железа и кровопотерей в связи с нарушением при ХПН функции тромбоцитов. 7. Нарушение функции почечной прессорно-депрессорной системы — повышение продукции ренина и понижение простагландинов, снижающих артериальное давление, что способствует развитию артериальной гипертонии
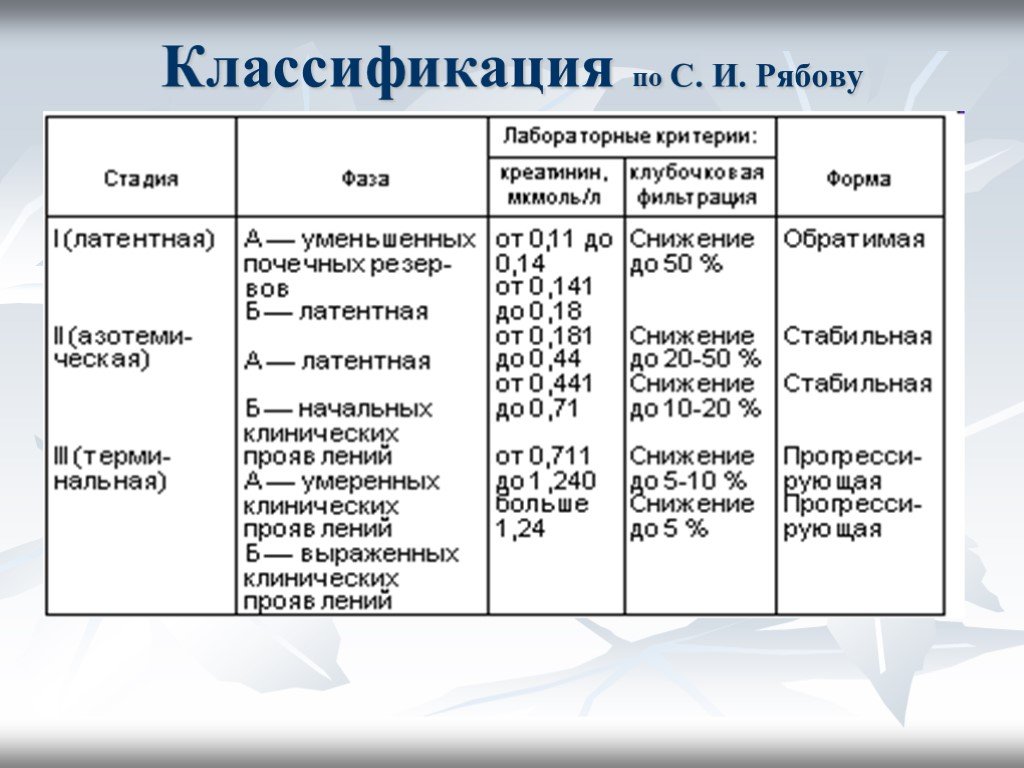
Слайд 29Классификация по С. И. Рябову
Слайд 30Классификация по Тарееву
Латентная стадия характеризуется скудностью объективных и субъективных симптомов, СКФ снижена до 50-60 мл/мин, креатинин в норме, Компенсированная стадия – полиурия до 2-2,5 л за счет снижения канальцевой реабсорбции. СКФ 25-50 мл/мин., креатинин 333 – 720 мкмоль\л, отмечается незначительная диспепсия, сухость во рту, утомляемость, полидипсия, анемия, остеодистрофия, гипокалиемия, гипонатриемия. Интермиттирующая – СКФ 10- 25 мл\мин, креатин более 710 мкмоль\л, гипоизостенурия, поли и олигурия, внепочечные изменения Терминальная стадия – СКФ менее 10 мл\мин,увеличивается ацидоз, нарастают дисэлектролитемия и нарушение всех видов обмена; улучшение без диализа исключено.

Слайд 31Клиника
1) Кожные покровы бледные, желтоватый цвет кожи (из-за накопления в ней урохрома). Одутловатость лица. Расчесы, особенно на ногах, вследствие кожного зуда, подкожные кровоизлияния. 2) Со стороны сердечно-сосудистой системы: 1)гипертония, напряженный пульс, глухой первый тон, акцент второго тона на аорте, при длительной гипертонии усиленный верхушечный толчок; 2)нередко есть сосудистые шумы, их причины: гипертония, дистрофия миокарда - при этом возможно появление ритма галопа и увеличение размеров сердца. 3) В терминальной стадии шум трения перикарда из-за фиброзного перикардита (отложение азотистых шлаков на перикарде) ЭКГ: иногда находят удлинение интервала PQ, но чаще аритмии, склонность к брадикардии, но иногда тахикардия. По ЭКГ судят об уровне калия в крови: низкий T при гипокалиемии, высокий при гиперкалиемии (в терминальной стадии ХПН). Сердечная недостаточность часто сопутствует ХНП и значительно ухудшает прогноз. 3) Со стороны дыхательной системы: - кашель (уремический пневмонит), -приступы удушья, вплоть до сердечной астмы, отека легких (причина - гипергидратация легких - уремический отек легких). Склонность к инфекции (бронхиты, пневмонии).

Слайд 324) Со стороны ЖКТ:- тошнота и рвота - жажда - анорексия - паротит - стоматит - гастрит - язвенные поражения - снижение веса 5) Со стороны нервной системы: - недомогание - укорочение времени сосредоточенности - бессонница или сонливость - ухудшение памяти - тремор - головная боль - тягучая речь - раздражительность - ступор, кома - менингизм - полинейропатия - беспокойство ног - судороги - тики В тяжелых случая нарастание апатии - "тихая уремия". Уремические яды (аммиак, индол, скатол) токсически действуют на мозг --> головные боли, подергивание отдельных групп мышц. Эклампсия (связана с повышением внутричерепного давления - "шумная уремия"). 6) Со стороны половой и мочевыделительной системы:- аменорея - импотенция - гинекомастия 7) Со стороны опорно - двигательной системы: -рентгенологически остеопороз (связан с потерей кальция), остеомаляция, вторичный гиперпаратиреоз

Слайд 33Программа обследования
1. Общий анализ крови 2. Общий анализ мочи. 3. Суточный диурез и количество выпитой жидкости. 4. Анализ мочи по Зимницкому, Нечипоренко. 5. Биохимия крови: общий белок, белковые фракции, мочевина, крсатинин, билирубин, трацсаминаза, альдолазы, калий, кальций, натрий, хлориды, кислотно- щелочное равновесие. 6. Радиоизотопная рентгенография и сканирование почек. 7. Ультразвуковое сканирование почек. 8. Сцинтиграфия – уменьшение размеров, толщины паренхимы 9.Электрокардиография.

Слайд 34Ранняя диагностика ХПН нередко вызывает трудности :многолетнее бессимптомное течение ХПН, на первый план могут выходить ее неспецифические "маски": анемическая, гипертоническая, астеническая, подагрическая, остеопатическая. Наличие у больного стойкой нормохромной анемии в сочетании с полиурией и артериальной гипертонией свидетельствует на развитие ХПН В периферической крови определяется гипохромная анемия, сочетающаяся с токсическим лейкоцитозом и нейтрофилезом, тромбоцитопения В терминальной стадии ХПН отмечается появление гиперкалиемии , ацидоз При проведении пробы Зимницкого отмечается монотонное выделение мочи низкой относительной плотности (изо -, гипостенурия)

Слайд 35Лабораторные данные Наиболее надежными показателями, отражающими деятельность почек и выраженность почечной недостаточности, является креатининемия в сопоставлении с креатининурией и клубочковой фильтрацией. Нормальное содержание креатинина в крови – 0,08-0,1ммоль\л. Нормальная клубочковая фильтрация по эндогенному креатинину ( проба Реберга – Тареева) – 80 – 120мл\мин. Стойкое падение клубочковой фильтрации до 40 мл\мин указывает на выраженную ХПН, снижение ее до 15 – 10 -5 мл\мин – на развитие терминальной уремии. Суточное выделение креатинина с мочой – 1-3,2 г\сут. При ХПН эта величина снижается. При ХПН снижается также выделение мочевины с мочой( норма 20- 35 г\сутки) Уменьшение максимальной относительной плотности мочи ниже 1018 в пробе Зимницкого наряду со снижением КФ в пробе Реберга - Тареева до уровня менее 60 мл/мин свидетельствует о начальной стадии ХПН.

Слайд 36В остаточном азоте наибольшее значение имеет мочевина. Нарастание концентрации мочевины ( норма – 2,5 – 8,32 ммоль\л)в крови. При далеко зашедших случаях почечной недостаточности возможно повышение содержания мочевой кислоты, что может быть причиной появления симптомов подагры. . При компьютерной томографии и ультразвуковом исследовании, как правило, определяется значительное уменьшение почек в размерах. Это можно видеть и на обзорной рентгенографии почек.

Слайд 37Лечение ХПН патогенетическое, но не этиологическое. Дозы лекарств должны быть примерно вдвое снижены, особенно для лекарств, выводимых почками. Исключить нефротоксические препараты. Нельзя из антибиотиков - канамицин, мономицин, барбитураты, препараты группы морфия, опия, салицилаты, антидиабетические пероральные средства. 1. Для коррекции ацидоза: натрия бикарбонат 3 - 5% 100,0 в/в, кальция карбонат 1,0 - 2,0 * 4-8 раз в день (может вызывать атонию кишечника). При алкалозе хлористый натрий. 2. Для лечения гиперкалиемии используется внутривенное введение 100-200 мл 40% раствора глюкозы с 15-20 ед. инсулина, внутривенно кльция хлорид или глюконат кальция 3. Для коррекции фосфорно - кальциевого обмена: витамин Д - 3, глюконат кальция, альмагель (благоприятно влияет на обмен фосфора). 4. При анемии: эффективны препараты эритропоэтина (эпоэтин, эпоген, прокрит), в дозе 30-60 ед/кг 1 раз в неделю внутривенно или подкожно, больным на гемодиализе 50-100 ед/кг 3 раза в неделю. 5. Диуретики: лазикс 1% - 2,0 в/в, тиазиды, местом действия которых являются кортикальные дистальные канальцы, при СК менее 20 мл/мин не эффективны 6. При гипертонии -препаратов преимущественно центрального адренергического действия — допегита и клофелина(в дозе 0.075 г 3 раза в день) бета-блокаторы (пропранолол, атенолол), снижающие секрецию ренина блокаторы периферических вазодилататоров, так как эти препараты обладают выраженным гипотензивным эффектом и повышают почечный кровоток и клубочковую фильтрацию (празозин по 0.5 мг 2-3 раза в день) тканевых рецепторов к ангиотензину (лозартан)

Слайд 38большинство ингибиторов АПФ (каптоприл, эналаприл, лизиноприл, трандолаприл), обладающие нефропротективными свойствами. Элиминируется из организма почками, что необходимо учитывать при их назначении больным с ХПН, побочные реакции – гиперкалиемия блокаторы кальциевых каналов (верапамил, нифедипин, дилтиазем) - не оказывают отрицательного влияния на почечную гемодинамику, а в ряде случаев способны несколько повышать КФ за счет уменьшения сопротивления прегломерулярных сосудов При рефракторной лечению артериальной гипертензии назначают ингибиторы АПФ в комбинации с салуретиками и b-блокаторами. 7. При сердечной недостаточности: дигоксин, так как выводится почками - дозы должны быть небольшими. Строфантин нельзя из - за опасности интоксикации. 8. Регулярное очищение кишечника уменьшает количество азотистых шлаков в организме: сорбит 100 - 700 мл. сульфат магния 100 мл (до поноса), очистительные клизмы, промывание желудка через тонкий зонд. 9. Для удаления азотистых шлаков через кожу - горячие ванны. 10. Средства, усиливающие выделительную функцию почек; леспенефрил (фларонин) по 1-2-4 чайных ложки внутрь - улучшает работу почечных клубочков. 11. Диетотерапия: высококалорийная, малобелковая пища, при 1 степени ХПН белок ограничивать не нужно. Исключают мясо, рыбу. Яйца, овощи и фрукты в большом количестве. Жидкость ограничивать мало из - за компенсаторной полиурии. Ограничить поваренную соль до 1 - 1,2 г/сут. 12. В 3 - й стадии ХПН необходимо: программный диализ, решение вопроса о пересадке почке. . 13. Курортотерапия в сухом и жарком климате.

Слайд 39Перитонеальный диализ. Проводится путем введения в брюшную полость диализирующего раствора через хронический перитонеальный катетер. Роль полупроницаемой мембраны, выводящей азотистые шлаки и электролиты, выполняет мезотелий брюшины. Удаление воды происходит под действием осмотического градиента давления за счет применения растворов с высокой концентрацией глюкозы. Показания для этого вида диализа примерно такие же как для гемодиализа. Могут быть непрерывный и интермитирующий режимы проведения процедур.

Слайд 40Хронический гемодиализ
Показания для начала диализной терапии Почечный клиренс мочевины снизился до 7 мл/мин/1,73м2 Почечный клиренс креатинина от 9 до 14 мл/мин/1,73м2 Клубочковая фильтрация снизилась до 10,5 мл/мин/1,73м2 При наличии противопоказаний к проведению гемодиализа диализная терапия не проводится и больной получает консервативную терапию на всех стадиях ХПН. Абсолютными противопоказаниями к проведению хронического гемодиализа можно считать: эндогенные психические заболевания, реактивные психические заболевания при невозможности устранения их причин, злокачественные новообразования, радикальное лечение которых сомнительно, геморрагический диатез в виде коагулопатий (гемофилия и т.д.), тромбоцитопатий, устранение которых в ближайшие сроки не возможно, терминальные состояния (агония, клиническая смерть, кома), информированный отказ больного от этого вида лечения. Относительными противопоказаниями к проведению хронического гемодиализа являются: тяжёлые дистрофические изменения во внутренних органах с развитием полиорганной недостаточности или тяжёлой хронической недостаточности по одной системе (за исключением мочевыделительной), непреодолимые трудности при формировании сосудистого доступа (врождённые дисплазии сосудов, сахарный диабет и т.д., макроангиопатии при некоторых системных васкулитах), врождённые и приобретённые пороки сердца, лёгких в фазе декомпенсации, тяжёлый алкоголизм, наркомания и токсикомания, наличие мозгового инсульта и/или инфаркта миокарда в анамнезе (для гемолиализа), возраст старше 70 лет

Слайд 41Трансплантация почки. Показания к пересадке почки: терминальной фазы ХПН. Нецелесообразна пересадка почки лицам старше 45 лет, а также больным сахарным диабетом, так как у них снижена выживаемость трансплантата почки. Совместимость донора и реципиента определяется по группам крови и антигенам гистосовместимости. После трансплантации проводится иммуносупресивная терапия циклоспорином А, глюкокортикоидами.
Слайд 42Применение активных методов лечения — гемодиализа, перитонеального диализа, трансплантации почки улучшило прогноз при терминальной ХПН и продлило сроки жизни больных на 10-12 и даже 20 лет.











































![Причины ОПН можно разделить на 3 основные группы (рис. 1): 1) снижение почечного кровотока (преренальная причина; 40–79% случаев [6,9]); 2) непосредственное повреждение паренхимы почек (ренальная причина; 10–50% случаев [10]); 3) обструкция мочевыводящих путей (постренальная причина или обструктивна Причины ОПН можно разделить на 3 основные группы (рис. 1): 1) снижение почечного кровотока (преренальная причина; 40–79% случаев [6,9]); 2) непосредственное повреждение паренхимы почек (ренальная причина; 10–50% случаев [10]); 3) обструкция мочевыводящих путей (постренальная причина или обструктивна](https://prezentacii.org/upload/cloud/18/09/74313/images/thumbs/screen4.jpg)