Слайд 1Заболевания гипоталамо-гипофизарно-надпочечниковой системы. Хроническая недостаточность надпочечников. Гормонально-активные опухоли.
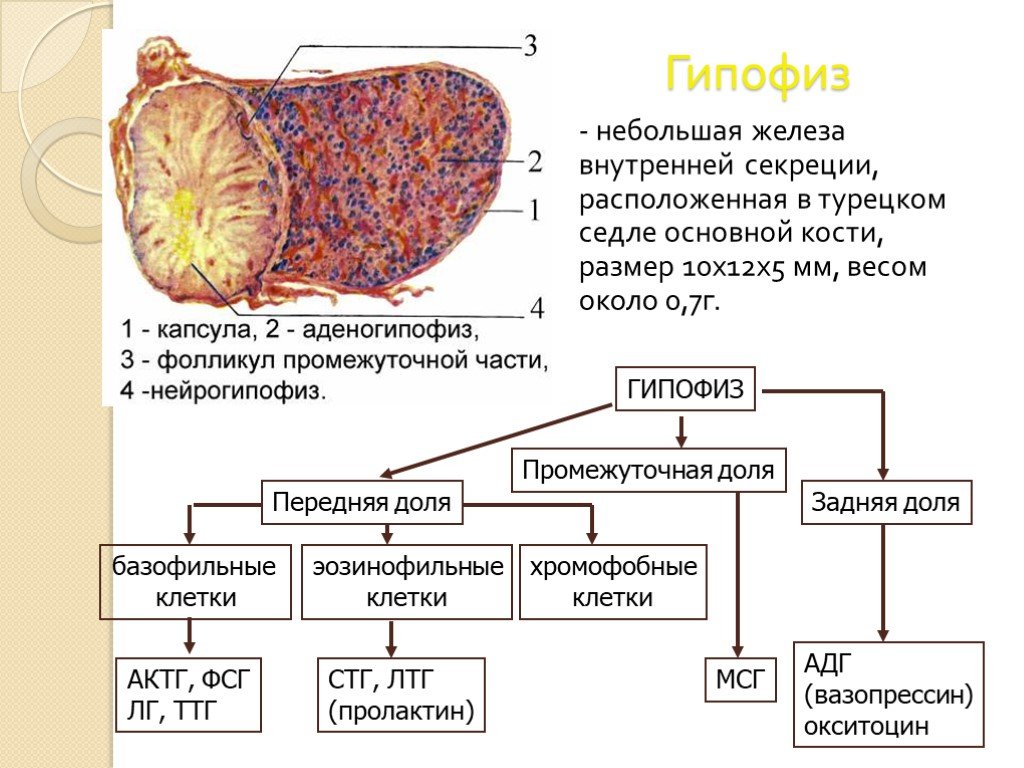
Слайд 2Гипофиз
- небольшая железа внутренней секреции, расположенная в турецком седле основной кости, размер 10х12х5 мм, весом около 0,7г.
Слайд 3Гистологически в передней доле гипофиза различают 3 группы клеток:
базофильные клетки составляют 4-10% клеточного состава аденогипофиза, которые подразделяются на 3 подтипа клеток, секретирующих АКТГ, ТТГ, ФСГ и ЛГ; эозинофильные клетки, составляют 30-35% клеточного состава и подразделяются на 2 подтипа клеток, секретирующих соответственно СТГ и пролактин; хромофобные клетки (50-60%) не принимают участия в гормонообразовании, они являются лишь источником для образования эозино- и базофилов.
Слайд 4Промежуточная доля – МСГ, некоторые авторы ее относят к передней доле или аденогипофизу. Задняя доля гипофиза (нейрогипофиз) служит резервуаром для хранения нейрогормонов – вазопрессина и окситоцина, которые поступают сюда по аксонам клеток, расположенных в гипоталамических ядрах, где осуществляется их синтез. Нейрогипофиз – место не только депонирования, но и своеобразной активации поступающих сюда нейрогормонов, после чего они высвобождаются в кровь.

Слайд 5Гормоны гипофиза
соматотропный гормон (СТГ) стимулирует синтез белка в костях, печени и других внутренних органах; на жировой обмен оказывает преходящее (в течение 30-40мин) липогенетическое действие, затем усиливает процессы липолиза; на углеводный обмен оказывает кратковременно (в течение 30-40 мин) инсулиноподобное действие, затем активируется глюконеогенез в печени; стимулирует функцию α-клеток, повышает содержание глюкогона, который в свою очередь активирует ферменты, разрушающие инсулин, что приводит со временем к абсолютной инсулиновой недостаточности и развитию СД; под влиянием СТГ растут тканевые структуры организма, включая соединительную ткань, мышцы и внутренние органы (сердце, легкие, печень). Механизм этого действия заключается в стимуляции образования и высвобождения соматомединов, инсулиноподобного фактора роста І и ІІ, которые являются посредниками анаболического и ростового влияния СТГ; уровень СТГ в сыворотке крови – 1-4.5 нг/мл

Слайд 6ЛТГ (пролактин) – гонадотропный гормон, т.к. стимулирует функцию желтого тела. Однако основное физиологическое действие пролактина – стимуляция секреции молочных желез; АКТГ (адренокортикотропный гормон) – стимулирует через кору надпочечников синтез глюкокортикоидов, а также частично – минералортикоидов; ТТГ (тиреотропный гормон) – стимулирует биосинтез тиреоидных гормонов (Т3, Т4), их поступление в кровь, способствует гиперпластическим процессам в железистой ткани щитовидной железы; ФСГ (фолликулостимулирующий гормон) – гонадотропный гормон (стимулирует деятельность половых желез), у женщин активирует рост фолликулов яичников, у мужчин – рост эпителия семенных канальцев; ЛГ (лютеинизирующий гормон) - гонадотропный гормон (стимулирует деятельность половых желез), у женщин способствует овуляции и развитию желтого тела в яичниках, у мужчин – стимулирует рост и функцию интерстициальных клеток (клетки Лейдига) в семенниках.

Слайд 7АДГ (антидиуретический гормон, вазопрессин) и окситоцин вырабатываются в супраоптических и паравентрикулярных ядрах гипоталамуса и по ножке спускаются в нейрогипофиз, где накапливаются в тельцах Геринга АДГ – усиливает реабсорбцию воды в дистальных отделах почечных канальцев, что ведет к уменьшению диуреза Окситоцин – стимулирует сокращение матки, усиливает лактацию
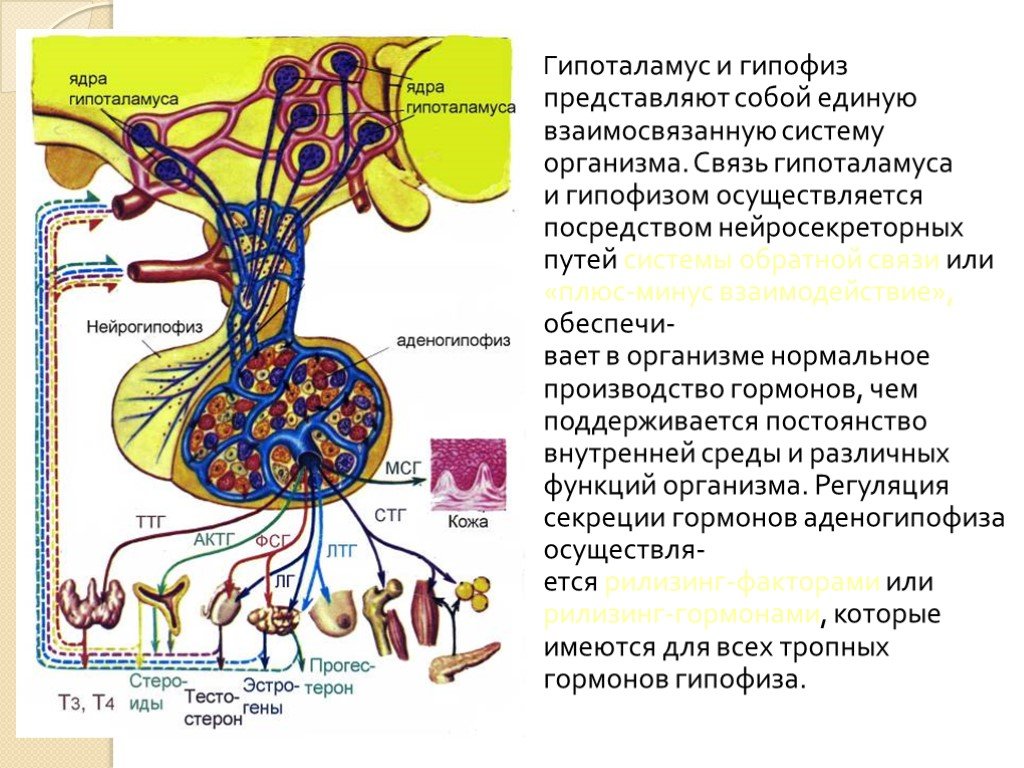
Слайд 8Гипоталамус и гипофиз представляют собой единую взаимосвязанную систему организма. Связь гипоталамуса и гипофизом осуществляется посредством нейросекреторных путей системы обратной связи или «плюс-минус взаимодействие», обеспечи- вает в организме нормальное производство гормонов, чем поддерживается постоянство внутренней среды и различных функций организма. Регуляция секреции гормонов аденогипофиза осуществля- ется рилизинг-факторами или рилизинг-гормонами, которые имеются для всех тропных гормонов гипофиза.
Слайд 9ЗАБОЛЕВАНИЯ ГИПОФИЗА
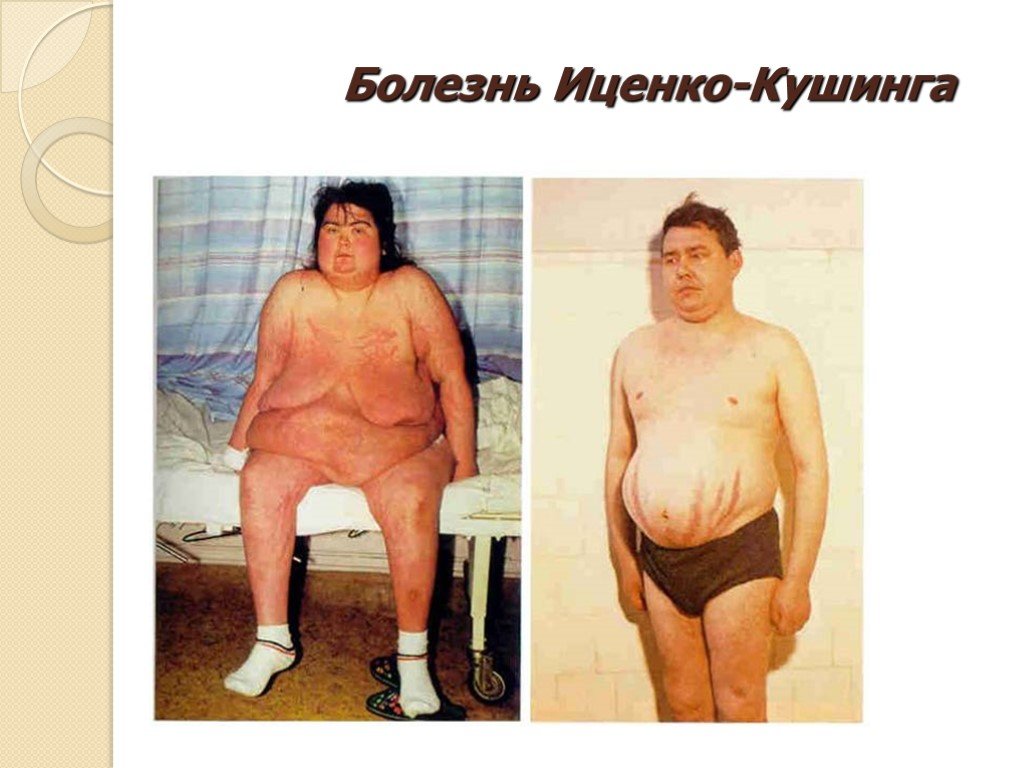
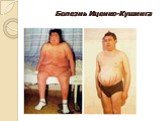
Слайд 10Болезнь Иценко-Кушинга
Заболевание, проявляющееся двусторонней гиперплазией надпочечников, повышенной секрецией АКТГ и гормонов коры надпочечников. Впервые заболевание описал в 1924 г русский невропатолог Н.М.Иценко, в 1932 г. аналогичный симптомокомплекс был описан американским нейрохирургом Кушингом .
Слайд 11Этиология: - черепно-мозговая травма; - нейроинфекция; - гормональная перестройка в период климакса, беременности и др.
Слайд 12Патогенез Под влиянием избыточной продукции кортиколиберина, секреция которого стимулируется серотонин- и ацетилхолинэргическими нейронами, происходит гиперплазия клеток аденогипофиза, вырабатывающих АКТГ. При длительной продукции кортиколиберина такая гиперплазия, развиваясь, превращается в микроаденому, затем в аденому со способностью к автономной продукции АКТГ. Это приводит к двусторонней гиперплазии коры надпочечников, увеличению синтеза и секреции кортикостероидов, которые, влияя на обмен веществ, обусловливают клиническую симптоматику болезни Иценко-Кушинга.

Слайд 13Заболевание в 4-5 раз чаще встречается у женщин, и наиболее часто начало его приходится на возраст 25-45 лет. ожирение (наблюдается отложение жира в области плечевого пояса, живота, надключичных пространств, лица, молочных желез и спины. Лицо становится лунообразным, круглым, щеки – красными. Все это создает характерный вид лица - «матронизм». Ожирение наблюдается у 95% больных. ); розово-пурпурные стрии, которые связаны с нарушением белкового обмена (катаболизм белка), располагаются на коже живота, подмышечной области, плечевого пояса, бедер и ягодиц; избыточное оволосение, гирсутизм; артериальная гипертония, обычно умеренная, но иногда 220-225 на 130-145 мм рт.ст.(задержка натрия приводит к повышению объема циркулирующей крови);
Клиника

Слайд 14нарушение менструального цикла проявляется в виде опсо-, олиго- или аменореи, которая встречается у 70-80% больных; мышечная слабость, связана с гипокалиемией. Иногда бывает настолько выраженной, что больные без посторонней помощи не могут встать со стула.; остеопороз и даже патологические переломы позвоночника и конечностей выявляется у 90% больных. Катаболическое действие глюкокортикоидов приводит к уменьшению белковой матрицы кости, снижается содержание в кости органического вещества и его компонентов, что приводит к повышенной резобции кальция из кости. Наряду с этим уменьшается всасывание кальция в кишечнике и увеличивается его потеря с мочой.
Слайд 15
Слайд 16полицитемии, лимфоцитопения, эозинопения и нейтрофильный лейкоцитоз; снижение калия; ренгенологически остеопороз костей скелета; повышение уровня АКТГ и кортикостероидов на протяжении всех 24 часов (отмечается нарушение их суточного ритма).
Лабораторные данные:

Слайд 17парлодел (бромкриптин) в дозе 2,5-7,0 мг в день; лучевая терапия проводится по дробно-интенсивной методике возрастающими дозами по 75-100-150-200-250 рад сначала через день, а затем ежедневно с таким расчетом, чтобы больной в течение недели получал 900-1000 рад (курсовая доза 4500-5000 рад). Более стойкая ремиссия достигается повторением через 7-9 мес курса облучения. Удовлетворительтные результаты наблюдаются у 50-60% больных; гипофизэктомия; одно- или двусторонняя адреналэктомия ( проводят в 2 этапа, после удаления второго надпочечника кортизол 250-300 мг, в последующие дни (8-9 дню) дозу снижают до 100 мг, затем переводят на преднизолон в суточной дозе 5-15 мг, причем 2/3 дозы утром, 1/3 дозы – в вечернее время); комбинированная терапия (односторонняя адреналэктомия с последующей рентгено- или медикаментозной терапией).
Лечение:
Слайд 18Больная Е.: А – до лечения, Б – через 3 года после субтотальной адреналэктомии.
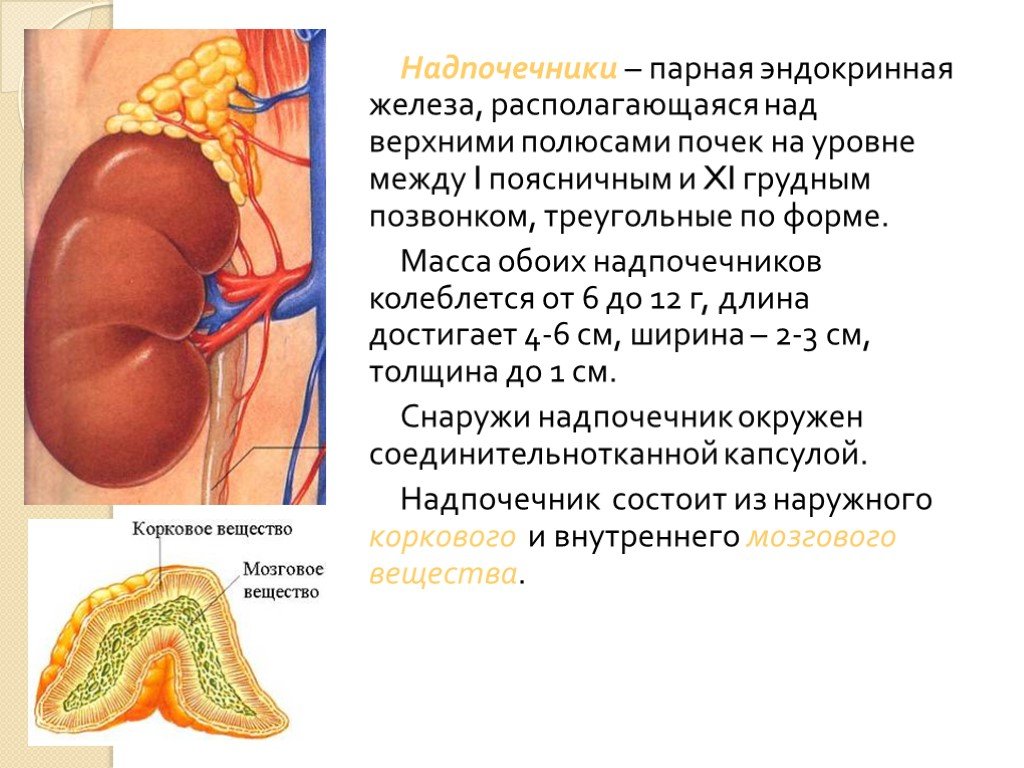
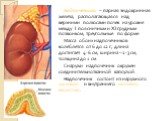
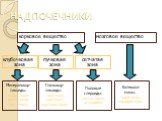
Слайд 19Надпочечники – парная эндокринная железа, располагающаяся над верхними полюсами почек на уровне между I поясничным и XI грудным позвонком, треугольные по форме. Масса обоих надпочечников колеблется от 6 до 12 г, длина достигает 4-6 см, ширина – 2-3 см, толщина до 1 см. Снаружи надпочечник окружен соединительнотканной капсулой. Надпочечник состоит из наружного коркового и внутреннего мозгового вещества.
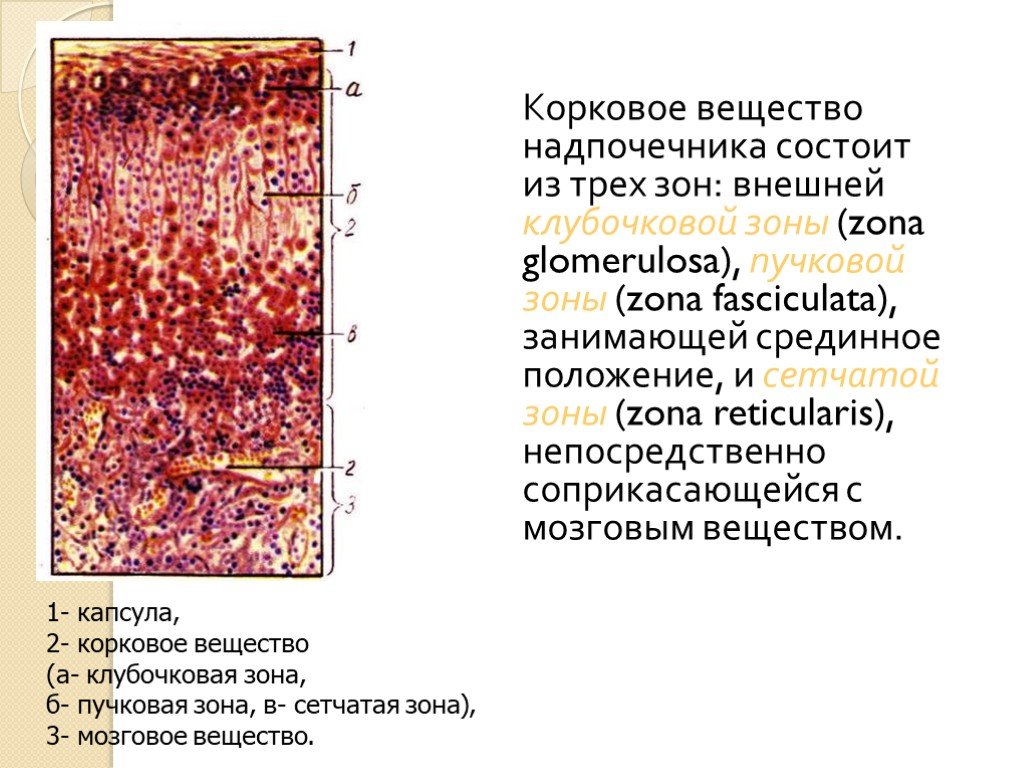
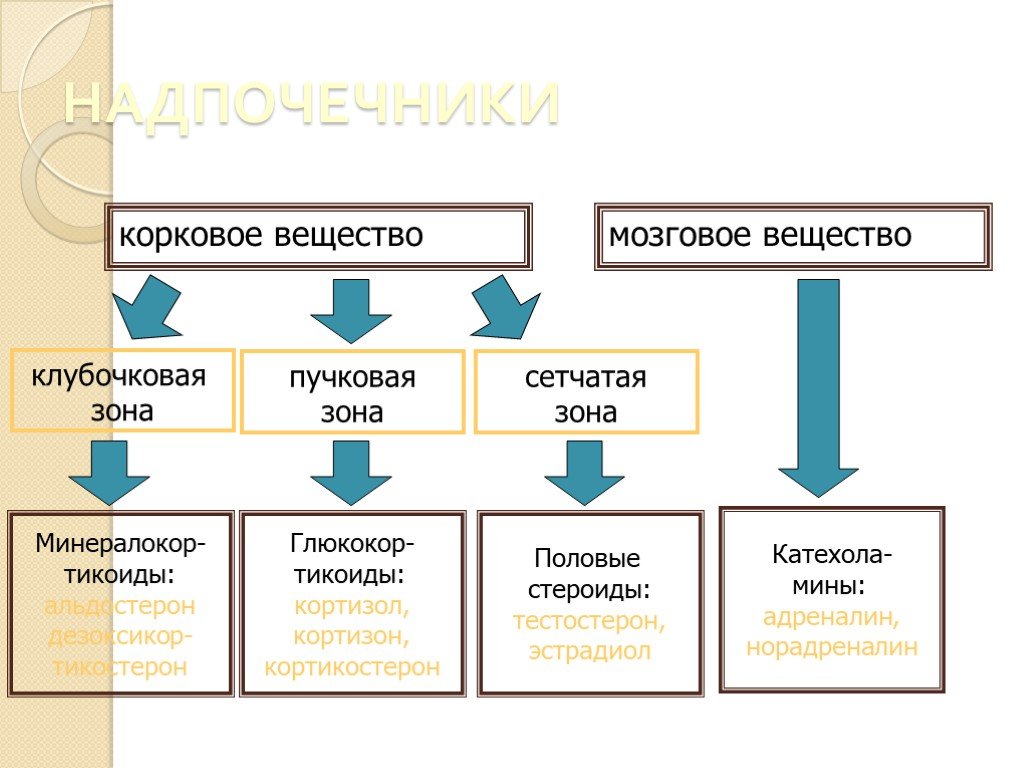
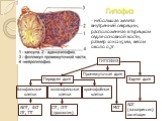
Слайд 20Корковое вещество надпочечника состоит из трех зон: внешней клубочковой зоны (zona glomerulosa), пучковой зоны (zona fasciculata), занимающей срединное положение, и сетчатой зоны (zona reticularis), непосредственно соприкасающейся с мозговым веществом.
1- капсула, 2- корковое вещество (а- клубочковая зона, б- пучковая зона, в- сетчатая зона), 3- мозговое вещество.
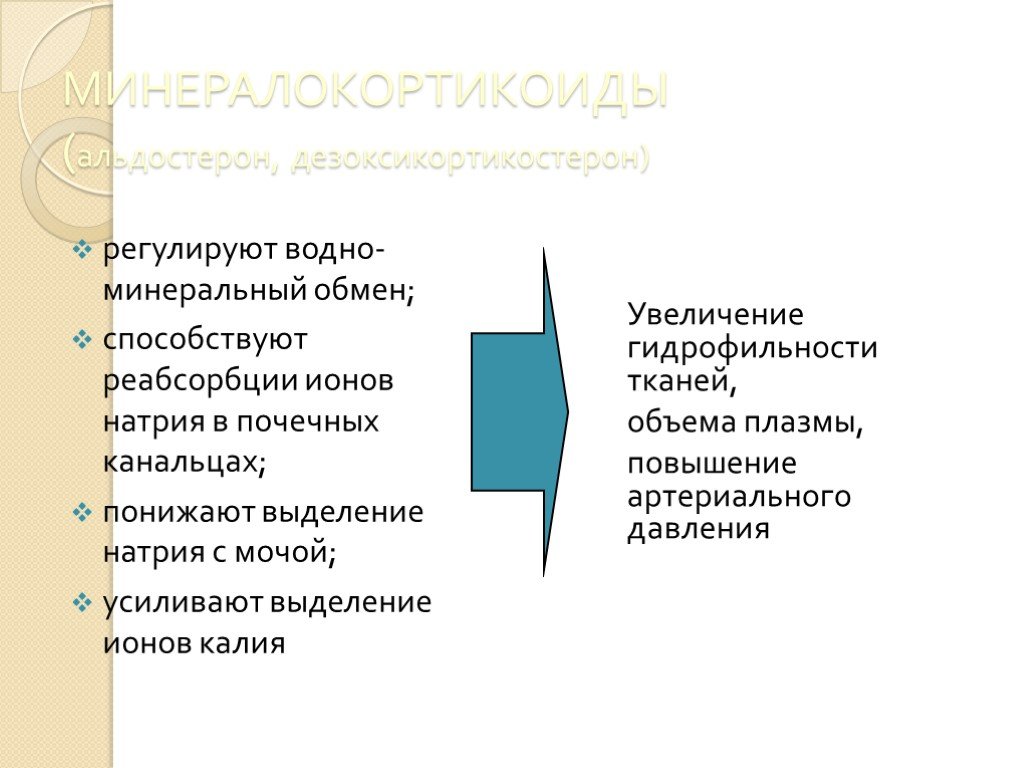
Слайд 22МИНЕРАЛОКОРТИКОИДЫ (альдостерон, дезоксикортикостерон)
регулируют водно-минеральный обмен; способствуют реабсорбции ионов натрия в почечных канальцах; понижают выделение натрия с мочой; усиливают выделение ионов калия
Увеличение гидрофильности тканей, объема плазмы, повышение артериального давления
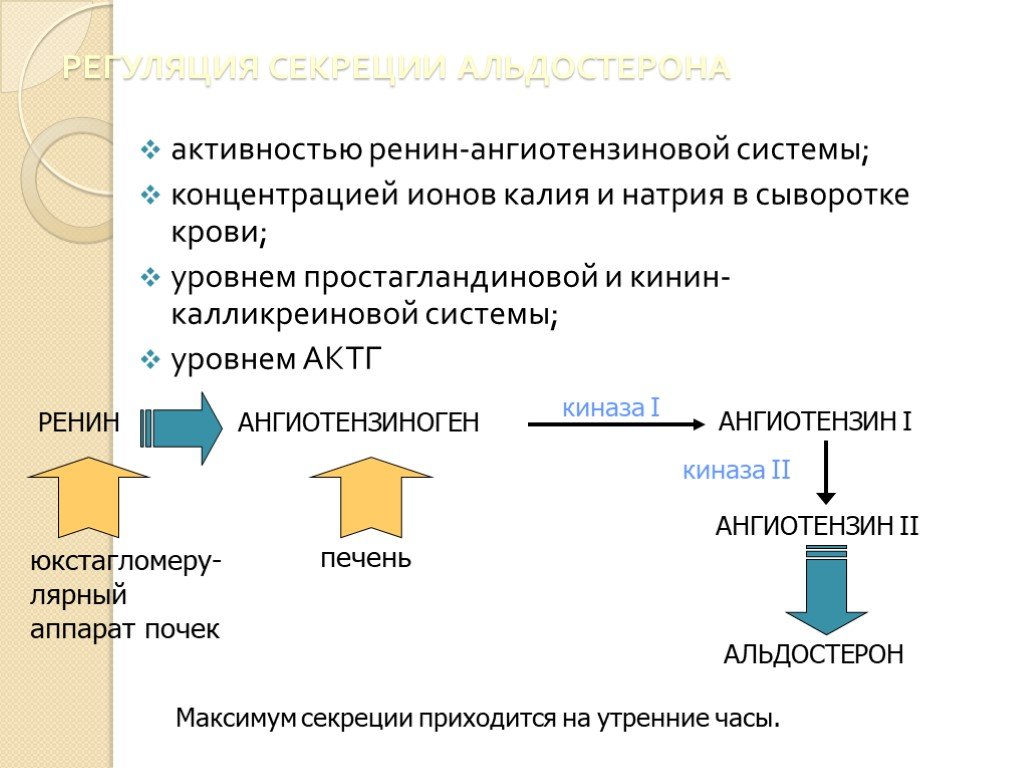
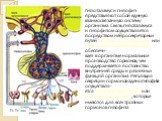
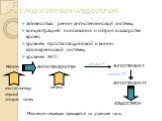
Слайд 23РЕГУЛЯЦИЯ СЕКРЕЦИИ АЛЬДОСТЕРОНА
активностью ренин-ангиотензиновой системы; концентрацией ионов калия и натрия в сыворотке крови; уровнем простагландиновой и кинин-калликреиновой системы; уровнем АКТГ
Максимум секреции приходится на утренние часы.
Слайд 24Роль альдостерона в регуляции давления крови и уровня натрия
Слайд 25ГЛЮКОКОРТИКОИДЫ (КОРТИЗОЛ, КОРТИЗОН, КОРТИКОСТЕРОН)
усиливают глюконеогенез из белка и жира; участвуют в транспорте глюкозы в скелетных мышцах; участвуют в адаптации организма к действию стресс-факторов (оказывают сильное противовоспалительное и антиаллергическое действие - уменьшают проницаемость капилляров, уменьшают образование антител); обладают слабыми минералокортикоидными свойствами.
Секреция кортизола имеет характерный суточный ритм: максимум приходится на утренние часы – 6-8 ч утра.
Секреция глюкокортикоидов находится под контролем АКТГ и кортиколиберина (по принципу обратной связи). Участвуют в регуляции углеводного, белкового и липидного обменов.
Слайд 26ПОЛОВЫЕ КОРТИКОСТЕРОИДЫ (ТЕСТРОСТЕРОН, ЭСТРАДИОЛ)
участвуют в формировании половых гормонов и развитии вторичных половых признаков; участвуют в регуляции либидо.
Концентрация половых кортикостероидов изменяется на протяжении суток: максимум в 7-9 часов; минимум в 3 часа утра.
Слайд 27КАТЕХОЛАМИНЫ. Адреналин
усиливает сердечные сокращения; ускоряет пульс; повышает АД, в основном за счет систолического; способствует повышению пульсового давления; расслабляет гладкую мускулатуру бронхов, кишечника; расширяет сосуды мышц и сердца и суживает сосуды слизистых оболочек и органов брюшной полости; способствует сокращению мышц матки и селезенки; участвует в пигментном обмене; повышает чувствительность ЩЗ к действию ТТГ; стимулирует продукцию АКТГ; усиливает распад гликогена в печени, активирует липолиз

Слайд 28КАТЕХОЛАМИНЫ. Норадреналин
не оказывает влияния на углеводный обмен и гладкую мускулатуру; повышает АД, в основном, за счет диастолического, что обусловлено, главным образом, его способностью сужать артериолы мышц.
Влияние катехоламинов на клеточном уровне опосредуется через адренергические рецепторы (α1-, α2- и β1-, β2-рецепторы). Высвобождение катехоламинов как из мозгового вещества надпочечников, так и из окончаний симпатической нервной системы происходит под влиянием таких физиологических стимуляторов, как стресс, физическая и психическая нагрузка, повышение уровня инсулина в крови, гипотония. Высвобождение катехоламинов происходит при участии ионов кальция.
РЕГУЛЯЦИЯ СЕКРЕЦИИ КАТЕХОЛАМИНОВ
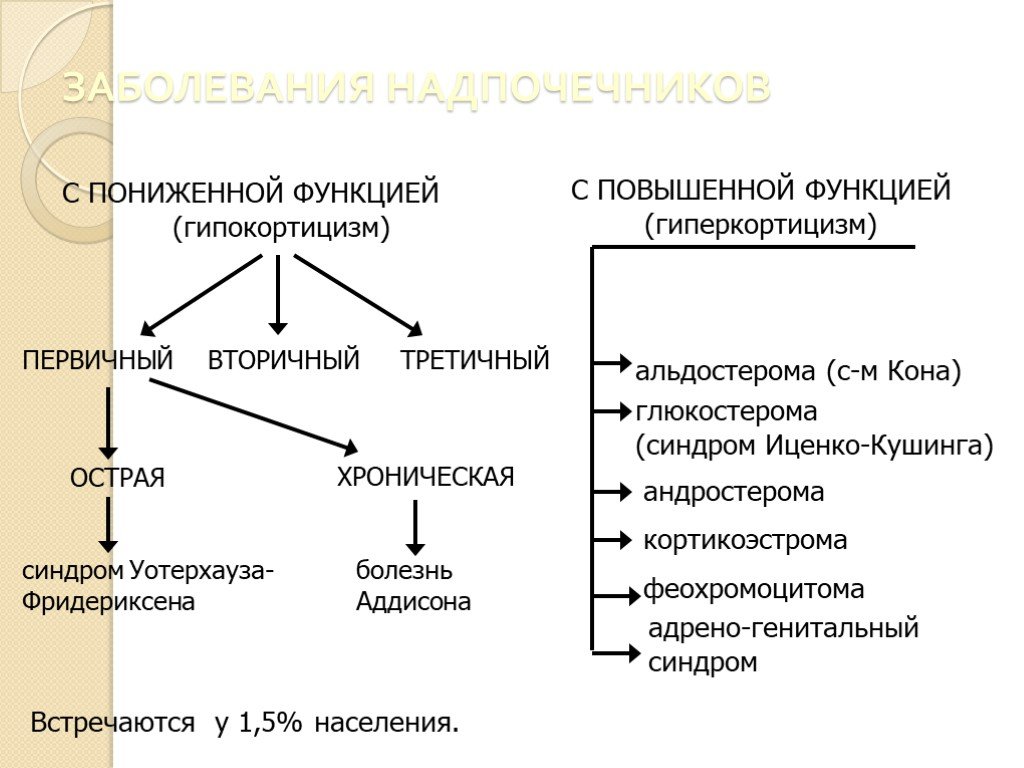
Слайд 29ЗАБОЛЕВАНИЯ НАДПОЧЕЧНИКОВ
Слайд 30ХРОНИЧЕСКАЯ НЕДОСТАТОЧНОСТЬ КОРЫ НАДПОЧЕЧНИКОВ (Аддисонова болезнь, гипокортицизм, бронзовая болезнь)
Аддисонова болезнь – тяжелое хронически протекающее заболевание, обусловленное частичным или полным выпадением гормональной функции коры обоих надпочечников вследствие ее двустороннего поражения. Развивается в возрасте 20-40 лет.
Впервые описана Томасом Аддисоном в 1855 г.
Слайд 31Этиология
туберкулез; идиопатическая атрофия коры надпочечников (антигены к митохондриям и микросомальной фракции); кровоизлияния в надпочечники; амилоидоз; сифилис.
Слайд 32Патогенез
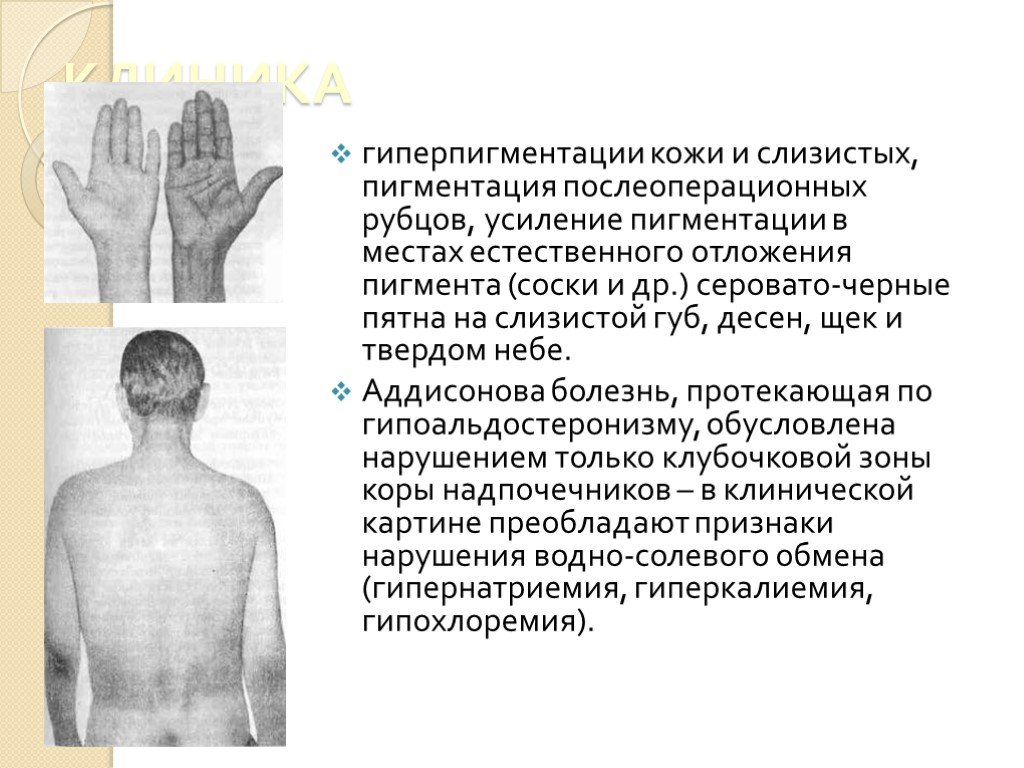
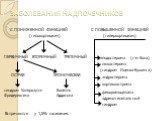
Дефицит глюкокортикоидов приводит к адинамии, сердечно-сосудистым и желудочно-кишечным растройствам: падает уровень сахара в крови; развиваются эозинофилия, лейкоцитоз и нейтропения; гипонатриемия, гипохлоремия, гиперкалиемия, что приводит к дегидратации и гипотонии; понижение продукции половых гормонов приводит у мужчин к импотенции, у женщин – к нарушению менструального цикла; бронзовый цвет кожи обусловлен отложением пигмента меланина в сосочковом слое дермы и слизистых оболочек.
Слайд 33Патогенез и развитие клинических симптомов при болезни Аддисона
Слайд 34КЛАССИФИКАЦИЯ
По клиническому течению: типичная форма; атипичная форма (гипоальдостеронизм, беспигментная форма и др). По степени тяжести: легкая (клинический эффект достигается диетой); средняя (диета + заместительная гормональная терапия: кортизон, гидрокортизон, преднизолон); тяжелая - склонность к развитию аддисонического криза (заместительная терапия: глюкокортикоиды + минералокортикоиды + диета).
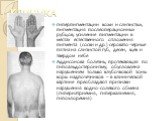
Слайд 36гиперпигментации кожи и слизистых, пигментация послеоперационных рубцов, усиление пигментации в местах естественного отложения пигмента (соски и др.) серовато-черные пятна на слизистой губ, десен, щек и твердом небе. Аддисонова болезнь, протекающая по гипоальдостеронизму, обусловлена нарушением только клубочковой зоны коры надпочечников – в клинической картине преобладают признаки нарушения водно-солевого обмена (гипернатриемия, гиперкалиемия, гипохлоремия).
Слайд 37ЛАБОРАТОРНАЯ ДИАГНОСТИКА
В анализе крови: лимфоцитоз, эозинофилия, СОЭ снижена, при наличии активного туберкулеза – повышена; Электролиты: гипонатриемия, гипохлоремия, гиперкалиемия; Содержание АКТГ – повышено; Содержание кортизола – снижено; Концентрация глюкозы в крови – снижена; тест толерантности к глюкозе – плоский с выраженной гипогликемической фазой к 3-му часу; концентрация 17-ОКС в моче снижена; выделение калия с мочой снижено, натрия и хлора - повышено
Слайд 38ДИАГНОСТИЧЕСКИЕ ПРОБЫ:
Проба с АКТГ (синактеном): в/в вводят капельно 25 ЕД АКТГ в изотоническом растворе NaCl в течении 8 часов или 0,25 мг синактена (синтет. аналог АКТГ). Уровент 17-ОКС в крови определяют до и через 30 и 60 мин после введения препарата. У здоровых и у больных гипопитуитаризмом после введения АКТГ али синактена содержание 17-ОКС в крови и моче повышается, а у больных с хронической недостаточностью надпочечников остается сниженным.

Слайд 39ДИАГНОСТИЧЕСКИЕ ПРОБЫ (продолжение)
Водная проба Робинсона-Пауэра-Кеплера основана на задержании воды у больных аддисоновой болезнью при усиленном выведении хлоридов и относительной задержке мочевины. Пробу начинают в 18 ч., когда больному запрещают есть и пить. С 22 ч. после опорожнения мочевого пузыря собирают мочу до 8ч следующего утра. Измеряют объем, после чего больному дают выпить в течении 45 мин определенное количество воды из расчета 20 мл на 1 кг массы тела. Затем ежечасно в течение 4 ч. определяют объем выделенной мочи. У здоровых людей наибольший объем часовой порции мочи больше объема ночной мочи. У лиц с адиссоновой болезнью соотношение обратное. У больных индекс водной пробы

Слайд 40Для дифференциальной диагностики первичной и вторичной недостаточности надпочечников определяют потенциальные возможности или резервы коры надпочечников (проба Лабхарта и уровень АКТГ в крови) Содержание АКТГ в плазме крови при первичной недостаточности – повышено. при вторичной – понижено. Проба Лабхарта – в течении 2-х дней в/м вводят 40 ЕД АКТГ с пролонгированным 24-часовым действием или однократно 1 мг синактена-депо. В первый день проведения пробы 17-ОКС в крови определяют в 16ч, на 2-ой день – в 8ч. Одновременно определяют 17-ОКС и в суточной моче. У здоровых людей – выделение с мочой 17-ОКС в первые сутки увеличивается на 100% по сравнению с исходными наличными резервами, а в последующие вторые и третьи сутки достигает 300% (потенциальные резервы). При первичной недостаточности коры надпочечников – наличные и потенциальные резервы снижены или отсутствуют, а при вторичных – наличные резервы снижены, резервы потенциальные могут быть снижены.

Слайд 41ЛЕЧЕНИЕ
легкая форма (диета бедная солями калия и повышенном содержании до 10 г NaCl, аскорбиновой кислоты 0,5-1,0г. средняя и тяжелая форма – заместительная гормональная терапия глюко- и минералокортикоидами. кортизон, гидрокортизон по 12,5 – 50 мг; преднизолон, преднизон 5-20 мг; дексаметазон 1 – 2 мг; ДОКСА (дезоксикортикостерона-ацетат) в/м в виде 0,5% масляного раствора по 5 мг ежедневно, через день или 2 раза в неделю (!контроль АД); дезоксикортикостерона триметилацетат назначают в/м в виде водной 2,5% суспензии по 1 мл 1 раз в 2-3 недели. Примечание: критерий оптимальной дозы глюкокортикоидов – появление сахара в моче, критерий кратности введения ДОКСА – снижение АД. стрептомицин 0,5-1 г, рифампицин 150-300 мг, тубазид, фтивазид, ПАСК или другие противотуберкулезные препараты.

Слайд 42ОСТРАЯ НЕДОСТАТОЧНОСТЬ КОРЫ НАДПОЧЕЧНИКОВ (Аддисонический криз)
Этиология: инфекция, стресс, травма, операция, ишемия или кровоизлияния в надпочечники, отмена глюкортикоидов (при заместительной терапии), гипопитуитаризм. Патогенез: снижение продукции гормонов корой надпочечников приводит к декомпенсации обмена веществ и процессов адаптации.
Слайд 43ОСТРАЯ НЕДОСТАТОЧНОСТЬ КОРЫ НАДПОЧЕЧНИКОВ
Клиника: снижение АД (коллапс или шок); пульс слабый, тоны сердца глухие, акроцианоз; тошнота, рвота, понос, боль в животе («острый живот»), обезвоживание; заторможенность, судороги, менингеальные симптомы, галлюцинации, кома. Клинические варианты: сердечно-сосудистая недостаточность; желудочно-кишечный (абдоминальный); нервно-психический (церебральный).
Слайд 44Лабораторная диагностика: в крови: снижение уровня кортизола, альдостерона, глюкозы, натрия (>130 ммоль/л), хлора (>90 ммоль/л), повышение уровня калия (
Слайд 45Лечение: глюкокортикоиды: преднизолон 150-200мг или гидрокортизон 150-200 мг в/в струйно, затем капельно до 1000 мг в сутки; минеракортикоиды: ДОКСА 5-10 мг (1-2 мл) в/м через 6 часов; регидратация: изотонический раствор натрия хлорида, 5% раствор глюкозы – 2-3 л. аскорбиновая кислота 5% раствор до 50 мл, кокарбоксилаза 200-300 мг; при коллапсе: норадреналин – 1мл (на 500 мл изотонического раствора натрия хлорида), дофамин – 5 мл 4% расвора или 1 мл 1% раствора мезатона; симптоматическая терапия: антибиотики, сердечные гликозиды.

Слайд 46Критерии эффективности терапии: нормализация АД; нормализация электролитного баланса; исчезновение клинических проявлений. Осложнения терапии: сильная рвота – 10-20 мл 10% раствора натрия хлорида в/в; отеки, гиперстезии, параличи – при передозировке ДОКСА (гипокалиемия) – уменьшить дозу ДОКСА, в/в ввести 1-2 г калия хлорида на 5% растворе глюкозы; отек мозга, легких – мочегонные, манитол; нарушение психики (передозировка глюкокортикоидов) – уменьшить дозу глюкокортикоидов.