Слайд 1Болезни накопления
Слайд 2Нарушение обмена аминокислот
Слайд 3Алкаптонурия
Алкаптонурия представляет собой редкое врожденное системное заболевание, связанное с нарушением аминокислотного обмена и наследуемое по рецессивному типу. Недостаточность фермента оксидазы гомогентизиновой кислоты приводит к экскреции больших количеств этой кислоты с мочой и накоплению пигмента (окисленная гомогентизиновая кислота) в соединительной ткани (охроноз). Через много лет охроноз обусловливает развитие особой формы дегенеративного артрита.
Слайд 4Алкаптонурия была первым заболеванием человека с установленным аутосомным рецессивным наследованием. Частота 2-5:1 000 000 новорождённых. Гетерозиготные носители клинически здоровы и не экскретируют гомогентизиновую кислоту с мочой даже после нагрузки тирозином.

Слайд 5Клинические проявления
Ранний признак Алкаптонурии - выделение у ребёнка мочи, быстро темнеющей при стоянии на воздухе, подогревании, подщелачивании. В дальнейшем может присоединиться мочекаменная болезнь, осложняющаяся пиелонефритом. Характерны очаги серо-коричневой пигментации склер и генерализованное потемнение ушных раковин, противозавитка и завитка. Ушные хрящи могут фрагментироваться и утолщаться. Характерно поражение позвоночника и крупных суставов. Охронозный артрит проявляется болью, тугоподвижностью и некоторым ограничением амплитуды движений в тазобедренных, коленных и плечевых суставах. Появляются непостоянные приступы острого артрита, которые могут напоминать ревматоидные, но мелкие суставы обычно остаются интактными. Поздние проявления сводятся к ограничению подвижности и анкилозу пояснично-крестцового отдела позвоночника. Присоединяется пигментация сердечных клапанов, гортани, барабанной перепонки и кожи.

Слайд 6Диагностика
Алкаптонурию следует подозревать у лиц, моча которых при стоянии темнеет до черноты. Диагноз ставят обычно на основании триады симптомов: дегенеративного артрита, охронозной пигментации и почернении мочи после её подщелачивания. Присутствие гомогентизиновой кислоты в моче можно предположить и на основании других тестов: при добавлении хлористого железа моча приобретает фиолетово-черный цвет, реагента Бенедикта — коричневую окраску, а насыщенного раствора нитрата серебра — в черную. Результаты этих скрининг-тестов можно подтвердить хроматографическими, ферментативными или спектрофотометрическими определениями гомогентизиновой кислоты. Патогномоничные признаки выявляются с помощью рентгенографии поясничного отдела позвоночника. На рентгенограммах обнаруживают дегенерацию и плотную кальцинацию межпозвонковых дисков, а также сужение межпозвонковых пространств.

Слайд 7Лечение
Специфического лечения при охронозном артрите не существует. Поскольку окислению и полимеризации гомогентизиновой кислоты in vitro препятствует аскорбиновая кислота, предполагается возможность использования высоких доз Vit C в качестве средства, снижающего образование и отложение пигмента. Спазмолитики (при мочекаменной болезни)
Слайд 8Цистиноз
Синдром Абдергальдена-Фанкони Это редкое заболевание, характеризующееся накоплением свободного цистина в лизосомах разных тканей организма. Что приводит к появлению кристаллов цистина в роговице, конъюнктиве, костном мозге, лимфатических узлах, лейкоцитах и внутренних органах.
Слайд 9Три формы болезни:
инфантильная (нефропатическая), обусловливающая развитие синдрома Фанкони и почечной недостаточности в течение первых 10 лет жизни ювенильная (промежуточная), при которой поражение почек проявляется в течение второго 10-летия жизни взрослая (доброкачественная), характеризующаяся отложениями цистина в роговице, но не в почках.
Слайд 10Этиология и патогенез
Главный дефект при цистинозе заключается в нарушении активного АТФ-зависимого транспорта цистина из лизосом, а не в нарушении его распада. При инфантильной форме содержание цистина в тканях может превышать норму более чем в 100 раз. Внутриклеточный цистин локализуется в лизосомах и не обменивается с другими внутри- и внеклеточными пулами аминокислоты. Концентрация цистина в плазме и моче существенно не увеличивается.
Слайд 11Накопление цистина в почках при инфантильной и ювенильной формах болезни сопровождается почечной недостаточностью. Почки становятся бледными и сморщенными, их капсула сливается с паренхимой, исчезает граница между корковым и мозговым слоем. При микроскопии обнаруживается нарушение целостности нефрона; клубочки гиалинизированы, прослойка соединительной ткани увеличена, нормальный эпителий канальцев замещен кубовидными клетками. Сужение и укорочение проксимальных канальцев обусловливает их деформацию в виде «лебединой шеи».

Слайд 12При инфантильной форме болезни нарушения проявляются обычно в возрасте 4—6 мес. Рост ребенка задерживается, у него появляются рвота, лихорадочное состояние, присоединяются резистентный к витамину D рахит, полиурия, дегидратация и метаболический ацидоз. Генерализованная дисфункция проксимальных канальцев (синдром Фанкони) приводит к гиперфосфатурии и гипофосфатемии, почечной глюкозурии, общей аминоацидурии, гипоурикемии и зачастую к гипокалиемии. На прогрессирование клубочковой недостаточности могут влиять пиелонефрит и интерстициальный фиброз.

Слайд 13Смерть от уремии или случайной инфекции наступает обычно в возрасте до 10 лет. В течение нескольких первых лет жизни отмечается фотофобия из-за отложений цистина в роговице, еще раньше может проявиться дегенерация сетчатки. В отличие от этого при взрослой форме болезни развивается лишь глазная патология. Признаки ювенильной формы болезни занимают промежуточное положение между этими крайними формами. У этих больных в процесс вовлекаются как глаза, так и почки, но последние незначительно страдают до второго 10-летия жизни. Однако, хотя почки страдают меньше, чем при инфантильной форме болезни, больные умирают в конце концов именно от почечной недостаточности.

Слайд 14Цистиноз следует подозревать у любого ребенка с резистентным к витамину D рахитом, синдромом Фанкони или клубочковой недостаточностью. Гексагональные или прямоугольные кристаллы цистина можно обнаружить в роговице (при исследовании с помощью щелевой лампы), в лейкоцитах периферической крови или костного мозга или в биоптатах слизистой оболочки прямой кишки. Диагноз подтверждают путем количественного определения цистина в лейкоцитах периферической крови или в культуре фибробластов. Инфантильная форма болезни диагностируется пренатально по повышенному уровню цистина в культуре клеток амниотической жидкости.

Слайд 15Симптоматическое лечение при болезни почек при инфантильной или ювенильной форме цистиноза не отличается от такового при других видах ХПН: обеспечение адекватного потребления жидкости во избежание дегидратации, коррекция метаболического ацидоза и потребление дополнительных количеств кальция, фосфата и витамина D, что направлено на борьбу с рахитом. Наиболее перспективным видом лечения нефропатического цистиноза служит пересадка почки.
Слайд 16Тирозинемия
Заболевание при котором повышенная концентрация тирозина в крови приводит к увеличению выделения с мочой соединений тирозина, гепатоспленомегалии, узловому циррозу печени, множественным дефектам почечной канальцевой реабсорбции и витамин D резистентному рахиту. Известны острая и хроническая формы тирозинемии. Содержание тирозина в плазме повышается до 6-12 мг/100 мл, повышено содержание и некоторых других аминокислот, особенно содержание метионина.
Слайд 17Острая форма характерна для младенческого возраста , её признаками являются понос, рвота, "капустный" запах, задержка в развитии. Если не проводится лечение, летальный исход наступает в возрасте 6-8 месяцев из-за недостаточности печени. Хроническая тирозинемия характеризуется сходными, но более умеренно выраженными симптомами; летальный исход наступает в возрасте примерно 10 лет.
Слайд 18Тирозинемия типа I (гепаторенальная) возникает при недостаточности фумарилацетоацетазы Клинически: желтуха, рвота, диарея, мелена, гематурия, периферические невропатии и параличи, кровоточивость, анемия, кардиомиопатия, слабость мышц. Лабораторно: тирозинемия, тирозилурия, аминоацидурия, метионинемия и метионинурия, гипогликемия, гипофосфатемия, гипопротеинемия.
Слайд 19Тирозинемия типа II (синдром Рихтера-Ханхорта) возникает при недостаточности тирозин аминотрансферазы. Клинически: язвенный кератит, явления кератоза, отставание в умственном и физическом развитии. Лабораторно: тирозинемия
Слайд 20Тирозинемия типа III (хаукинсинурия) - результат недостаточности 4-гидроксифенилпируват гидроксилазы. Клинически: Характерны отставание в развитии, эпизоды атаксии, метаболический ацидоз. Лабораторно: экскреция хаукинсина, тирозина, 4-гидроксифенилпирувата, 4-гидроксифениллактата, анизоцитоз, сфероцитоз.
Слайд 21Единственным эффективным средством лечения на сегодняшний день является диетотерапия. Доза тирозина, которая необходима, чтобы ребёнок и нормально развивался и не заболел тирозинемией, составляет 25—40 мг на 1 кг массы тела в сутки. Все предлагаемые диеты содержат малое количество естественного белка, компенсируя остальное количество белка за счет специальных смесей (белковых гидролизатов), содержащих набор необходимых аминокислот без тирозина. В диету входят молоко, специальный безбелковый хлеб, фрукты (кроме бананов), овощи с низким содержанием белка, кукурузная или рисовая мука, черносмородиновое пюре, сахар, специальные безбелковые изделия.

Слайд 22Дополнительно назначают минеральные вещества и витамины группы В. Эффективность лечения оценивается по анализам крови (количеству аминокислот, калия и фосфора) и антропометрическим данным (ежемесячным прибавкам роста и веса ребенка). Генотерапия. В 1995 году - работа по переносу гена фумарилацетоацетат гидролазы человека в фибробласты больных тирозинемией 1 типа. В 1996 году - в модельных опытах на мышах продемонстрировали эффективное применение генной терапии на печени, которое может быть использовано и в отношении больных тизинемией 1 типа.
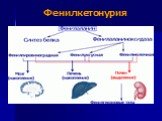
Слайд 23Фенилкетонурия
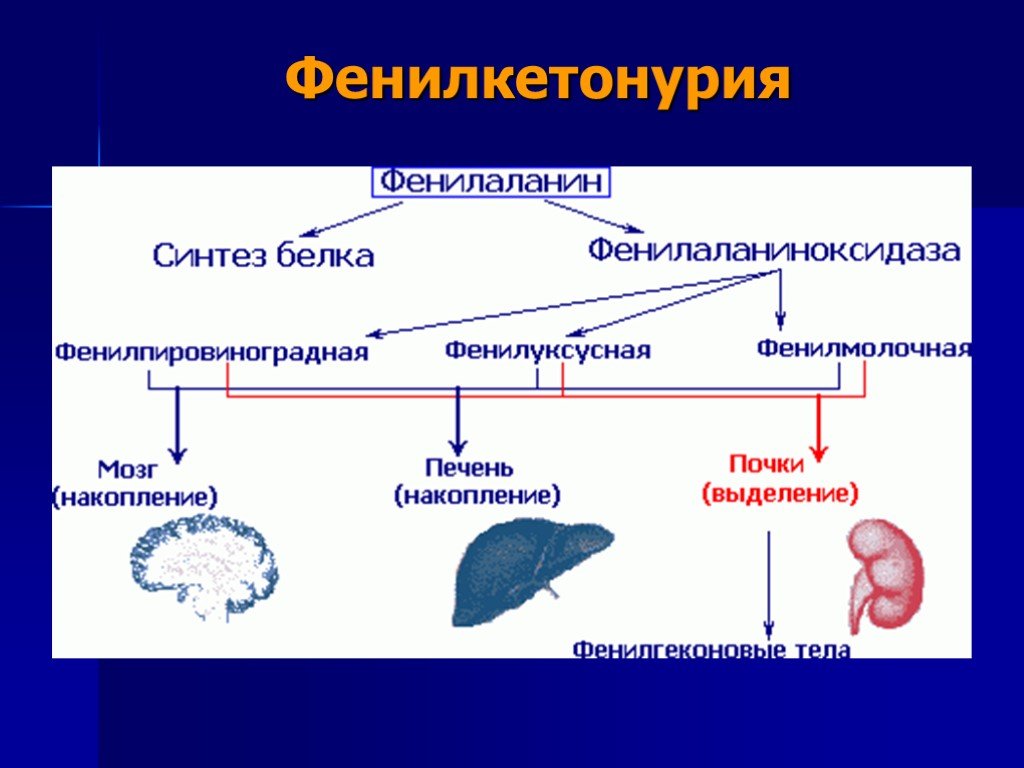
тяжелое наследственное заболевание, наступающее вследствие врожденного дефекта фермента - фенилаланингидроксидазы, отвечающего в организме человека за нормальный обмен фенилаланина.
Слайд 24Наследственность
Болезнь наследуется по рецессивному типу. Ген фенилкетонурии встречается в среднем у 1-2 на 100 человек, но болезнь может возникнуть лишь в том случае, если и мать и отец ребенка являются носителями этого гена, и ребёнок унаследует его в двойном наборе. Поэтому болезнь встречается значительно реже, чем распространен ген. Больные ФКУ (обладатели двух патологических генов) могут иметь детей с фенилкетонурией только при вступлении в брак с носителями таких же генов. При вступлении в брак с лицами свободными от гена ФКУ, дети не болеют этим заболеванием.

Слайд 25Патогенез
Поступающий в организм фенилаланин идет на построение белковой цепи или превращается в тирозин. Отсутствие в печени фермента фенилаланингидроксидазы препятствует нормальному превращению фенилаланина пищи в тирозин. Фенилаланин используется лишь при синтезе белка, а избыток накапливается в клетках печени и попадает в кровоток, где количество фенилаланина является токсичным для клеток мозга. Почки не справляются с реабсорбцией фенилаланина, в результате чего он выводится с мочой. Именно наличие этого фенилкетона в моче дало основание назвать соответствующее патологическое состояние фенилкетонурией.
Слайд 26
Слайд 27Клиника
Дети с ФКУ, как правило, рождаются в срок с нормальной массой. Никаких клинических отклонений у новорожденного с ФКУ не наблюдается. Многие дети очень быстро и чрезмерно прибавляют в весе, однако остаются рыхлыми, вялыми. У большинства из них рано зарастает большой родничок. Хотя развитие таких детей несколько замедленно, в первые месяцы жизни оно рассматривается как вариант нормы, и лишь к 6—8 месяцам задержка психомоторного развития становится очевидной.
Слайд 28В дальнейшем в наибольшей степени страдает развитие речи. Помимо задержки психомоторного развития характерны повышенная возбудимость и рвоты. Примерно у трети детей развивается экзема, сохраняющаяся до 3— 4 лет. Типичен своеобразный «мышиный» запах от пелёнок, связанный с наличием в моче неприятно пахнущей фенилуксусной кислоты.

Слайд 29Примерно в четверти случаев у больных с ФКУ отмечаются тонико-клонические или миоклонические судороги. Помимо задержки психического развития наблюдается ряд неврологических нарушений: повышенный мышечный тонус, высокие рефлексы, появление патологических рефлексов (Бабинского), клонусы, мелкий тремор, постоянные непроизвольные движения пальцев, вращательные движения рук или раскачивание тела из стороны в сторону. Может развиться микроцефалия. При пневмоэнцефалографии или компьютерной томографии обнаруживаются признаки атрофии коры головного мозга. В части случаев задержка психического развития выражена нерезко, некоторые дети с ФКУ могут учиться даже в массовых школах и в дальнейшем выполнять какую-либо несложную работу.
Слайд 30Согласно классическим представлениям, у детей с ФКУ светлая кожа, голубые глаза, рыжие волосы, однако часто приходится видеть ФКУ и у темноволосых детей с карими глазами.
Слайд 31Диагностика заболевания проводится в медико-генетических консультациях, хотя неврологические нарушения и характерный запах позволяют предполагать ФКУ уже на основании осмотра ребенка. Для диагностики осуществляется количественное определение содержания фенилаланина в сыворотке крови. В течение многих лет соответствующим диагностическим тестом служит реакция между фенилпировиноградной кислотой, которая выделяется с мочой ребёнка, и хлорным железом. При положительной реакции появляется типичное зелёное окрашивание. Кроме того, образуются и выводятся с мочой другие аномальные метаболиты, такие как фенилмолочная и фенилуксусная кислоты.

Слайд 32Диетотерапия, как единственный эффективный метод лечения ФКУ, должна применятся с первых месяцев жизни ребёнка ,тогда поражение мозга не разовьется. Важно ограничить количество потребляемого фенилаланина таким образом, чтобы обеспечить его поступление в организм в количествах, необходимых и достаточных для роста и развития, но предотвратив его накопление в жидкостях тела. Кроме диетотерапии необходим постоянный медицинский контроль за умственным и физическим развитием ребенка.

Слайд 33Для такого ограничения приходится полностью исключить из питания ребёнка такие богатые белками продукты как мясо, колбасы, рыбу, бульоны, яйца, творог, сыр, мучные изделия, каши из естественных круп, фасоль, орехи, шоколад. Меню для детей составляется из фруктов, овощей, крахмальных изделий, жиров, со строгим учётом содержания в них фенилаланина. В связи с тем, что питание ребенка в указанных пределах не может быть полноценным и достаточным для растущего организма, недостаток белка в указанной диете обязательно должен восполняться белковыми препаратами. К таким относятся диетические продукты "PKU-1-mix","PKU-1", "PKU-2" (производитель - фирма "Милупа", Германия) , а также - "Берлафен", "Циморган", "Минафен", "Апонти". В настоящее время для лечения больных ФКУ выпускается большое количество гидролизатов белка, частично или полностью лишенных фенилаланина. Объективным критерием эффективности диетотерапии служит умственное и физическое развитие детей, страдающих ФКУ.

Слайд 34Очень важно!
Применение диетотерапии на позднем этапе не вернет ребенку нормального интеллекта. Дети, у которых это заболевание не диагностируют сразу при рождении, а выявляют по умственной отсталости, не могут быть излечены.
Слайд 35По достижении 12-14 лет такие дети могут переходить на нормальное питание и никаких признаков отравления фенилаланином у них не наблюдается. Однако женщина, которая в детстве переболела ФКУ, должна снова перейти на диету и употреблять только продукты с пониженным содержанием фенилаланина перед зачатием, и оставаться на этой диете во время беременности и кормления грудью. Если она не сделает этого, то её ребенок подвергается риску замедленного физического и умственного развития, даже если его отец не является носителем гена ФКУ.
Слайд 36Нарушение обмена липидов
Слайд 37Гликолипидозы
В зависимости от вида накапливающихся в клетках гликолипидов различают: - цереброзидозы – болезнь Гоше, болезнь Краббе - сфинголипидоз – болезнь Ниманна-Пика - церамидолигозидозы – болезнь Фабри, липогранулематоз Фарбера - сульфатидозы – метахроматическая лейкодистрофия - ганглиозидозы: GM1-ганглиозидозы – тип I - болезнь Нормана-Ландинга, тип II - болезнь Дерри , тип III GM2-ганглиозидозы – тип I - болезнь Тея-Сакса, тип II -болезнь Зандгоффа , ювенильный тип, хронический тип - муколипидозы: тип I тип II - болезнь I-клеток тип III - псевдогурлеровская полидистрофия и другие

Слайд 38Болезнь Гоше
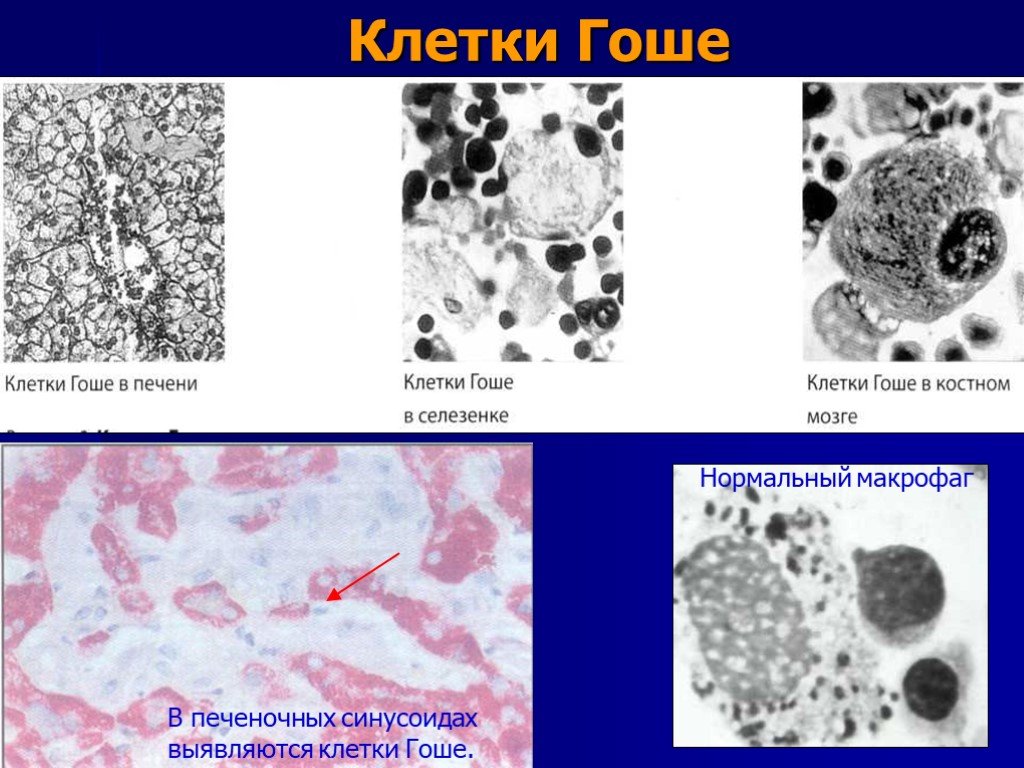
одно из наиболее частых наследственных нарушений гликолипидного обмена 1 : 40 000-60 000 общей популяции 1 : 450 среди евреев-ашкенази заболевание с аутосомно-рецессивным типом наследования, обусловленное дефицитом фермента глюкоцереброзидазы, который приводит к накоплению глюкозилцерамида в лизосомах макрофагов и прежде всего в клетках печени, селёзенки, костного мозга («клетки Гоше»).
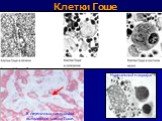
Слайд 39Клетки Гоше
В печеночных синусоидах выявляются клетки Гоше.
Нормальный макрофаг
Слайд 40Признаки и симптомы болезни Гоше
Острый нейронопатический – 2 тип Ранняя смерть в связи с неврологическими осложнениями Хронический нейронопатический – 3 тип Проявления и симптомы 1 типа, а также Глазодвигательная апраксия Атаксия
Слайд 41Диагноз болезни Гоше устанавливают на основании биохимического анализа активности глюкоцереброзидазы в лейкоцитах или кожных фибробластах Для верификации диагноза необходимо продемонстрировать наличие двух мутантных аллелей гена глюкоцереброзидазы. Медико-генетическое консультирование Пренатальная диагностика путем исследования в культивируемых амниотических клетках активности глюкоцереброзидазы.
Слайд 42болезнь Ниманна-Пика
Внутриклеточный липоидоз, характеризующийся накоплением в клетках ретикулоэндотелия фосфолипида – сфингомиелина Частота 1 : 10 000 среди евреев-ашкенази 1:100 Тип наследования – аутосомно-рецессивный 4 варианта – А, Б, С А и В – дефицит сфингомиелиназы, С – нарушение транспорта липидов
Слайд 43Тип А (классическая инфантильная форма, острая нейропатическая форма) наблюдается наиболее часто. Заболевание проявляется после рождения и характеризуется поражением внутренних органов и ЦНС. Уже в 3 месяца отмечаются трудности вскармливания, гипотрофия, а в 6 месяцев выявляется гепатоспленомегалия. Как правило, печень увеличивается раньше, чем селезенка. Дети истощены, характерны большой выступающий живот и тонкие конечности. Из неврологических нарушений отмечаются мышечная гипотония, угнетение сухожильных рефлексов, отсутствие реакции на окружающее, остановка моторного развития, затем утрата уже приобретенных навыков. Рано снижается слух.
Слайд 44Тип А (продолжение) Кожа приобретает коричневато-желтую окраску из-за нарушения обмена сфингомиелина. Примерно в 50% случаев выявляется вишнево-красное пятно в области желтого пятна сетчатки. Также описаны помутнение роговицы, коричневое прокрашивание передней капсулы хрусталика. Больные дети умирают обычно на третьем году жизни.
Слайд 45Тип В (висцеральная форма, хроническая форма без вовлечения нервной системы) основные клинические проявления развиваются позже, чем при типе А Спленомегалия появляется в возрасте 2—6 лет, позднее поражаются печень и легкие (больные подвержены частым инфекциям дыхательных путей). Симптоматика поражения ЦНС отсутствует, напротив, в ряде случаев отмечены высокие интеллектуальные способности. Продолжительность жизни не снижена.
Слайд 46Тип С (подострая, юношеская форма, хроническая нейропатическая форма) Проявляется в 1—2 года и характеризуется нейровисцеральными нарушениями Сначала появляется гепатоспленомегалия (менее выражена по сравнению с типами А и В), может наблюдаться холестаз. Неврологические симптомы развиваются на фоне поражения внутренних органов, отмечаются мышечная гипотония, повышение глубоких сухожильных рефлексов, которые сменяются спастическим параличом, а также интенционный тремор, умеренная атаксия, судороги. Большинство больных погибает в возрасте 5—15 лет.
Слайд 47Диагноз основан на клинической картине Обнаружении пенистых клеток Ниманна-Пика в биоптатах костного мозга и селезёнки Определении активности сфингомиелиназы в экстрактах тканей (с использованием радиоактивного сфингомиелина) Диагноз подтверждают определением содержания липидов в лимфатических сосудах, сфингомиелина с помощью высокоразрешающей жидкостной хроматографии Измерением активности сфингомиелина в корнях волос.
Слайд 48Специфическое лечение болезни Ниманна — Пика не разработано. Иногда при явлениях гиперспленизма удаляют селезенку, что дает временный эффект. Разрабатывается метод коррекции метаболического дефекта подсадкой выделенного из плаценты фермента. Предпринимаются попытки разработать средства ФЗТ
Слайд 49Болезнь Тея-Сакса
Нарушение расщепления GM2-ганглиозидов в результате недостаточности фермента гексозаминидазы А приводит к накоплению ганглиозидов в головном мозге, в меньшей степени — во внутренних органах. Концентрация превышает норму в 100—300 раз. Наследуется аутосомно-рецессивно
Слайд 50В течение первых 4—6 месяцев жизни ребенок развивается нормально Отмечается повышенная реакция на внешние раздражители (шум, свет, прикосновение) — от испуга до миоклонических судорог, ребёнок часто принимает позу “распятого”. К 6 месяцам возникает мышечная гипотония. Со второго года жизни быстро прогрессирует нарушение моторного и интеллектуального развития. Появляются трудности кормления из-за нарушения глотания.
Слайд 51Появляются трудности кормления из-за нарушения глотания. Развиваются генерализованные атонические параличи. После 1,5 лет прогрессируют глухота, слепота, судороги, мышечный тонус повышается до появления спастических параличей вплоть до децеребрационной ригидности. У многих больных описывают «кукольное» лицо: бледная кожа, легкий румянец, длинные ресницы, хорошие волосы. В 90% случаев на глазном дне определяется симптом вишневой косточки. Больные дети умирают на 2-4 году жизни от интеркуррентных заболеваний при полном распаде психики
Слайд 52Клинические проявления Генеалогические данные Определение активности гексозаминидазы А в лейкоцитах крови пробанда, тканевых гомогенатах и культуре фибробластов В периферической крови обнаруживаются вакуолизированные лимфоциты, заполненные липидами Типичные изменения на глазном дне (атрофия сосков зрительных нервов и вишнево-красное пятно в макулярной области)
Слайд 53Лечение симптоматическое. Применяют витаминотерапию, антиконвульсанты, гепатопротекторы, переливание крови, плазмы. Рекомендовано воздержание от деторождения при наличии в семье ребенка, страдающего болезнью Тея—Сакса.
Слайд 54Болезнь Фабри (диффузная универсальная ангиокератома)
редкое наследственное рецессивное Х-сцепленное заболевание лизосомного накопления (болеют мужчины) врожденный дефект катаболизма гликосфинголипидов с преобладанием поражения почек обусловлена недостаточностью лизосомной гидролазы — α-галактозидазы
Слайд 55Диагноз основывается на клинических проявлениях Выявлении активности α-галактозидазы А в плазме, лейкоцитах, слезной жидкости, культивируемых фибробластах, биоптатах тканей Повышении уровня сфингогликолипидов (в частности тригексозилцерамида) в моче, плазме, культивируемых фибробластах
Слайд 56Для снятия и предупреждения приступов болей назначают карбамадепин, кортикостероиды. В ряде случаев показана трансплантация почки. Лазерное прижигание ангиокератом, установка водителя ритма и операции шунтирования, диализ Для заместительной ферментативной терапии бета-агалзидаза. Отсутствующий фермент, производится по технологии рекомбинантной ДНК и вводится больным при помощи инъекций один раз в две недели. Возможны пренатальная диагностика, которая заключается в исследовании в культивируемых амниотических клетках
Слайд 57Нарушение обмена углеводов
Слайд 58Гликогенозы
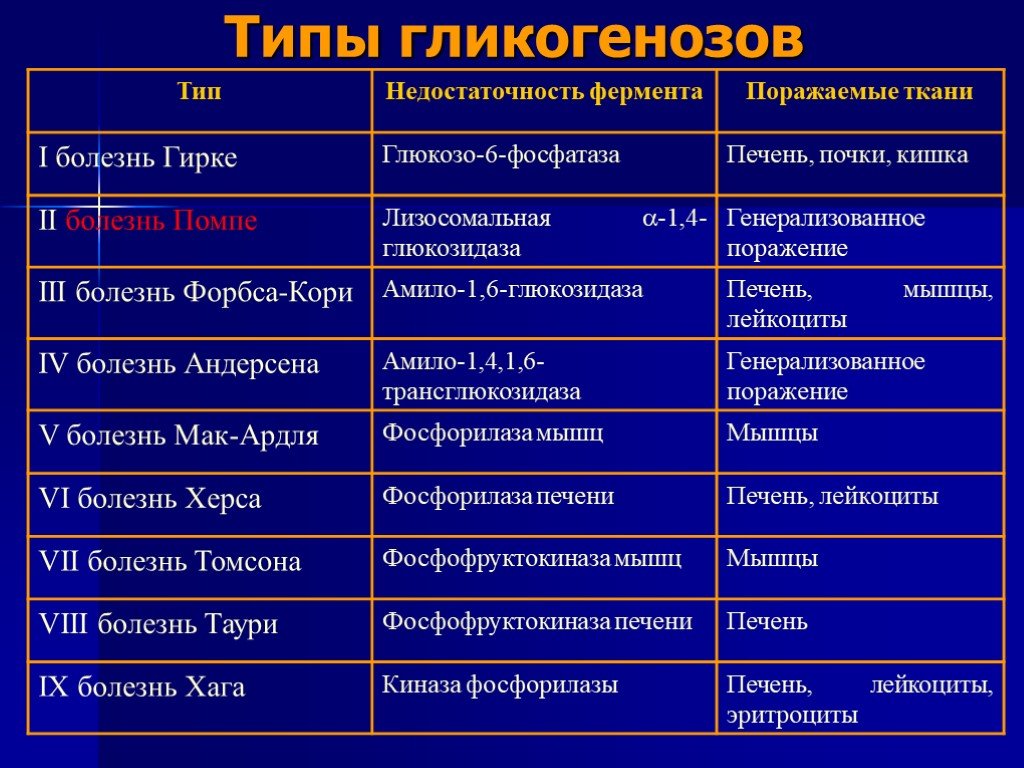
Углеводы, которые определяются в клетках и тканях делятся на полисахариды, из которых в животных тканях выявляются лишь гликоген, гликозаминогликаны (мукополисахариды) и гликопротеиды. Гликогенозы представляют собой группу заболеваний с аутосомно-рецессивным типом наследования, характеризующуюся различными дефектами в метаболизме гликогена. Эти дефекты приводят к избыточному накоплению гликогена в тканях (печень, почки, мышцы, сердце, головной мозг) и появлению аномальных форм гликогена.
Слайд 59Типы гликогенозов
Слайд 60Болезнь Помпе
Заболевание связано с недостаточностью фермента а-глюкозидазы (GAA), который отвечает за разложение избытка гликогена, сложной молекулы сахара, в лизосомах. Болезнь Помпе это одновременно и болезнь лизосомного накопления (БЛН), и метаболическое заболевание мышц, поскольку накопление гликогена поражает функцию мускулатуры Болезнь Помпе это наследственное аутосомно-рецессивное заболевание

Слайд 61Болезнь Помпе может начинаться в младенческом возрасте, протекать с вовлечением сердца и быстрым прогрессированием, быстро заканчиваясь летальным исходом или начинаться в более позднем возрасте, протекая с относительно медленным прогрессированием и приводя к миопатии Болезнь, начинающаяся в младенческом возрасте, протекает особенно тяжело и создает угрозу для жизни больного за счет сильнейшей мышечной слабости, увеличения языка, сердца и печени, а также затрудненного дыхания, что обычно заканчивается смертью на первом году жизни. Форма болезни с поздним началом проявляет тенденцию к замедленному прогрессированию, и для неё характерна резкая изменчивость в тяжести симптомов.

Слайд 62У большинства больных продолжительность жизни сокращена за счет прогрессирующей дыхательной недостаточности. Начиная с 2006 года, появилось средство для длительной ФЗТ пациентов с болезнью Помпе, альглюкозидаза альфа. Для поздней формы заболевания эффективность применения препарата пока не установлена. Применяется также поддерживающее симптоматическое лечение.
Слайд 63Мукополисахаридозы при этой патологии в результате недостаточности лизосомальных ферментов изменяется катаболизм гликозаминогликанов, происходит накопление их в лизосомах, что приводит к грубой клеточной патологии и возникновению характерной клинической картины
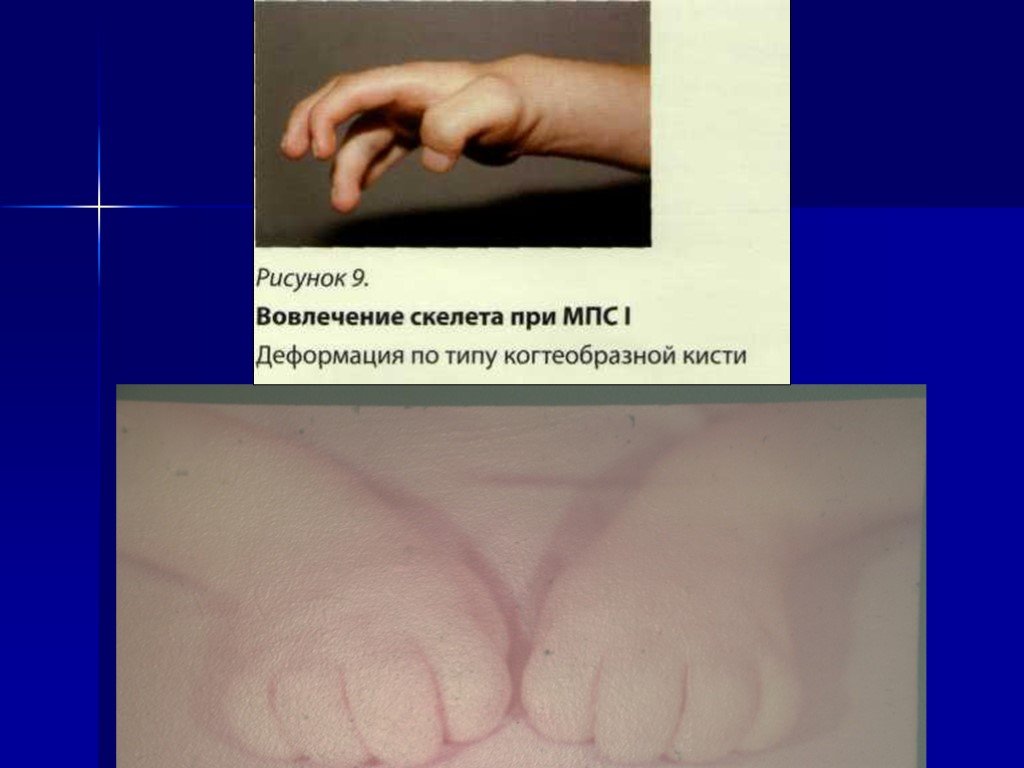
Слайд 64МПС I типа
МПС I характеризуется недостаточностью фермента a-L-идуронидазы (экзогликозидазы), которая участвует в ступенчатом разложении гликозаминогликанов дерматан сульфата и гепаран сульфата. Эти вещества являются сложными полисахаридами, важными компонентами внеклеточного матрикса и соединительной ткани во всем организме.
Слайд 66Первым доступным методом диагностики МПС I, был анализ на содержание гликозаминогликанов в моче, который до сих пор остается полезным в качестве теста предварительного обследования. Окончательный диагноз МПС I базируется на демонстрации недостаточности фермента a-L-идуронидазы при измерении в клеточных экстрактах лимфоцитов периферической крови или культуры кожных фибробластов.
Слайд 67Поддерживающее и симптоматическое лечение может намного улучшить качество жизни больных. Пересадка костного мозга принесла определенный успех в ограничении прогрессирования некоторых симптомов у детей с наиболее тяжелой формой МПС I, но из-за высокого риска смертности этот подход следует использовать только в тщательно отобранных случаях. Начиная с весны 2003 года, появилось первое средство для ФЗТ при МПС I, ларонидаза. В клинических испытаниях было показано, что ФЗТ представляет собой весьма успешный подход для лечения не неврологических симптомов МПС I.
Слайд 68СПАСИБО ЗА ВНИМАНИЕ!