Слайд 1Вирусные гепатиты с фекально-оральным механизмом передачи.
ГБОУ ВПО СтГМА Кафедра инфекционных болезней с курсом фтизиатрии

Слайд 2Вирусные гепатиты.
Термин "вирусный гепатит" (ВГ) используется для обозначения острых или хронических заболеваний, вызванных гепатотропными вирусами, имеющих циклическое течение с преобладанием в клинике поражения печени. По механизму заражения ВГ подразделяются на фекально-оральные и парентеральные. По данным ВОЗ, в мире вирусами гепатита инфици-ровано около I миллиарда человек, ежегодно заболе-вает около 500 млн и умирает более 2 млн человек. В России также отмечается высокий уровень заболе-ваемости, ежегодно отмечаются вспышки и эпидеми-ческие подъемы, растёт число парентеральных гепа-титов. ВГ являются причиной формирования хрони-ческого гепатита, цирроза и первичного рака печени, длительной потери трудоспособности и летальных исходов. Не всегда возможна этиологическая расшиф-ровка диагноза, высоки экономические затраты на лечение и реабилитацию больных.
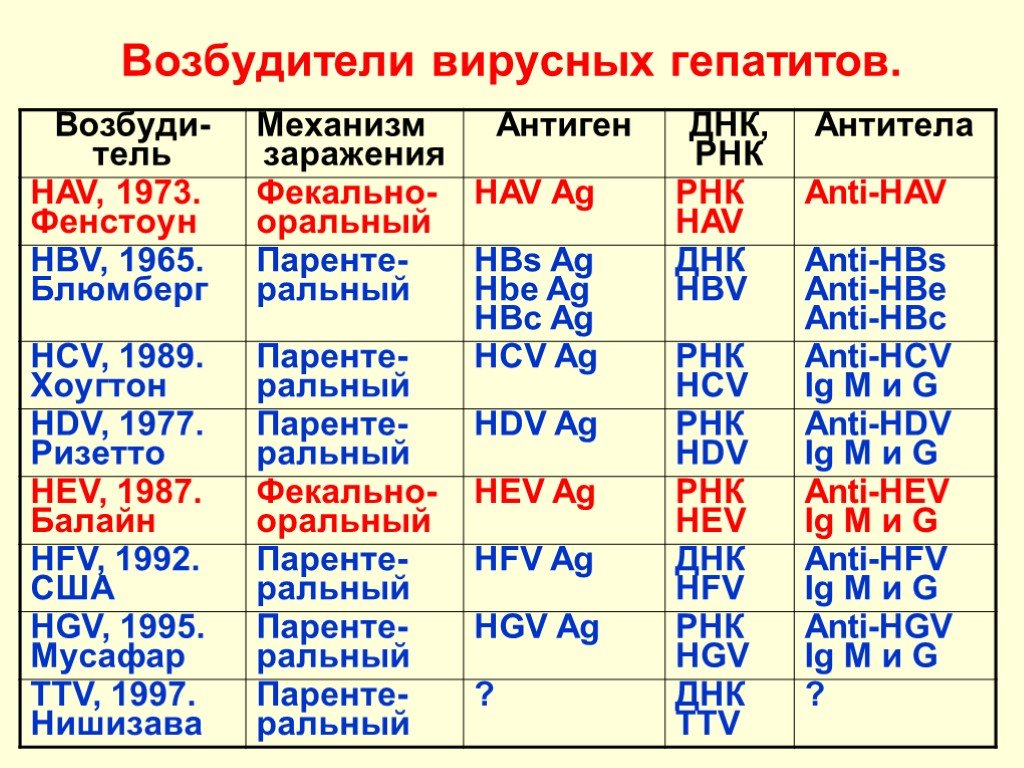
Слайд 3Возбудители вирусных гепатитов.
Слайд 4Патогенетические синдромы ВГ.
Цитолиз гепатоцитов. В основе цитолиза лежит нарушение внутриклеточных метаболических процессов, активация прооксидазных и угнетение антиоксидазных систем клеток. На мемб-ранах происходит накопление свободных радикалов, усиливается окисление липидов, что приводит к повы-шению их проницаемости, выходу из гепатоцитов внут-риклеточных ферментов и ионов калия. Последние за-мещаются ионами натрия и кальция, что ведёт к задер-жке жидкости и набуханию клеток, изменению их РН, нарушению окислительного фосфорилирования. В ре-зультате нарушаются функции печени: детоксикацион-ная, синтетическая, утилизации глюкозы, переамини-рования и дезаминирования аминокислот. Геморрагический синдром. Угнетение синтетической функции печеночных клеток приводит к гипоальбуминемии, снижению уровня всех факторов свертывания крови, особенно протромбина, фибринолизина и ингибиторов коагуляции.

Слайд 5Патогенетические синдромы ВГ-2.
При падении коагуляционного потенциала появляют-ся кровоизлияния, а в тяжёлых случаях – массивные кровотечения. Холестаз. Отражает нарушение оттока желчи в результате сни-жения секреторной функции печеночных клеток и отёка межуточного вещества. В крови накапливаются фракции билирубина, желчные кислоты, холестерин, экскреторные ферменты (щелочная фосфатаза, гам-маглутамилтранспептидаза) и некоторые микроэле-менты, в частности медь. Клиническим проявлением холестаза является зуд кожи. Синдром общей интоксикации. В преджелтушном периоде он может быть отражени-ем фазы вирусемии и проявляться лихорадкой, не-домоганием, снижением аппетита и др. В период раз-гара болезни существенное значение имеет наруше-ние детоксицирующей функции гепатоцитов (анорек-сия, тошнота, рвота, общая слабость и т.д.).

Слайд 6Патогенетические синдромы ВГ-3.
Нарушение пигментного обмена определяет наличие желтухи – ведующего признака ВГ. В организме здорового человека билирубин образуется при разрушении эритроцитов в ретикулогепатоцеллюл-лярной системе. В кровь поступает свободный (непрямой) билирубин Он нерастворим в плазме крови, не может преодолевать почечный барьер, ток-сичен для головного мозга. Транспортировку билиру-бина в крови осуществляет альбумин. Гепатоциты захватывает свободный билирубин. С помощью фермента глюкуронилтрансферазы проис-ходит конъюгация глюкуроновой кислоты и билиру-бина с образованием прямого билирубина. Он экскре-тируется в желчные капилляры, затем поступает в кишечник. Кишечные микробы и ферменты отщепля-ют глюкуроновую кислоту с образованием уробили-ногена. Большая часть его восстанавливается до стеркобилиногена, а в толстой кишке окисляется в стеркобилин. За сутки с калом выделяется 200-250 мг стеркобилина.

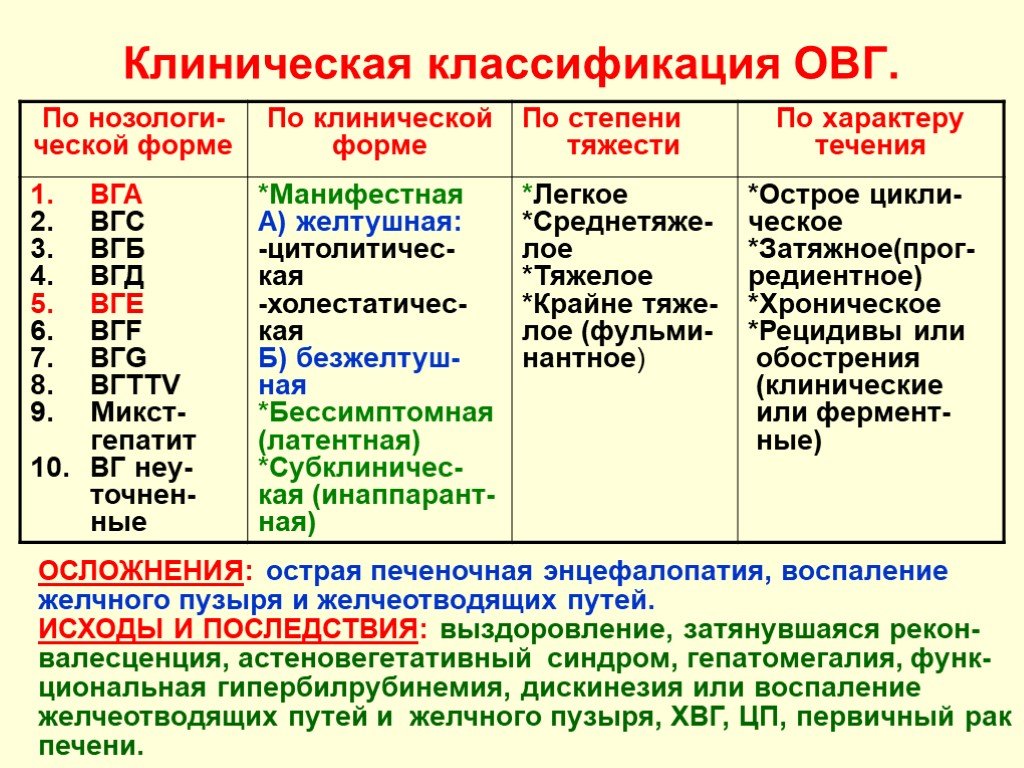
Слайд 7Клиническая классификация ОВГ.
ОСЛОЖНЕНИЯ: острая печеночная энцефалопатия, воспаление желчного пузыря и желчеотводящих путей. ИСХОДЫ И ПОСЛЕДСТВИЯ: выздоровление, затянувшаяся рекон-валесценция, астеновегетативный синдром, гепатомегалия, функ-циональная гипербилрубинемия, дискинезия или воспаление желчеотводящих путей и желчного пузыря, ХВГ, ЦП, первичный рак печени.

Слайд 8Циклическое течение ВГА и ВГЕ.
В течении ВГ выделяют инкубационный, преджелтуш-ный (продромальный), желтушный (разгар болезни) пе-риоды и реконвалесценцию. Преджелтушный период имеет несколько клинических вариантов. Гриппоподобный (катаральный) – характеризуется повышением температуры до 38°, ознобами, головной болью, ломотой в суставах и мышцах, насморком, каш-лем, болью или першением в горле. У курящих умень-шается или пропадает желание курить. Данный вариант чаше наблюдается при ВГА и у детей. Диспептический (гастроэнтеритический) – характери-зуется снижением или исчезновением аппетита, болью или тяжестью в подложечной области и в правом подреберье, тошнотой, рвотой, неустойчивым стулом. Астеновегетативный – начинается постепенно со сни-жения работоспособности, появления общей слабости, раздражительности, сонливости, головокружения или головной боли.

Слайд 9Течение ВГА и ВГЕ.
У 5-8% больных преджелтушный период может отсут-ствовать, а потемнение мочи, истеричность кожи и ви-димых слизистых являются первыми клиническими проявлениями заболевания. Безжелтушные формы ВГ характеризуются полным от-сутствием клинических признаков желтухи при положи-тельных энзимных тестах и слабовыраженных общих проявлениях заболевания, включая увеличение пече-ни и селезёнки. При инаппаратных формах выявляются только специ-фические маркеры возбудителей при отсутствии кли-нических и биохимических признаков гепатита. При учёте клинических данных и результатов лабора-торных исследований функции печени при ВГ исполь-зуется временной критерий: острый ВГ - до 3 мес.; затянувшийся ВГ - до 6 мес.; хронический ВГ - свыше 6 нес.

Слайд 10Оценка тяжести ВГ.
Легкая форма характеризуется слабовыраженной ин-токсикацией и желтухой. Степень увеличения размеров печени не коррелирует с тяжестью заболевания. Уро-вень билирубина превышает норму до 5 раз, повыша-ется активность аминотрансфераз. Протромбиновый индекс, показатели протеинограммы, тимоловой и сулемовой проб – без существенных изменений. Среднетяжелая форма характеризуется количествен-ным нарастанием и усилением перечисленных выше признаков. Желтуха выраженная и стойкая, отмечается гепатолиенапьный синдром. Уровень билирубина до 10 раз превышает норму, активность аминотрансфераз повышена, снижается протромбиновый индекс. Тяжёлая форма характеризуется значительным ростом интоксикации, головокружением, "мушками" перед гла-зами, тахикардией, задержкой жидкости, появлением геморрагического синдрома. Отмечается билирубин-ферментная диссоциация – падение активности амино-трансфераз при повышении уровня билирубина.

Слайд 11Оценка тяжести ВГ-2.
Злокачественная (фульминантная) форма – нарастает желтуха, нарушается память, извращается ритм сна. Уменьшаются размеры печени из-за прогрессирования некротических процессов, появляется болезненность при пальпации. Геморрагический синдром проявляется петехиальной сыпью, носовыми кровотечениями, кро-воизлияниями в местах инъекций, рвотой с примесью крови и др. Увеличивается содержание общего билиру-бина за счет свободной фракции, появляется нейтро-фильный лейкоцитоз, увеличивается СОЭ. Изменяется коагулограмма – удлиняется время рекальцификации, уменьшается содержание тромбоцитов и фибриногена, снижается протромбиновый индекс. Эндогенная печеночная энцефалопатия (ПЭ) – является грознейшим осложнением тяжелых формы острых ВГ. Острая ПЭ представляет собой комплекс потенциально обратимых нервно-психических нарушений, возникаю-щий в результате заболеваний печени различной, в т.ч. и вирусной этиологии.

Слайд 12ВИРУСНЫЙ ГЕПАТИТ А (ВГА) - характеристика
Высококонтагиозная инфекция. В клинически выраженных случаях она характеризуется симпто-мами острого поражения печени и интоксикации. В детском возрасте часто протекает без ярко выраженной клинической картины (безжелтушная форма), у подростков и взрослых – в среднетя-желой и тяжелой форме. Доля клинически выраженного гепатита А среди инфицированных лиц увеличивается с возрастом (у детей до 5 лет «классическая» клиническая картина наблюдается только в 5-10% случаев ВГА). Случаи хронического течения вирусного гепатита А не описаны

Слайд 13ВГА. Этиология.
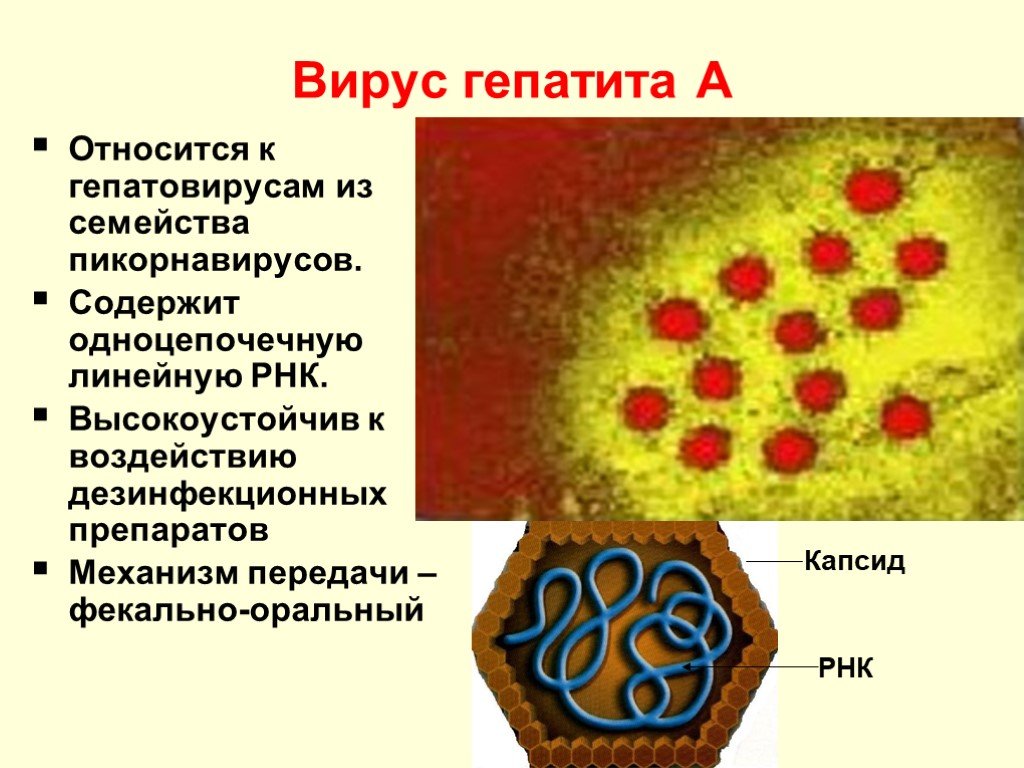
Вирус ГA (HAV) открыт в 1973 году. Возбудитель содер-жит РНК, относится к роду энтеровирусов семейства пикорнавирусов, размерами 27-32 нм. Известен только один серотип ВГА, в состав которого входят 7 геноти-пов HAV, имеющих один и тот же антиген – HAVAg. Специфическими маркерами являются анти-HAV клас-са иммуноглобулинов "М", которые появляются в на-чале заболевания и сохраняются до 6 мес. и анти-HAV класса "G", которые появляются с 4 недели заболева-ния и сохраняются длительно (свидетельствуют о пе-ренесенном ВГА}. Антиген ВГА появляется в фекалиях за 7-10 дней до появления первых клинических симп-томов и может обнаруживаться в первые дни желтуш-ного периода. Длительного носительства вируса не бывает. Во внешней среде вирус устойчив. При комнатной температуре может сохраняться в течение нескольких недель. При кипячении инактивируется через 5 мин.

Слайд 14Вирус гепатита А
Относится к гепатовирусам из семейства пикорнавирусов. Содержит одноцепочечную линейную РНК. Высокоустойчив к воздействию дезинфекционных препаратов Механизм передачи – фекально-оральный
Капсид РНК

Слайд 15ВГА-эпидемиология.
ВГА относится к убиквитарным инфекциям. Уровень заболеваемости коррелирует с санитарно-гигиеничес-ким состоянием местности. Источником инфекции являются больные, особенно безжелтушными и бессимптомными формами. Выделе-ние вирусов с фекалиями начинается в конце инкуба-ционного периода с максимальной заразительностью в преджелтушном периоде. При появлении желтухи вы-деление ВГА с фекалиями резко уменьшается. Вирусе-мия кратковременная и эпидемиологического значения не имеет. Сезонность ВГА – осенне - зимняя. Механизм переда-чи фекально-оральный, реализуется алиментарным, водным и контактно-бытовым путями. Заражающая доза мала и составляет 100-1000 вирусных частиц. Наиболее восприимчивы к ВГА дети после 1 года. К группам повышенного риска относятся организован-ные, в т.ч. и воинские коллективы. Иммунитет после перенесенного заболевания напря-жённый, длительный, обычно пожизненный.

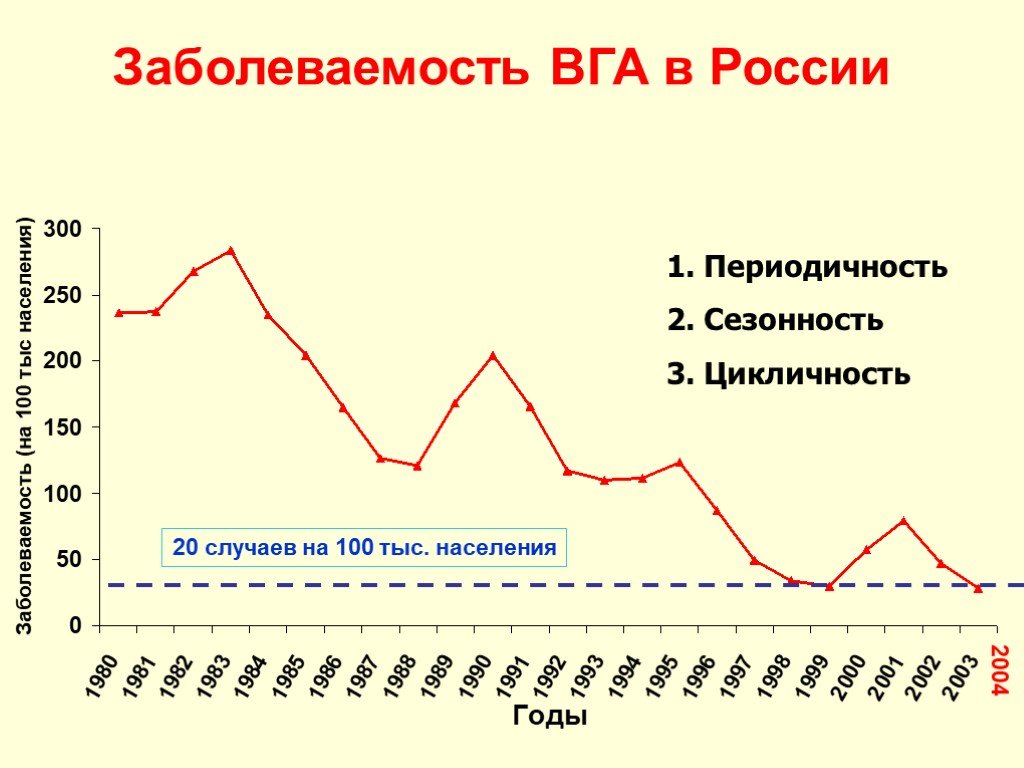
Слайд 161. Периодичность 2. Сезонность 3. Цикличность
20 случаев на 100 тыс. населения
2004
Заболеваемость ВГА в России

Слайд 17Клиника ВГА.
Инкубационный период от 7 до 50 дней. Варианты преджелтушного периода: катаральный, дис-пептический или астеновегетативный, продолжитель-ность 4-8 дней. В конце преджелтушного периода тем-пература нормализуется, состояние улучшается. Моча окрашивается в желтый цвет. Желтушный период проявляется желтушностью види-мых слизистых, затем и кожи. Желтуха достигает мак-симума в первые дни. Обесцвечивается кал. Печень увеличивается, край её чувствителен при пальпации. У 80% больных увеличивается селезенка (по данным пальпации и перкуссии). Характерны брадикардия и гипотония. За периодом разгара болезни следует реконвалесцен-ция, хронизации процесса не бывает. В периферической крови лейкопения, нейтропения, лимфомоноцитоз. Билирубинемия непродолжитель-ная, уровень билирубина обычно не превышает 100,0 мкмоль/л. Нарастает активность аминотрансфераз, в основном АлАТ, увеличиваются показатели тимоловой пробы, умеренно снижается протромбиновый индекс.

Слайд 18Диагноз ВГА
устанавливается на основании эпидемиологических, клинических и биохимических данных. Критериями диагностики ВГА являются данные эпиде-миологического анамнеза, молодой возраст, типичный преджелтушный период, умеренная желтуха, с появле-нием которой симптомы интоксикации, гепатолиеналь-ный синдром и соответствующие биохимические изме-нения уменьшаются. Диагностика в ИФА является вспомогательным, но не-обходимым методом. Анти-HAV Ig”M” появляются в конце инкубационного периода и циркулируют в высо-ких титрах первые 3-5 недель заболевания. Анти-HAV Ig "G" являются маркерами перенесенного ВГА или поствакцинального иммунитета. Они выявляются на 1-2 неделе болезни, достигают максимального титра к 5-6 месяцу и сохраняются на протяжении всей жизни. Метод ПЦР для диагностики ВГА не получил широкого распространения и рекомендован к использованию только в очагах инфекции.

Слайд 19Выписка реконвалесцентов.
У взрослых при циклическом течении ВГА преоблада-ют легкие (80%) или среднетяжелые (15%) формы бо-лезни. Тяжелое течение отмечается редко, летальность составляет менее 1,0%. Выписка реконвалесцентов из стационара осуществля-ется по клиническо-лабораторным показаниям: отсут-ствие жалоб, желтушности кожи и видимых слизистых, нормализация размеров печени или четкая тенденция к её сокращению, нормализация уровня билирубина и активности аминотрансфераз. Допускается выписка под наблюдение врача КИЗа реконвалесцентов с повышенной активностью АлАТ в 2-3 раза выше нормы. У большинства больных полное клиническое выздо- ровление наступает в течение 1 месяца после выписки из стационара.

Слайд 20ВИРУСНЫЙ ГЕПАТИТ Е (ВГЕ).
Возбудитель гепатита Е (HEV) выделен в 1983г, отно-сится к РНК содержащим калициподобным вирусам размером 27-34 нм. По сравнению с ВГА он менее ус-тойчив к термическим и физическим воздействиям. ВГЕ характеризуется фекально-оральным механизмом заражения с доминирующей ролью водного пути передачи. Распространён преимущественно в тропи-ческих или субтропических регионах у лиц молодого возраста. Эпидемиологическими особенностями ВГЕ является неравномерность территориального распределения, "взрывной" характер вспышек в районах с неудовлет-ворительным водоснабжением, осенне-зимняя сезон-ность, частое поражение лиц мужского пола в возрасте 15-30 лет. Инкубационный период составляет от 20 до 60 дней, в среднем 30 суток. Преджелтушный период протекает по диспепсическому или астеновегетативному варианту.

Слайд 21ВГЕ-2.
Лихорадочная реакция в преджелтушном периоде от-сутствует или выражена слабо. С появлением желтухи симптомы общей интоксикации не уменьшаются. Желтуха нарастает 3-7 дней. Она более интенсивная и длительная, чем при ВГА, сопровождается болью в правом подреберье и эпигастральной области. Выра-жен гепатолиенальный синдром. Часто развивается затяжное течение болезни с преобладанием синдрома холестаза. Хронизация процесса бывает редко. Клини-ко-лабораторные и биохимические показатели такие же, как и при ВГА. Особенно тяжело ВГЕ протекает у беременных, в ран-нем послеродовом периоде и у кормящих женщин. За-болевание может в 20-30% случаев приобретать злока-чественное течение с быстрым развитием массивного некроза печени и острой печеночной энцефалопатии. Смертность при развитии острой печеночной энцефа-лопатии превышает 50%.

Слайд 22ВГЕ-3.
Грозным осложнением ВГЕ является и геморрагичес-кий синдром, проявляющийся полостными (чаще желу-дочно-кишечными или маточными) кровотечениями, что в 15-25% случаев приводит к летальному исходу. Диагноз ВГЕ подтверждается клинико-эпидемиологи-ческими и биохимическими данными (протеинограмма, уровень билирубина, активность аминнотрансфераз, протромбиновый индекс и др.) и иммуноферментным анализом – выявлением анти-HEV класса Ig "М". Воз-можно и определение РНК HEV. После перенесенного ВГЕ формируется напряженный иммунитет (анти-HEV класса "G"). Так-как Россия не является эндемичным регионом по ВГЕ, тест-системы для верификации диагноза в практи-ке применяются редко. Показания к выписке реконвалесцентов, как и при ВГА.

Слайд 23Постгепатитные синдромы.
Астеновегетативный – повышенная утомляемость, пло-хой аппетит, нарушения сна, тяжесть или тупая боль в правом подреберье. Функциональные пробы печени и активность индикаторных ферментов норме. Гепато- или гепатоспленомегалия характеризуется уве-личением размеров печени и/или селезенки при отсут-ствии жалоб и отклонений биохимических показателей. Функциональная гилербилирубинемия (приобретенный синдром Жильбера) проявляется желтушностью склер, слизистых полости рта и кожи, которая может усили-ваться после физической или психической нагрузки. Самочувствие остаётся удовлетворительным. Общий билирубин повышен до 40 мкмоль/л, преимущественно за счет непрямой фракции. Функциональные пробы и индикаторные ферменты в пределах нормы. Радио-гепатография выявляет замедление скорости захвата и выведения печеночного радиоактивного коллоида "бенгальского розового".

Слайд 24Постгепатитные синдромы-2.
Дискинезия желчевыводящих путей сопровождается тяжестью или болью в правом подреберье, связанной с нарушением диеты. Характер функциональных нару-шений (гипо- или гипертонический тип) может быть уточнен пероральной холецистографией, многомомент-ным дуоденальным зондированием с пероральным приёмом метиленового синего, или УЗИ. Воспаление желчного пузыря и желчеотводящих путей проявляется болью в правом подреберье с иррадиаци-ей в правое плево или лопатку; тошнотой, горечью во рту, положительными желчно-пузырными симптома-ми, субфебрилитетом, воспалительным изменением периферической крови. Результаты УЗИ, обнаружение в дуоденальном содержимом слизи, лейкоцитов, высев микроорганизмов из 2-3 порций желчи уточняет харак-тер воспалительных изменений. Затяжная реконвалесценция. Клнико-ферментативные обострения и рецидивы раз-виваются в 5% случаев.

Слайд 25ДИАГНОСТИКА ВГ и формулировка диагноза.
Предварительный (при первичном обращении больно-го) диагноз "вирусный гепатит" устанавливается на основании кпинико-эпидемиологических данных. При четких данных эпиданамнеза и в очагах инфекции можно предположить этиологию гепатита (ВГА, ВГЕ). Клинический диагноз с определением тяжести болезни устанавливается в инфекционном стационаре после получения результатов традиционных исследований: общий анализ крови и мочи, кал на стеркобилин, моча на уробилин и желчные пигменты, билирубин и его фракции, активность аминотрансфераз, тимоловая и сулемовая пробы, протромбиновый индекс, протеино-грамма, маркеры гепатитов, УЗИ, ПЦР и др. При дифференциальной диагностике желтух спектр ла-бораторных исследований расширяется в зависимости от предполагаемого типа желтухи – надпеченочная, пе-ченочная или подпеченочная. Рекомендуется приме-нять следующие инструментальные исследования:

Слайд 26Формулировка клинического диагноза.
УЗИ, радионуклидное сканирование (сцинтиграфия) печени и поджелудочной железы, эзофагогастродуо-деноскопия, дуоденография, чрескожная пункционная биопсия печени, РХПГ и др. Заключительный клинический диагноз форму-лируется при выписке больного из стационара. В диаг-нозе указывается вариант, тяжесть, осложнения и со-путствующие заболевания. Обязательно указываются данные о лабораторном подтверждении этиологии вирусного гепатита. Примеры формулировки диагноза: острый вирусный гепатит А, желтушный вариант, лёгкая форма (анти-HAV Ig "М"+); острый вирусный гепатит А, желтушный вариант, среднетяжелая форма (анти-HAV Ig "М"+); острый вирусный гепатит Е, желтушная форма, тяжелое течение (анти-HEV Ig “M”+).

Слайд 27Лечение ВГ с фекально-оральным механизмом передачи:
У подавляющего числа больных с легкими и средне-тяжелыми формами ВГ болезнь завершается излече-нием при проведении только базисной терапии, без применения лекарственных препаратов. Принцип охраны больной печени предполагает не только защиту её от дополнительных энергетических затрат, но и от медикаментов с сомнительной или недоказанной эффективностью. Лечебные мероприятия при ВГ должны быть индиви-дуализированы с учетом особенностей организма больного (возраст, предшествующие и сопутствующие заболевания, условия жизни, труда и пр.). Основой лечения среднетяжелых и тяжелых форм болезни является лечебно-охранительный режим и патогенетическая терапия.

Слайд 28Базисная терапия
включает лечебно-охранительный режим, диету и ох-рану печени от дополнительных нагрузок. Диета полноценная, калорийная (2,5-3,0 тыс. ккал для взрослых), щадящая. Полностью исключаются жаре-ные, копчёные, маринованные блюда, экстрактивные компоненты и употребление алкоголя. Пища должна содержать достаточное количество угле-водов (400-450 г, преимущественно в виде каш, меда, варенья, соков, сахара), полноценные животные белки (не менее 100 г. в сутки для взрослого) и обязательно содержать легко эмульгируемые жиры (30-40 г сли-вочного масла в день). Поваренной соли – не более 6 г в сутки. Для обеспечения достаточного количества естествен-ных витаминов в рацион включаются фруктовые соки, компоты, фрукты и овощи. Рекомендуется обильное питье жидкости (до 2-3 л в сутки). Необходимо следить за стулом и добиваться регуляр-ного опорожнения кишечника.

Слайд 29Патогенетическая терапия.
Её основу составляет инфузионная терапия. В/в ка-пельно вводят 5% р-р глюкозы, р-р Рингера, полиион-ные р-ры. При выраженной интоксикации – гемодез, полидез, неокомпенсан, глюкодез, плазму, р-ры аль-бумина. Объём и кратность введения определяются тяжестью заболевания (20-80 мл/кг массы тела). При этом необ-ходимо подсчитывать гидробаланс и не создавать "водных ударов", которые могут быть причиной раз-вития осложнений, вплоть до отека мозга и легких. Для коррекции расстройств микроциркуляции показано введение реополигюкина 5-10 мл/кг/сутки или реоглю-мана в той же дозе. При дефиците факторов свертываемости, для коррек-ции метаболических нарушений и обеспечения транс-портной функции крови показано переливание свеже-замороженнай плазмы от 200 до 600 мл в сутки.

Слайд 30Терапия тяжелых форм.
При тяжелых формах ВГ показано применение ингиби-торов протеолиза (контрикал - до 100000 ЕД или гор-докс - до 500000 ЕД в сутки) и ингибиторов фибриноли-за (5% р-р аминокапроновой кислоты в/в капельно). Рекомендуется использование блокаторов Н-2 рецеп-торов (ранитидин по 100-150 мг внутрь 2 раза в день, лосек, альмагель). Для поддержания энергетического баланса целесооб-разно в/в капельно использовать аминокислотные смеси (аминостерил, гепастерил). Обосновано назначение препаратов, повышающих энергетические процессы в гепатоцитах (рибоксин внутрь или в/в), антиоксидантов (цитохром С, кверце-тин) курсом 10-14 дней. При желудочно-кишечном кровотечении целесообраз-на установка назогастрального зонда для удаления содержимого, промывание желудка холодным р-ром аминокапроновой кислоты, в/м введение р-ра викасола и 12,5% р-ра дицинона.

Слайд 31Диспансерное наблюдение.
Диспансеризация реконвалесцентов осуществляется инфекционистами территориальных поликлиник. Ос-мотр проводится не позже, чем через 1 мес после вы-писки из стационара. В случаях, когда больной был выписан с повышенной активностью трансаминаз, осмотр проводится через 10-14 дней после выписки. Реконвалесценты при отсутствии жалоб и нормализа-ции всех показателей снимаются с учета через 3 мес от начала заболевания. Имеющие остаточные явления, проходят повторную диспансеризацию не реже 1 раза в мес. и снимаются с учета через 3 мес. после нормали-зации всех показателей. После выписки из стационара реконвалесценты нужда-ются в освобождении от работы до 2 недель. При затя-нувшейся реконвалесценции сроки нетрудоспособнос-ти могут увеличиваться. В течение 3-6 мес. реконвалес-центы нуждаются в освобождении от тяжелой работы, командировок, занятий спортом (по заключению КЭК), им противопоказаны профилактические прививки.

Слайд 32Профилактика.
Профилактические мероприятия должны быть направ-лены на активное выявление источника инфекции, раз-рыв естественных и искусственных путей заражения и специфическую профилактику. Важно обеспечить население доброкачественной во-дой и продуктами питания, выполнять санитарно-технические и гигиенические нормы и правила, соблюдать личную гигиену. Осуществлять постоянный контроль за эпидемиоло-гически значимыми объектами, отслеживать социаль-но-демографические и природные процессы, прово-дить эпидемиологический анализ и прогнозирование заболеваемости. Выявление больных осуществляется врачами и средними медицинскими работниками всех учрежде-ний здравоохранения. При подозрении на ВГ – опреде-лить активность трансаминаз, анти-HAV и анти-HEV класса Ig "М".

Слайд 33Профилактика-2.
Иммуноглобулинопрофилактика при ВГА проводится по эпидемическим показаниям внутримышечно, в до-зах: 1-6 лет - 0, 75 мл, 7-10 лет - 1,5 мл., старшим детям и взрослым - 3,0 мл. Иммуноглобулин может вводится не более 4-х раз с интервалами не менее 12 мес. За лицами, бывшими в контакте с ВГА и ВГЕ устанавли-вается систематическое (не реже раза в неделю) меди-цинское наблюдение в течение 35 дней со дня разобще-ния с больным. Дети дошкольных учреждений в этих случаях наблюдаются ежедневно. При повторных за-болеваниях отсчет продолжительности наблюдения ведется от последнего случая. Все заболевшие подлежат обязательной регистрации в эпидотделе центра ГСЭН. Госпитализация больных осуществляется в инфекционные стационары. С момента выявления больного до госпитализации или в случае изоляции его на дому в очаге осуществляется текущая дезинфекция. Организует её участковый врач, а осуществляют ухаживающие за больным.

Слайд 34Профилактика-3.
Для активной иммунизации против ВГА в России при-меняется вакцина "Хаврикс (Havrix) 1440" для взрослых и "Хаврикс 720" для детей. Она представляют культуру вируса ГА, инактивированную формалином и адсорби-рованную на гидроокиси алюминия. Детям вакцина вводится в дозе 0,5 мл в/м в передне-боковую поверхность бедра, взрослым -1,0 мл в/м в дельтовидную мышцу плеча. Ревакцинацию провести в период 6-12 месяцев после вакцинации. Побочные явления при применении вакцины редки. Аб-солютных противопоказаний к вакцинации нет. Вакци-на не рекомендуется лицам с тяжелыми лихорадочны-ми заболеваниями (только после выздоровления). Защитный уровень антител обнаруживается у 88% вак-цинированных к 15 дню после вакцинации, достигая 99% через 1 месяц.