Слайд 1Мукополисахаридозы
Подготовила Агеева А.В.

Слайд 2Мукополисахаридозы (мукополисахариды + -ōsis)
группа наследственных болезней соединительной ткани, обусловленных нарушением обмена гликозаминогликанов (кислых мукополисахаридов) в результате генетически обусловленной неполноценности ферментов, участвующих в их расщеплении. Наследуется по аутосомно-рецессивному типу. При М. поражается система лизосомных ферментов (см. Клетка), участвующих в катаболизме гликозаминогликанов. Вследствие ферментативной недостаточности последние накапливаются в большом количестве в органах и тканях, поэтому М. относят к болезням накопления. В результате нарушается функциональное состояние различных органов и систем, а поскольку гликозаминогликаны входят в состав соединительной ткани, то одним из ведущих проявлений мукополисахаридоза является системное поражение скелета, задержка физического развития, особенно при I-S, IV и VI типах. По современной классификации, в зависимости от характера ферментативного дефекта выделяют восемь основных типов М. Встречающийся в литературе термин «гаргоилизм», введенный английским врачом Эллисом (R. W.В. Ellis) в 1936 г., объединяет мукополисахаридозы типа I (Н и S) и типа II.
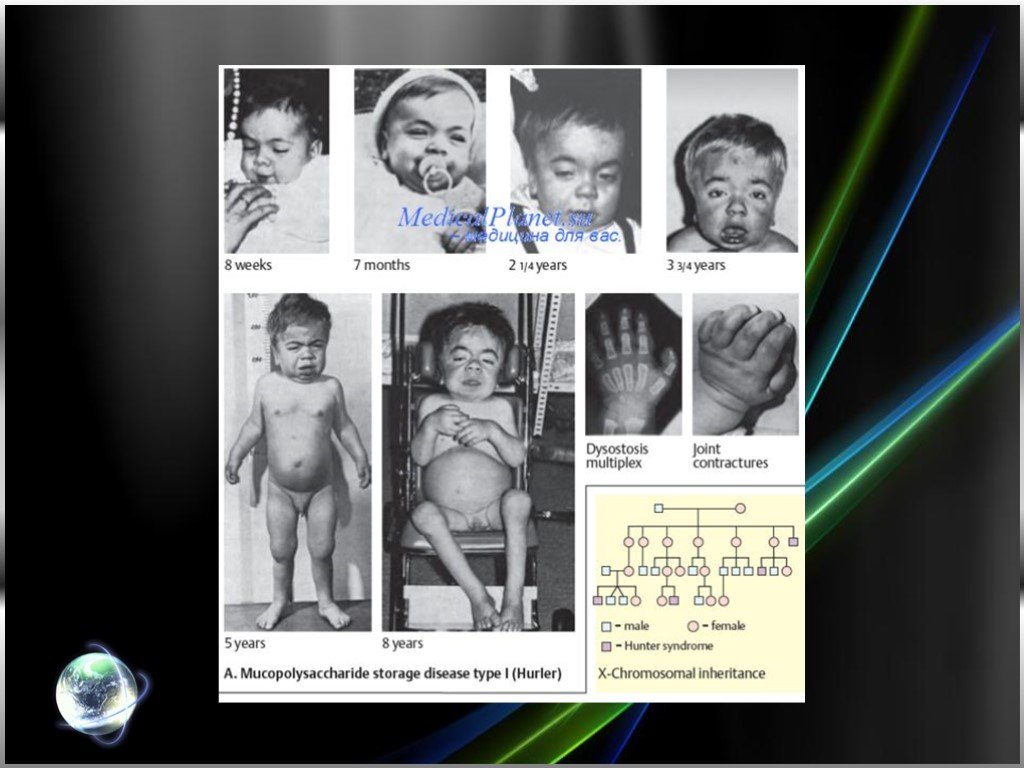
Слайд 3Мукополисахаридоз типа I-Н (синдром Гурлер).
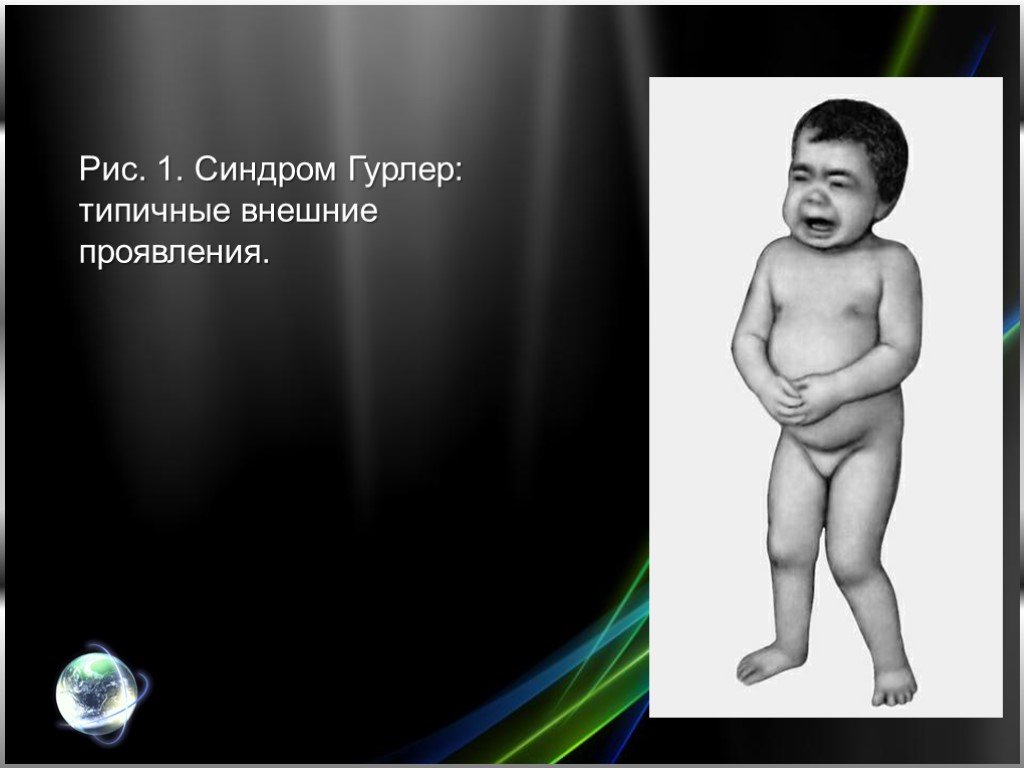
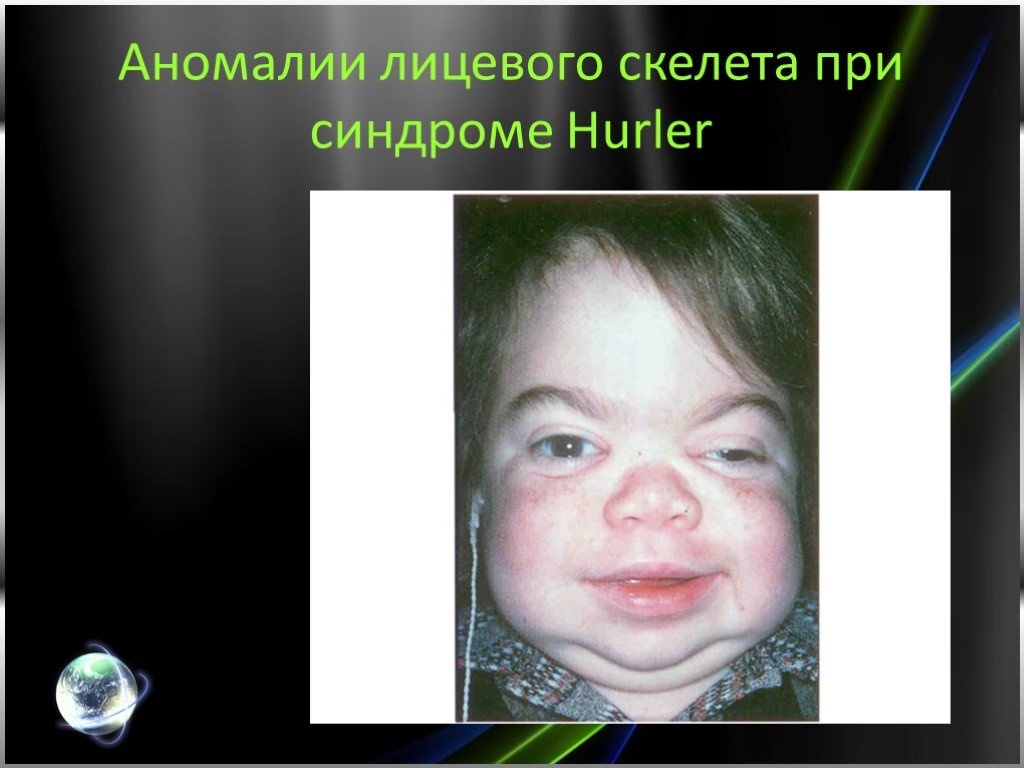
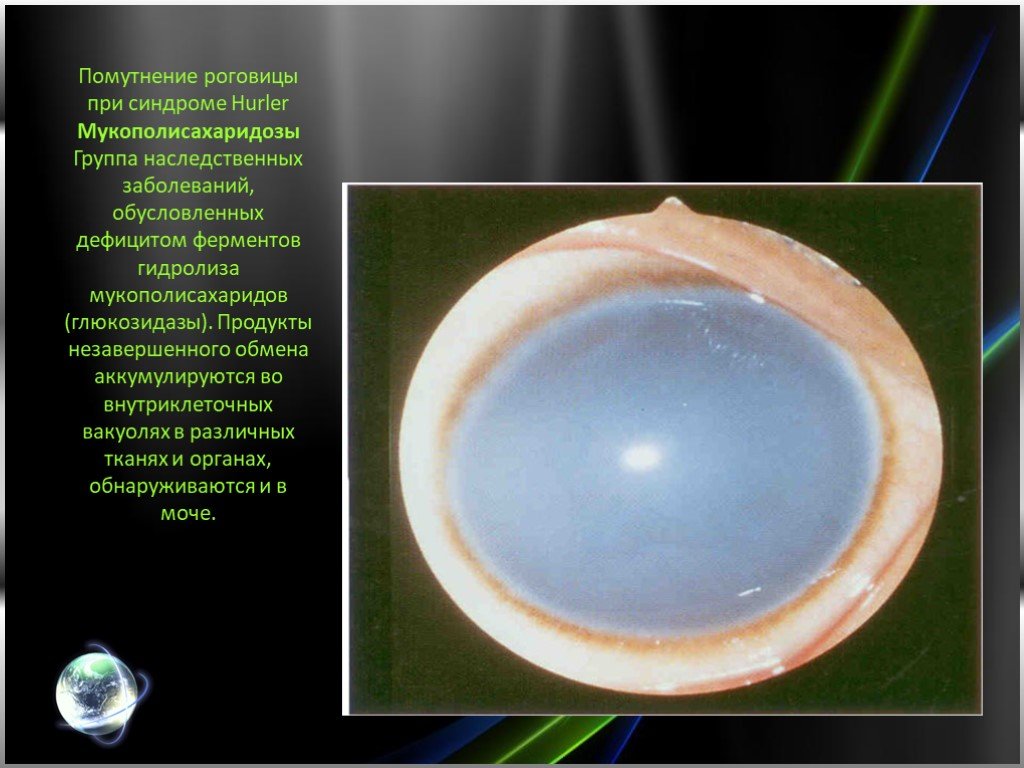
Впервые описан немецким педиатром Гурлер (G. Hurler) в 1919 г. Часто наблюдается у детей, родители которых находятся в кровном родстве. Частота среди новорожденных 1:20000 — 1:25000. Признаки болезни появляются уже на первом году жизни, а к 1—2 годам все клинические проявления достаточно выражены. Отмечаются скафоцефалия (череп в форме киля лодки), грубые черты лица, шумное дыхание ртом, обусловленное аденоидами и пороками развития лица и носа. Постепенно прогрессирует отставание в росте, формируются неправильное телосложение и деформации скелета: шея короткая, нижние ребра выступают, наблюдаются кифоз грудного и поясничного отделов позвоночника (в положении сидя вид «кошачьей спины»), лопатки расположены высоко, кисти широкие, V палец короткий, искривлен (кисть напоминает когтистую лапу). Постепенно развиваются сгибательные контрактуры, сначала плечевых и локтевых суставов (рис. 1), несколько позже суставов нижних конечностей, вследствие чего больные ходят на полусогнутых ногах на цыпочках. За счет слабости брюшной стенки и значительной гепатоспленомегалии живот увеличен в размерах. Поражение соединительной ткани проявляется пупочными и паховыми грыжами, гидроцеле (см. Яичко), изменениями со стороны сердца (систолический шум, приглушенные тоны, расширение границ сердца, на ЭКГ — диффузное поражение миокарда). Выявляются изменения со стороны глаз: помутнение роговицы различной степени выраженности, нередко увеличение размеров роговицы, врожденная глаукома, застойные явления на глазном дне и атрофия сосков зрительных нервов, пигментная дистрофия сетчатки. Наблюдается снижение слуха. Характерно чрезмерное развитие пушковых волос. С возрастом возрастает умственная отсталость вплоть до состояния. напоминающего ювенильную амавротическую идиотию (см. Олигофрения), неврологическая симптоматика (повышение тонуса мышц, параличи, нарушение координации движений).
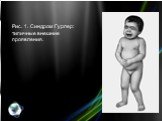
Слайд 4Рис. 1. Синдром Гурлер: типичные внешние проявления.
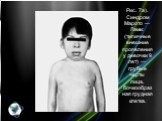
Слайд 5Аномалии лицевого скелета при синдроме Hurler
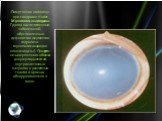
Слайд 6Помутнение роговицы при синдроме Hurler Мукополисахаридозы Группа наследственных заболеваний, обусловленных дефицитом ферментов гидролиза мукополисахаридов (глюкозидазы). Продукты незавершенного обмена аккумулируются во внутриклеточных вакуолях в различных тканях и органах, обнаруживаются и в моче.
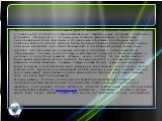
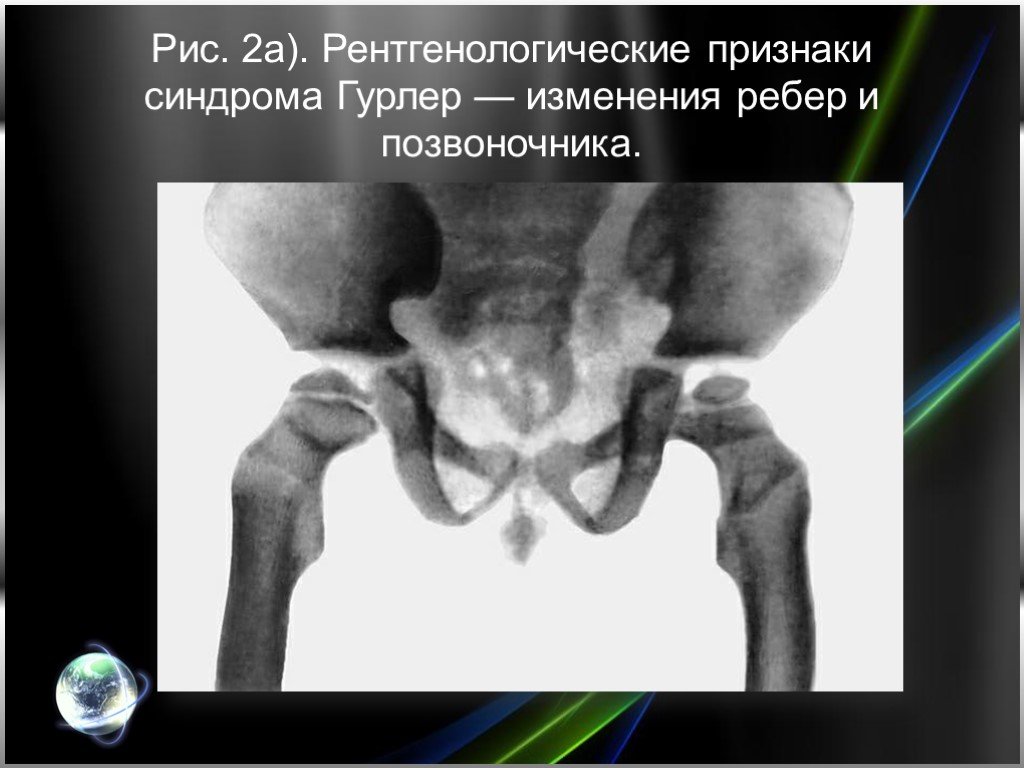
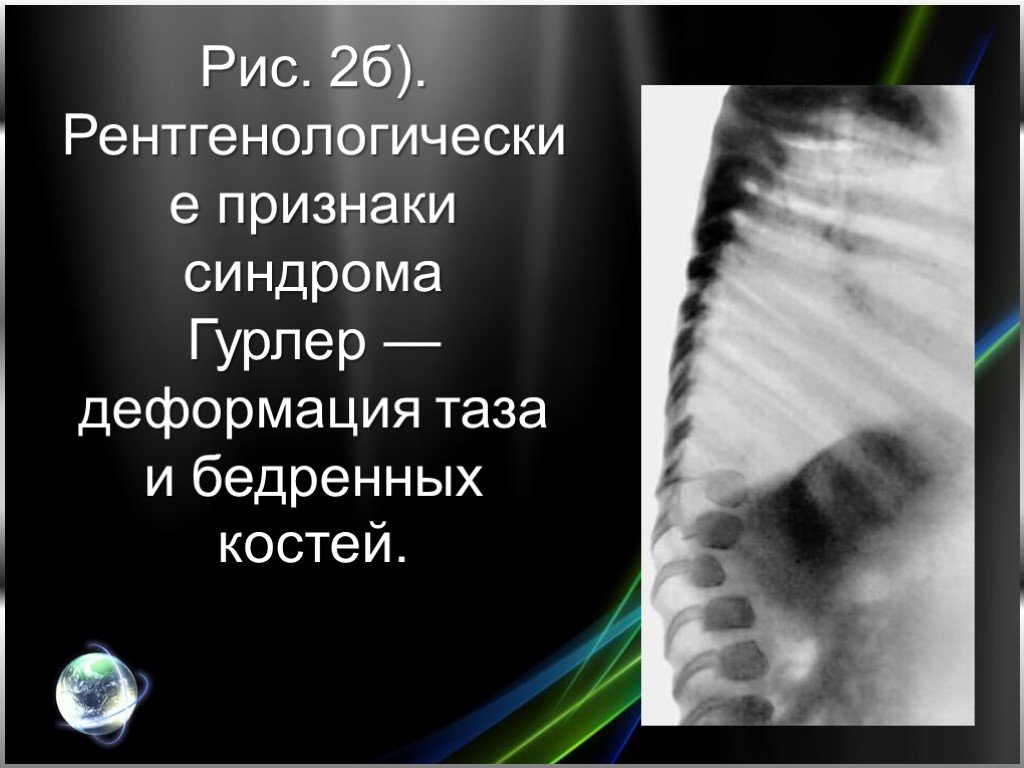
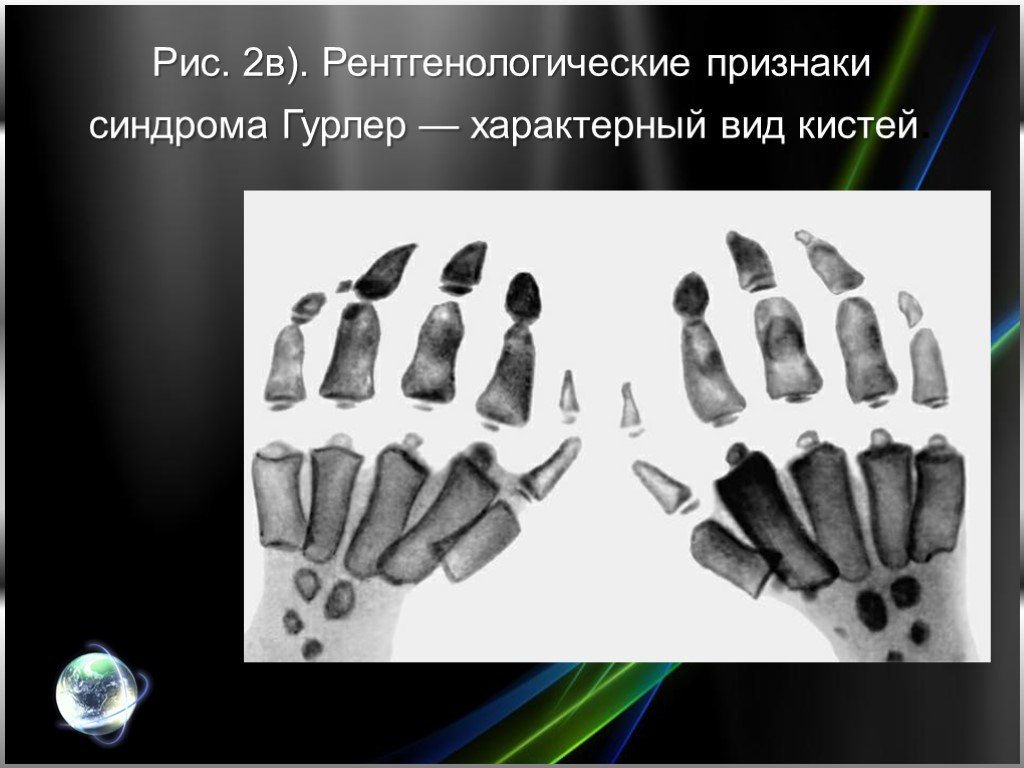
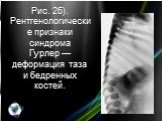
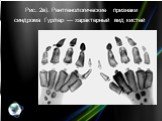
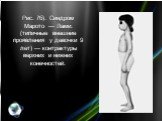
Слайд 7При рентгенологическом исследовании (рис. 2) выявляются характерные изменения позвонков и позвоночного столба (тела позвонков кубовидные с закругленными контурами, постепенно уплощаются, XII грудной и I—II поясничные позвонки языкообразные со скошенным передневерхним углом, короткими и утолщенными отростками, углообразный кифоз пояснично-грудного отдела); грудной клетки (ребра в передних отделах утолщены, в задних истончены, в результате чего имеют саблевидную и лопатовидную форму); ключиц (они короткие, с утолщенными медиальными концами и изогнутыми и опущенными книзу латеральными); плечевых костей (головки их уменьшены в размерах и смещены кнаружи и дистально от недостаточно развитых суставных впадин лопаток); таза (он как бы сдавлен с боков, крыша вертлужных впадин скошена); бедренных костей (их головки небольших размеров, поэтому возможен подвывих и вывих головки бедра): других длинных трубчатых костей (диафизы и костномозговой канал расширены, кортикальный слой истончен); кистей (пястные кости, средние и проксимальные фаланги широкие и короткие, ногтевые фаланги гипоплазированы); черепа (макроцефалия, краниостеноз, турецкое седло в виде башмака, кости лицевого черепа недоразвиты). В начале развития болезни у детей раннего возраста синдром Гурлер необходимо дифференцировать с врожденными деформациями позвоночника (для последних не характерна поза «кошачьей спины», умственная отсталость, грубые черты лица, специфические биохимические нарушения); гипотиреозом (в анамнезе — затянувшаяся желтуха и запоры, сухость кожи; тонкие, тусклые, ломкие, сухие волосы, нет характерных костных деформаций).
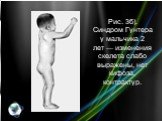
Слайд 8Рис. 2а). Рентгенологические признаки синдрома Гурлер — изменения ребер и позвоночника.
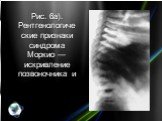
Слайд 9Рис. 2б). Рентгенологические признаки синдрома Гурлер — деформация таза и бедренных костей.
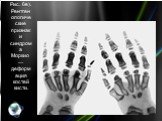
Слайд 10Рис. 2в). Рентгенологические признаки синдрома Гурлер — характерный вид кистей.

Слайд 11Мукополисахаридоз типа I-S (болезнь Шейе; поздний синдром Гурлер).
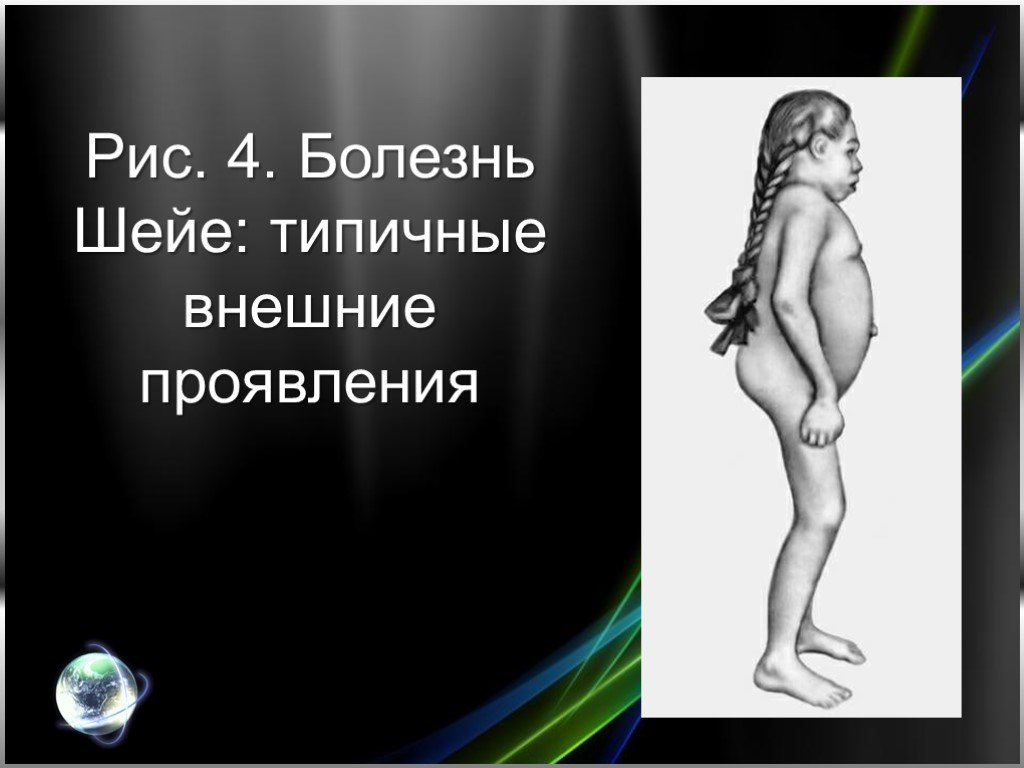
Впервые описан американским офтальмологом Шейе (Н.G. Scheie) в 1962 г. Мукополисахаридозы типов I-Н и I-S рассматривают как варианты одной болезни. При рождении признаки болезни отсутствуют. Первые симптомы (ограничение разгибания пальцев рук) появляются в 3—6 лет. Постепенно развивается ограничение движений и в других суставах верхних конечностей. Ограничения движений нижних конечностей незначительны, возможна их вальгусная деформация. Наиболее выраженными все симптомы болезни становятся к периоду полового созревания (рис. 4). Отмечается небольшая задержка роста. Больные коренасты с сильно развитой мускулатурой, черты лица грубые, характерен широкий рот с опущенными вниз углами. Наблюдается повышенное оволосение, утолщение и натяжение кожи на пальцах, пупочная или паховая грыжа. Возможны также синдром запястною канала вследствие сдавления срединного нерва, что сопровождается парестезиями в III—IV пальцах кисти и атрофией мышц возвышения большого пальца, помутнение роговицы, глаукома (у больных старше 30 лет), пигментная дистрофия сетчатки. Иногда развивается недостаточность клапанов аорты или аортальный стеноз, гепатоспленомегалия отмечается редко. Интеллект больных сохранен. При рентгенологическом исследовании скелета выявляются те же изменения, что и при синдроме Гурлер, но менее выраженные.
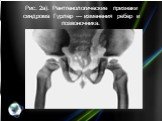
Слайд 12Рис. 4. Болезнь Шейе: типичные внешние проявления

Слайд 13Мукополисахаридоз типа II (синдром Гунтера).
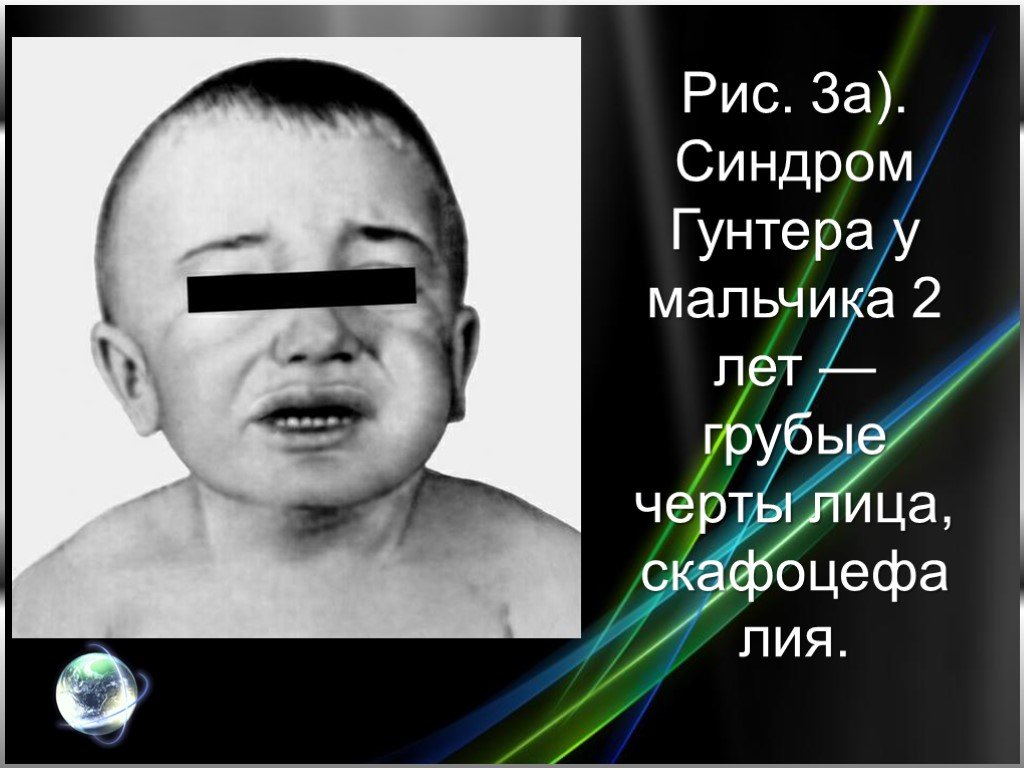
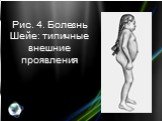
Клинические симптомы появляются позднее, чем при синдроме Гурлер (у детей старше 2 лет) и менее выражены. Чаще болеют мальчики. Характерны грубые черты лица, скафоцефалия (рис. 3. а), шумное дыхание, низкий грубый голос, частые острые респираторные вирусные инфекции. Кифоз обычно не развивается; в 3—4 года появляются нарушения координации движений — походка становится неуклюжей, дети при ходьбе часто падают (рис. 3. б), изменяется поведение характерна эмоциональная лабильность, агрессивность. Отмечаются также прогрессирующая тугоухость, узелковые поражения кожи спины, остеоартриты, незначительная гепатоспленомегалия. В более старшем возрасте появляется легкое помутнение роговицы. Снижение интеллекта выражено в меньшей степени, чем при синдроме Гурлер. При рентгенологическом исследовании костной системы изменения те же, что и при мукополисахаридозе I-Н, но менее выражены. Выделяют два варианта болезни — А и В. При варианте А все симптомы выражены, болезнь протекает тяжело, с умственной отсталостью; смерть наступает до 15 лет. При варианте В течение болезни легкое, умственная отсталость выражена незначительно или отсутствует, больные нередко доживают до 30 лет.
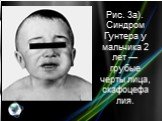
Слайд 14Рис. 3а). Синдром Гунтера у мальчика 2 лет — грубые черты лица, скафоцефалия.
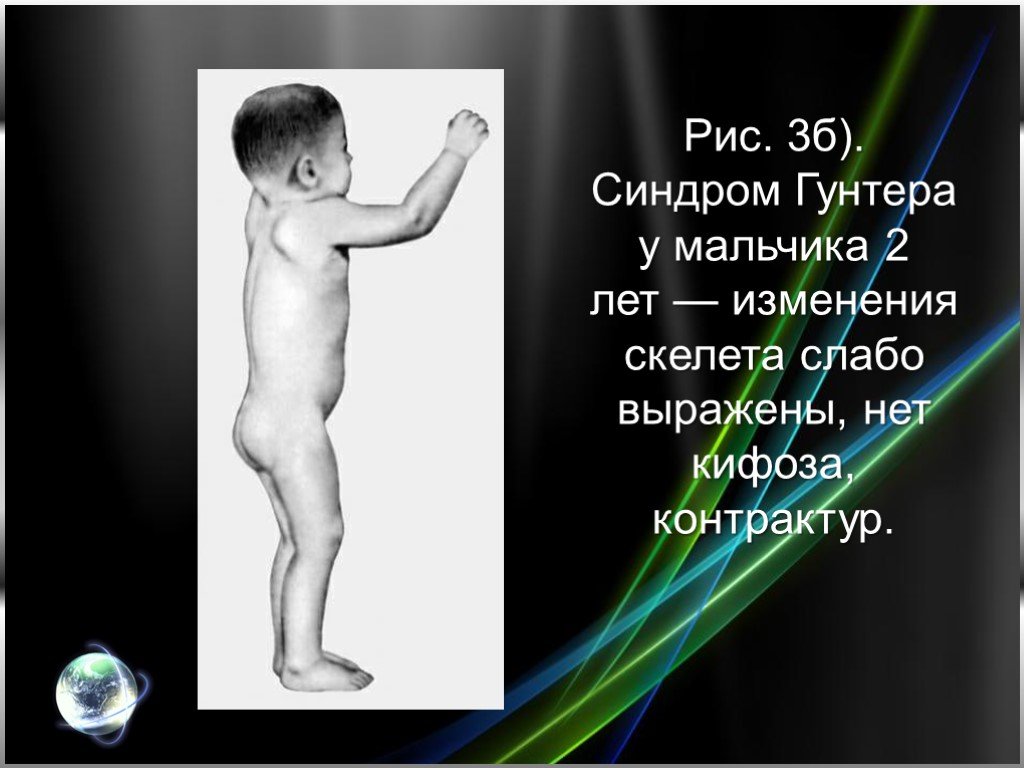
Слайд 15Рис. 3б). Синдром Гунтера у мальчика 2 лет — изменения скелета слабо выражены, нет кифоза, контрактур.

Слайд 16Мукополисахаридоз типа III (синдром Санфилиппо, болезнь Санфилиппо).
Описан американским педиатром Санфилиппо (S.J. Sanfilippo) в 1963 г. Частота 1 на 100 000—200 000 новорожденных. После рождения в течение 3—5 лет ребенок развивается нормально, однако в некоторых случаях наблюдаются неуклюжая походка, затрудненное глотание. Первые симптомы болезни в виде нарушений сна появляются у детей старше 3 лет. Постепенно развивается апатия, снижается интерес к игрушкам, отмечается задержка психомоторного развития, нарушения речи, черты лица грубеют. Появляются недержание мочи и кала, дети перестают узнавать окружающих. Отмечаются также задержка роста, контрактуры суставов, гипертрихоз, умеренная гепатоспленомегалия. При рентгенологическом исследовании костные изменения такие же, как при синдроме Гурлер (но выражены незначительно), или отсутствуют. В отличие от описанных выше типов М. при болезни Санфилиппо в клинической картине преобладает умственная отсталость; поражения роговицы и сердечно-сосудистой системы отсутствуют. Летальный исход наступает обычно в возрасте 10—20 лет вследствие присоединения интеркуррентных инфекций

Слайд 17Мукополисахаридоз типа IV (снидром Моркио, болезнь Моркио).
Заболевание в 1929 г. независимо друг от друга впервые описали уругвайский педиатр Моркио (L. Morquio) и английский радиолог Брейлсфорд (J.F. Braiisford). Частота до 1: 40 000. Дети рождаются без признаков болезни. Первые симптомы появляются в возрасте 1—3 года, и к 7—8 годам клиническая картина уже полностью выражена. Отмечаются резкая задержка роста (рост взрослого больного около 100 см), непропорциональное телосложение (относительно короткое туловище, микроцефалия, короткая шея), грубые черты лица, деформация грудной клетки (куриная, бочкообразная, килеобразная), кифоз или сколиоз грудного и поясничного отделов позвоночника (рис. 5). Питание снижено. Возникают контрактуры в локтевых, плечевых, коленных суставах, отмечается вальгусная деформация нижних конечностей, плоскостопие. Мышечная сила снижена. В случае компрессии спинного мозга помимо мышечной гипотонии отмечается поражение пирамидной системы, возможно развитие параплегии, паралича дыхания. Кожа утолщена, ее тургор и эластичность снижены. Часто выявляются пупочные и паховые грыжи, расхождение прямых мышц живота. Нередко отмечается снижение слуха, дистрофические процессы в роговице. Почти у всех больных, доживших до 20 лет, развивается глухота. Интеллект не снижен. При рентгенологическом исследовании обнаруживаются изменения позвонков: в шейном отделе выявляется гипоплазия или аплазия зубовидного отростка, в грудном — сколиоз, поясничном — кифоз; во всех отделах отмечается платиспондилия — уплощение и расширение тел позвонков (рис. 6, а), чем объясняется характерное укорочение туловища и необычно короткая шея. Изменяются кости таза: вертлужные впадины плоские и широкие, их крыша скошена, крылья подвздошных костей неправильной формы; контуры всех костей неровные; головки бедренных костей уплощены (рис. 6, б). Характерна увеличивающаяся с возрастом вальгусная деформация нижних конечностей. Пястные кости и фаланги укорочены и утолщены; проксимальные концы пястных костей конусообразные, концевые фаланги гипоплазированы (рис. 6, в). Кости предплечья укорочены; локтевая кость не достигает луче-запястного сустава, отмечается вывих ее головки в локтевом суставе; эпифизы треугольной формы. Дистальные эпифизы костей голени скошены, стопы деформированы. Дифференциальный диагноз проводят с различными вариантами нанизма, при котором отсутствуют специфические изменения скелета. В большинстве случаев летальный исход наступает до 20 лет вследствие сердечно-легочной недостаточности, развивающейся на фоне интеркуррентных заболеваний. Возможна внезапная смерть в результате смещения атланто-окципитального сочленения и повреждения ствола мозга.

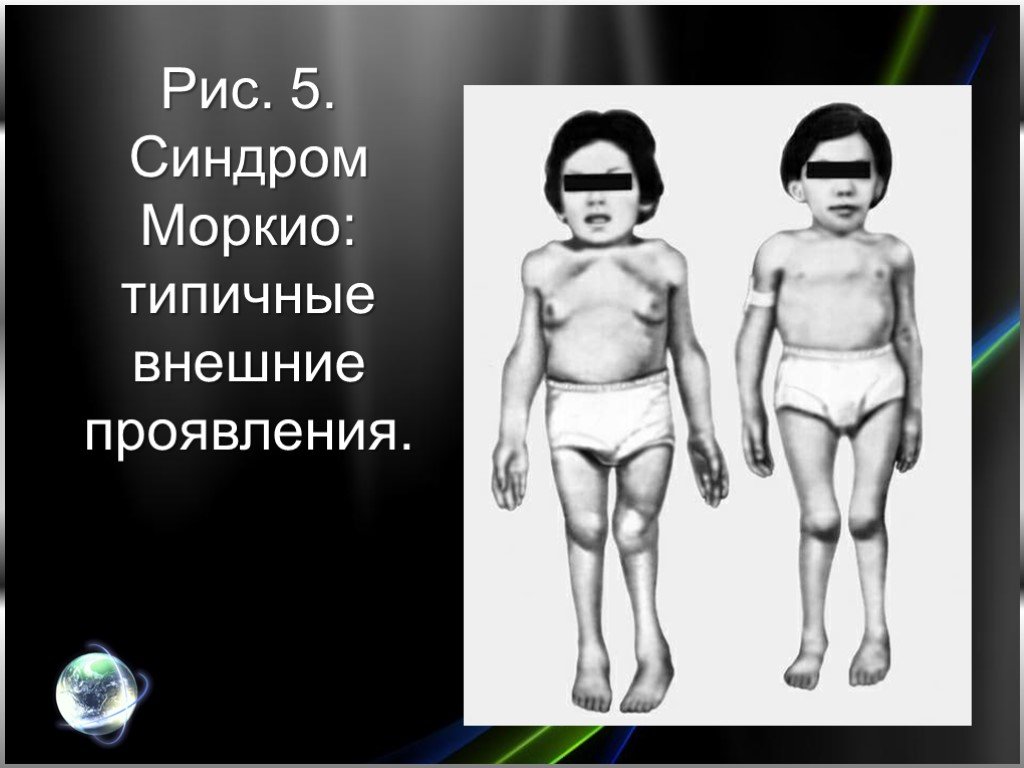
Слайд 18Рис. 5. Синдром Моркио: типичные внешние проявления.
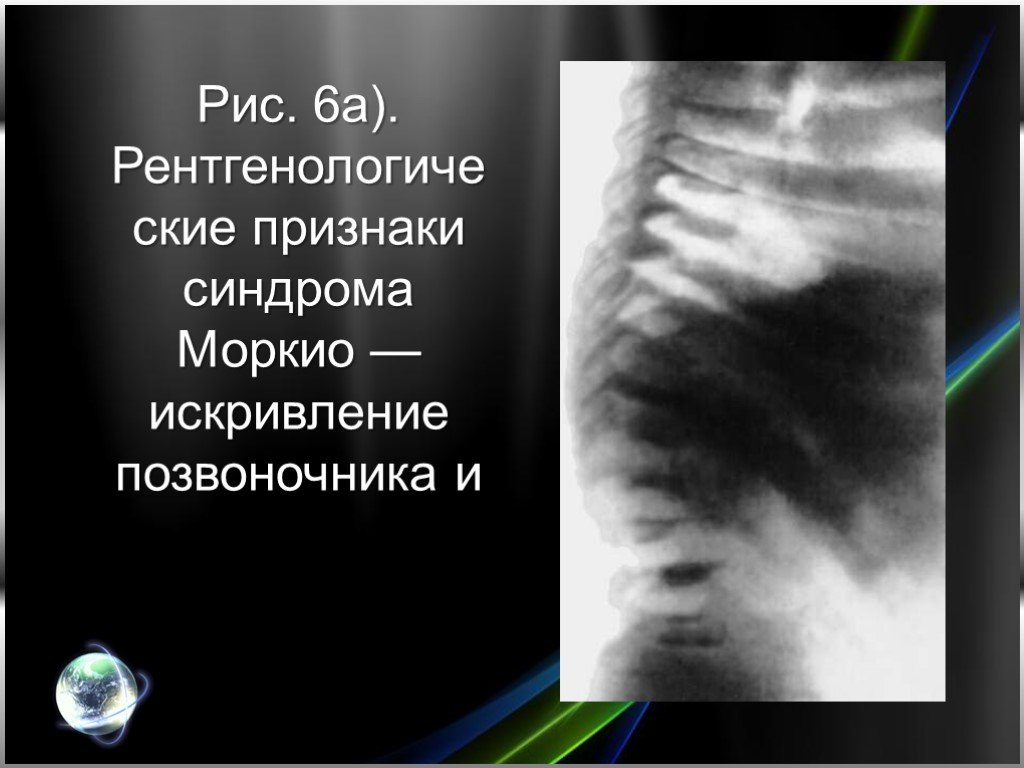
Слайд 19Рис. 6а). Рентгенологические признаки синдрома Моркио — искривление позвоночника и платиспондилия.
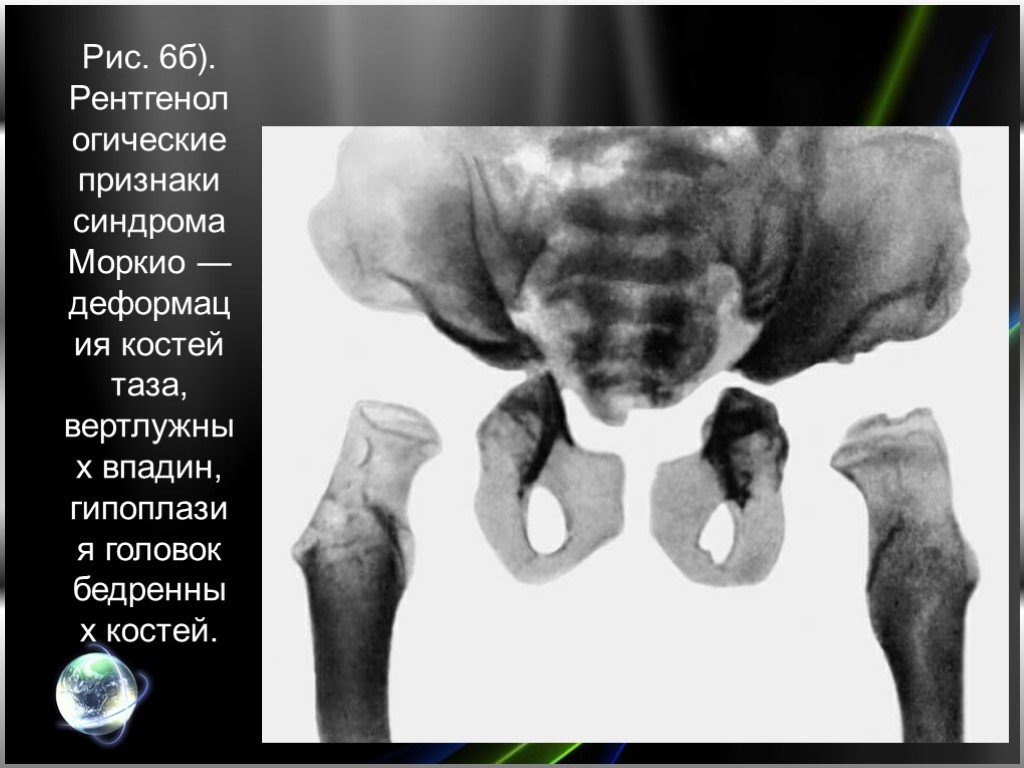
Слайд 20Рис. 6б). Рентгенологические признаки синдрома Моркио — деформация костей таза, вертлужных впадин, гипоплазия головок бедренных костей.
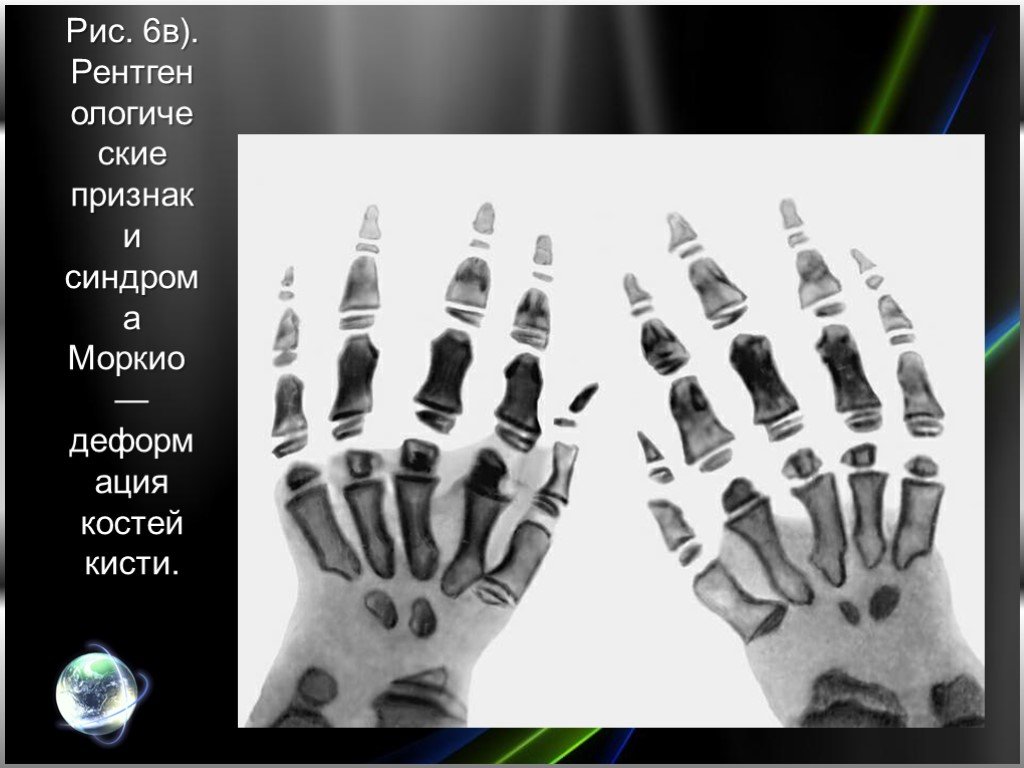
Слайд 21Рис. 6в). Рентгенологические признаки синдрома Моркио — деформация костей кисти.

Слайд 22Мукополисахаридоз типа VI (синдром Марото — Лами, болезнь Марото — Лами)
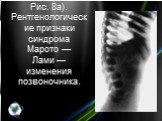
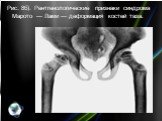
в 1960 г. впервые описан французскими врачами Марото (Р. Maroteaux) и Лами (М. Е.J. Lamy). Первые симптомы появляются у детей старше 2 лет. Характерно отставание в росте, грубые черты лица (как при синдроме Гурлер, но менее выражены), малые размеры верхней челюсти, короткая шея, бочкообразная грудная клетка, укороченные ключицы (рис. 7, а). Отмечаются сгибательные контрактуры суставов верхних конечностей (больные не могут поднять руки вверх); с возрастом появляются контрактуры в суставах нижних конечностей, нарушается походка (рис. 7, б). Часто присоединяются острые респираторные вирусные инфекции. Нередко выявляются грыжи, гепатоспленомегалия. Могут наблюдаться гидроцефалия, спастические параличи. Интеллект не страдает. При рентгенологическом исследовании выявляются изменения формы позвонков, которые вначале имеют двояковыпуклую форму, а затем приобретают кубовидную или клиновидную (рис. 8, а); деформации таза: он приобретает форму треугольника, вертлужные впадины мелкие, головки бедренных костей гипоплазированы, треугольной формы или уплощенные (рис. 8, б). Малые берцовые кости укорочены. Кисти и стопы чаще обычной формы, иногда напоминают изменения при синдроме Гурлер (когтистая лапа) и болезни Моркио (деформация стопы). Отмечается деформация костей верхних и нижних конечностей, ребер, ключиц; возможен асептический некроз головки бедренной кости. По степени выраженности симптомов М. болезнь Марото — Лами делят на типичную классическую форму (А) и легкую, или мягкую (В), с незначительной выраженностью симптомов. Дифференциальный диагноз проводят с синдромом Гурлер, при котором страдает интеллект.
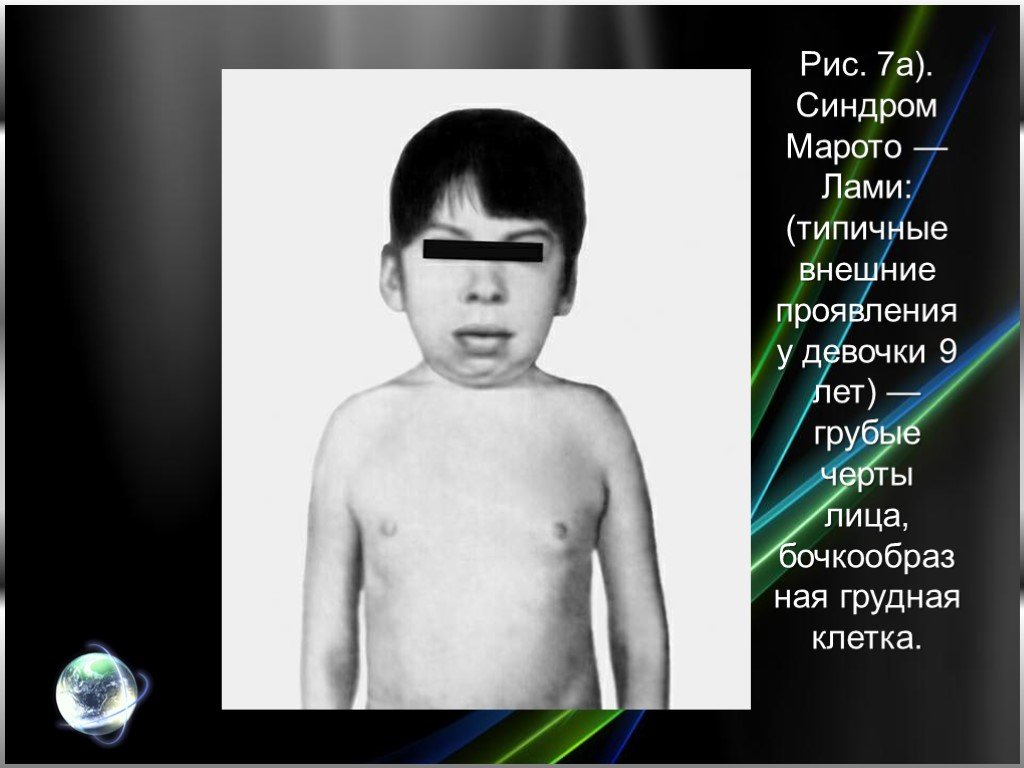
Слайд 23Рис. 7а). Синдром Марото — Лами: (типичные внешние проявления у девочки 9 лет) — грубые черты лица, бочкообразная грудная клетка.
Слайд 24Рис. 7б). Синдром Марото — Лами: (типичные внешние проявления у девочки 9 лет) — контрактуры верхних и нижних конечностей.
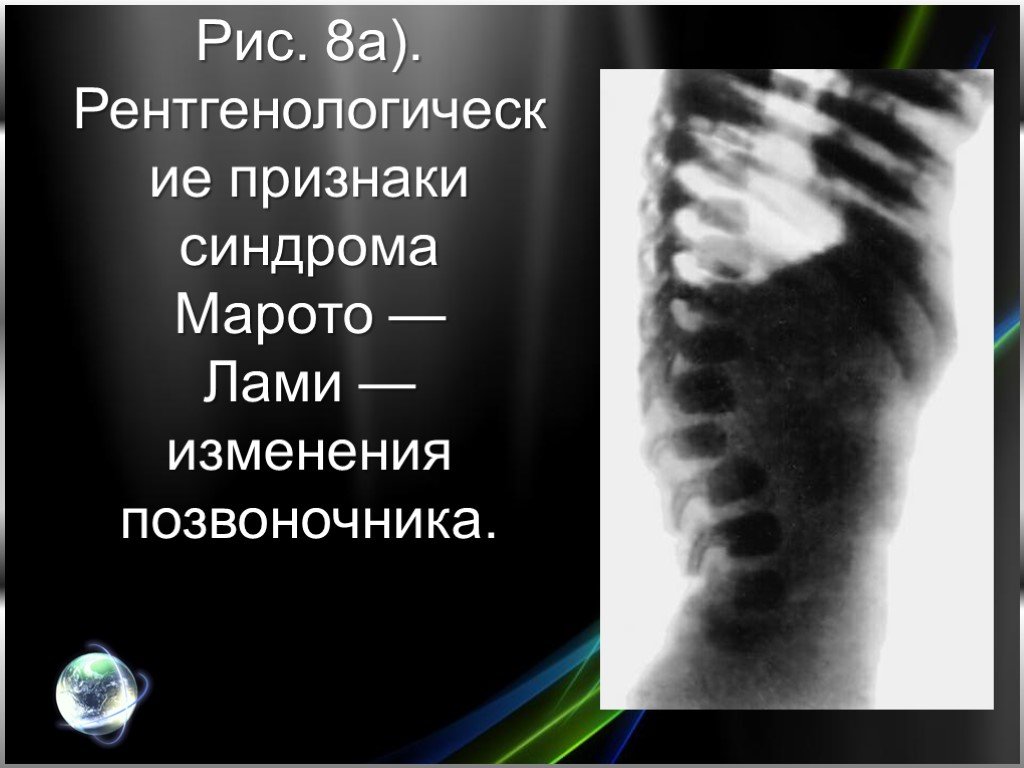
Слайд 25Рис. 8а). Рентгенологические признаки синдрома Марото — Лами — изменения позвоночника.
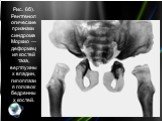
Слайд 26Рис. 8б). Рентгенологические признаки синдрома Марото — Лами — деформация костей таза.
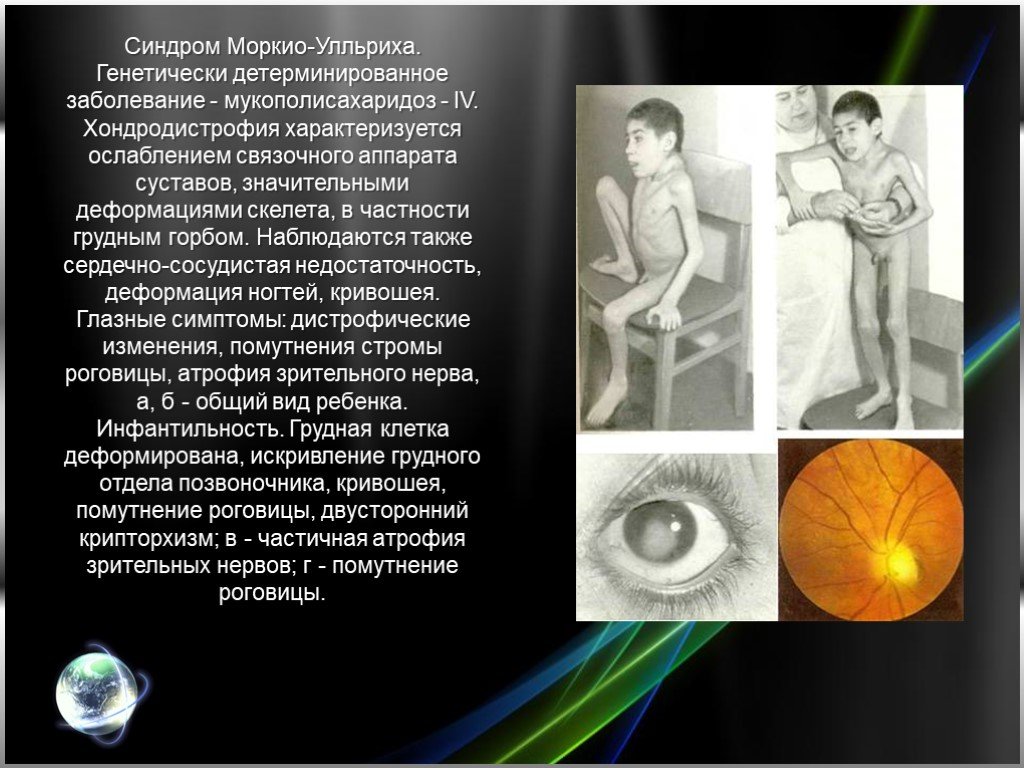
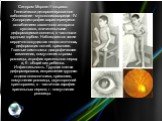
Слайд 27Синдром Моркио-Улльриха. Генетически детерминированное заболевание - мукополисахаридоз - IV. Хондродистрофия характеризуется ослаблением связочного аппарата суставов, значительными деформациями скелета, в частности грудным горбом. Наблюдаются также сердечно-сосудистая недостаточность, деформация ногтей, кривошея. Глазные симптомы: дистрофические изменения, помутнения стромы роговицы, атрофия зрительного нерва, а, б - общий вид ребенка. Инфантильность. Грудная клетка деформирована, искривление грудного отдела позвоночника, кривошея, помутнение роговицы, двусторонний крипторхизм; в - частичная атрофия зрительных нервов; г - помутнение роговицы.

Слайд 28Редко встречаемые типы мукополисахаридозов
Мукополисахаридоз типа VII (синдром Слая). Описан Слаем (W.S. Sly) в 1973 г. Клинические проявления схожи с синдромом Санфилиппо. Диагноз устанавливают только при детальном биохимическом исследовании. Мукополисахаридоз типа VIII (синдром Ди Ферранте). Описан Ди Ферранте (N. Di Ferrante) и др. в 1978 г. По клиническим проявлениям схож с мукополисахаридозом типа IV (синдром Моркио), но в отличие от него при мукополисахаридозе типа VIII выражена задержка психомоторного и интеллектуального развития. 9 тип - недостаточность гиалуронидазы. Клинически: низкорослость, множественные отложения в околосуставных тканях гиалуроновой кислоты.

Слайд 29Диагноз основывается на клинических проявлениях, данных рентгенологического исследования, определении экскреции с мочой гликозаминогликанов, исследовании активности специфических ферментов культуре клеток (фибробластах кожи и лейкоцитах), амниотической жидкости (антенатальная диагностика).
Лечение симптоматическое. При этом больных наблюдают разные специалисты — хирурги (удаление грыж), ортопеды (ортопедическая коррекция нарушений опорно-двигательного аппарата), педиатры (в связи с частыми острыми респираторными вирусными инфекциями, сердечно-сосудистой недостаточностью), оториноларингологи (в связи с нарушениями слуха, хроническими отитами и синуситами), офтальмологи, нейрохирурги и невропатологи (внутричерепная гипертензия). Использование для лечения гормональных препаратов (кортикотропина, глюкокортикоидов, тиреоидина), витамина А, переливаний препаратов крови плазмы, введения декстрана-70 приводит лишь к временному улучшению. Прогноз при всех формах неблагоприятный, т.к. с возрастом нарастают изменения скелета, нарушения функций различных органов и систем. Профилактика заключается в проведении медико-генетического консультирования и антенатальной диагностики (определение активности ферментов и содержания гликозаминогликанов в культуре клеток амниотической жидкости)