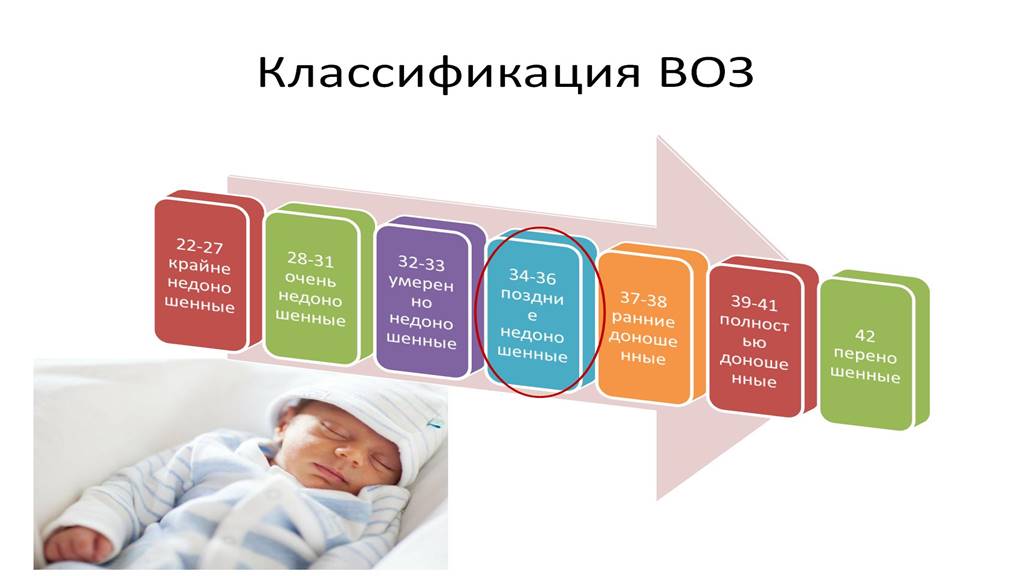
Слайд 1Организация наблюдения за новорожденными на педиатрическом участке
ассистент кафедры госпитальной и поликлинической педиатрии к.м.н. Когутницкая М.И.
Слайд 2Антенатальная охрана плода и новорожденного
Первый дородовый патронаж проводится участковой медицинской сестрой после постановки беременной женщины на учет в женской консультации; его направленность — здоровье будущей матери. Второй патронаж проводится на 32-34 неделе беременности, его направленность -здоровье будущего ребенка. Третий дородовый патронаж – на 36-38 неделе, совместно с участковым педиатром женщин из группы высокого риска по развитию перинатальной патологии. Школа материнства
Слайд 4Этапность оказания медицинской помощи новорожденным
1 этап – родильный стационар 2 этап – отделения патологии новорожденных и второго этапа выхаживания недоношенных 3 этап – отделения неврологической реабилитации Амбулаторно-поликлинический этап Кабинет катамнестического наблюдения
Слайд 5Сроки пребывания новорожденных в учреждениях родовспоможения
ГВ 37-42 недели – ранняя выписка из родильного стационара при отсутствии заболеваний на 2-4 сутки жизни ГВ 34-37 недель - дети выписываются из роддома на 7-10 день жизни, при условии полного здоровья и налаженного вскармливания ГВ 33 недели и менее - выписываются со 2-го этапа выхаживания при достижении массы тела 1800-2000 г Средняя продолжительность нахождения ребенка на 2-ом этапе выхаживания составляет: ГВ 31-33 недели - 1-2 месяца ГВ 28-30 недель - 1,5-2,5месяца ГВ менее 28 недель - 2,5-3,5 месяца
Слайд 6Условия выписки ребенка со 2-го этапа выхаживания домой
Ребенок может удерживать температуру тела в открытой системе (кроватке) 24-48 часов Не требует дополнительного парентерального питания, может самостоятельно кормиться из бутылочки или из груди матери Стойкая прибавка в массе тела (достижение массы тела 2000г) Отсутствуют признаки кислородо-зависимости, ДН 2-3 ст, ССН, анемии 3 степени
Слайд 7Кроме того, должны учитываться
Уровень образованности родителей Возможность оказания медицинской помощи в домашних условиях Нерешенные медицинские проблемы Возможность квалифицированного медицинского наблюдения на участке Определение уровня лечебно-восстановительной терапии
Слайд 8Амбулаторно-поликлинический этап
Принцип преемственности (сведения о выписке детей ежедневно передаются в детскую поликлинику и записываются в журнал регистрации новорожденных) Врачебно-сестринские патронажи после выписки на педиатрический участок Кабинет катамнеза
Слайд 9Сроки проведения патронажей к новорожденному
Первичный патронаж Здоровый ребенок, выписанный из физиологического отделения – в течение первых трех дней после выписки из родильного стационара Здоровый ребенок, выписанный из обсервационного отделения родильного стационара, второго этапа оказания помощи новорожденным, при наличии отклонений в состоянии здоровья – в течение первых суток после выписки
Слайд 10Задачи патронажа
Сбор и оценка социального анамнеза Сбор и оценка генеалогического анамнеза Сбор и оценка биологического анамнеза Осмотр новорожденного по органам и системам Оценка грудного вскармливания, осмотр грудных желез Оценка навыков матери и членов семьи по уходу за новорожденным, поддержке кормящей матери Формирование заключения Составление плана динамического наблюдения на первом месяце жизни
Слайд 11Заключение после проведения патронажа
Оценка уровня физического развития Оценка уровня нервно-психического развития Группа риска Группа здоровья План диспансеризации на первый месяц жизни
Слайд 12Группы риска
1 группа – риск развития частых острых респираторных инфекций 2 группа – риск развития патологии центральной нервной системы 3 группа – риск развития дефицитных состояний 4 группа – риск развития гнойно-септических заболеваний 5 группа – риск формирования пороков развития внутренних органов 6 группа – риск развития аллергических заболеваний 7 группа – социальный риск
Слайд 13Группа низкого риска
ГВ при рождении 35-37 недель и масса тела более 2000-2500г Гипоксически-ишемическая энцефалопатия легкой степени Транзиторная гипогликемия Неонатальная желтуха, требовавшая проведения фототерапии ВЖК 1 степени
Слайд 14Группа умеренного риска
ГВ при рождении 32-34 недели и масса тела между 1500 - 2000г Дети, рожденные от многоплодной беременности Гипоксически-ишемическая энцефалопатия средней степени тяжести Гипогликемия Неонатальный сепсис Гипербилирубинемия, потребовавшая заменного переливания крови ВЖК 2 степени или внутричерепные кровоизлияния Субоптимальное домашнее окружение (группа социального риска)
Слайд 15Группа высокого риска
ГВ при рождении менее 32 недель и масса тела менее 1500г Задержка внутриутробного развития 2-3 степени. Гипоксически-ишемическая энцефлопатия тяжелой степени Проведение терапевтической гипотермии Новорожденные, перенесшие хирургическое/нейрохирургическое вмешательство и/или нуждаются в дальнейшем хирургическом/нейрохирургическом лечении Некротизирующий энтероколит новорожденного Проведение ИВЛ более 48 часов
Слайд 16Группа высокого риска (продолжение)
Стойкая длительная гипогликемия и гипокальциемия Судороги Нейроинфекции Шок, применение инотропной/вазопрессорной поддержки Рождение от ВИЧ-инфицированных матерей Синдром фето-фетальной трансфузии Билирубиновая энцефалопатия Тяжелые пороки развития Врожденные нарушения обмена веществ и генетические заболевания Аномальные показатели неврологического обследования во время выписки
Слайд 17Сроки проведения последующих патронажей
Здоровый новорожденный – 14-й, далее 21-й день жизни Группа здоровья II – первые сутки после выписки, 10-й, 14-й, 21-й день жизни Группа здоровья III – первые сутки после выписки, далее каждые 5 дней в течение первого месяца, далее – по основному заболеванию Группа здоровья IV – V - первые сутки после выписки, далее 2 раза в неделю до 1 месяца, далее – по основному заболеванию
Слайд 18Показатель охвата патронажем детей первого года жизни
Слайд 19Заболевания, характерные для недоношенных детей, возникающие в постнатальном периоде
РДС и формирование БЛД Интра- и перивентрикулярные кровоизлияния и кистозная лейкомаляция, апноэ недоношенных Синдром срыгиваний Некротизирующий энтероколит Ретинопатия недоношенных Остеопения недоношенных Ранняя и поздняя анемия недоношенного ребенка Открытый артериальный проток
Слайд 20Задачи участкового педиатра по организации медицинской помощи недоношенным детям
1. Создание оптимальных условий внешней среды 2. Максимально длительное сохранение грудного вскармливания 3. Контроль за выполнением режима дня и питания 4. Проведение профилактических мероприятий с учетом индивидуальных особенностей ребенка (масса тела, терморегуляция и др.) 5. Повышение иммунитета путем регулярного закаливания (прогулки, водные процедуры, общий массаж)
Слайд 21Задачи участкового педиатра по организации медицинской помощи недоношенным детям (продолжение)
6. Профилактика рахита и железодефицитной анемии 7. Проведение профилактических прививок по индивидуальному графику 8. Проведение восстановительной терапии и четкая коррекция питания 9. Ранняя диагностика и тщательное лечение присоединившихся заболеваний инфекционного и неинфекционного генеза с целью предотвращения их затяжного и хронического течения
Слайд 22Кратность наблюдения недоношенных детей участковым педиатром
Первый патронаж к недоношенным детям осуществляется на следующий день после выписки из родильного дома или стационара (отделения 1 и 2 этапа выхаживания). Далее на первом месяце врач-педиатр осматривает недоношенного ребенка 1 раз в неделю, от 1 до 6 месяцев - 1 раз в 2 недели, 6-12 месяцев - 1 раз в месяц, по показаниям - чаще. Первые 3-4 месяца педиатр осматривает ребенка на дому, а также на дому - в периоды эпидемий инфекционных заболеваний

Слайд 23Сроки наблюдения недоношенных детей участковым педиатром (продолжение)
Антропометрия и анализ динамики физического развития проводится при каждом осмотре ребенка. Рекомендуется родителям приобрести детские весы. От 1 года до 4 лет - осмотр педиатра 1 раз в квартал. С 4 лет - 1 раз в год. Более частого наблюдения (2-3 раза в год) требуют дети в 5-7 лет и 11-15 лет, так как в период интенсивного роста у них может развиться нарушение гармоничности физического развития. На диспансерном учете недоношенные дети находятся до 7 лет.

Слайд 24Оценка соответствия физического и нервно-психического развития возрасту ребенка
Постконцептуальный возраст - гестационный + постнатальный возраст. Например: 7-ми недельный ребенок (1 мес 3 нед), родившийся на 25 неделе гестации, трактуется как ребенок с постконцептуальным возрастом 32 недели. После 40 нед. высчитывается скоррегированный возраст. Скоррегированный возраст - это разница между фактическим возрастом в неделях и недостающими до доношенного срока неделями гестации. Например: ребенок 6 мес., родившийся при сроке гестации 28 нед., трактуется как ребенок 3 месяцев (6мес.* 4=24 нед; 24 нед. – (40 нед. -28 нед=12 нед; 24 нед.-12 нед=12 нед или 3 мес.)
Слайд 25Физическое развитие недоношенного ребенка
Ежемесячная прибавка длины тела в 1 полугодии составляет 3-4 см, во 2 полугодии - 0,5-2,5 см в месяц, в среднем за год рост увеличивается на 27-38-40 см. Глубоко недоношенные дети растут быстрее.
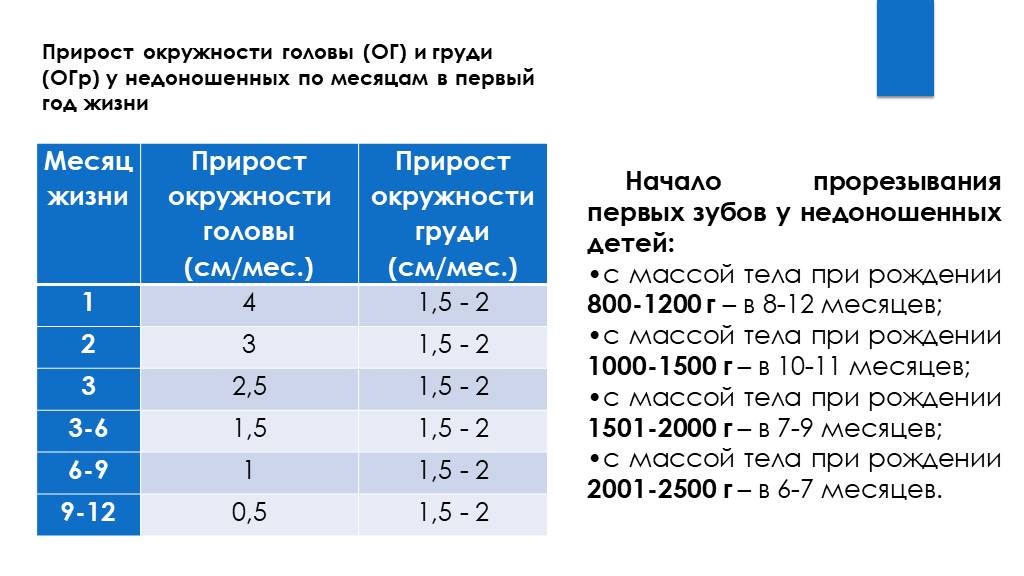
Слайд 26Начало прорезывания первых зубов у недоношенных детей: с массой тела при рождении 800-1200 г – в 8-12 месяцев; с массой тела при рождении 1000-1500 г – в 10-11 месяцев; с массой тела при рождении 1501-2000 г – в 7-9 месяцев; с массой тела при рождении 2001-2500 г – в 6-7 месяцев.
Прирост окружности головы (ОГ) и груди (ОГр) у недоношенных по месяцам в первый год жизни
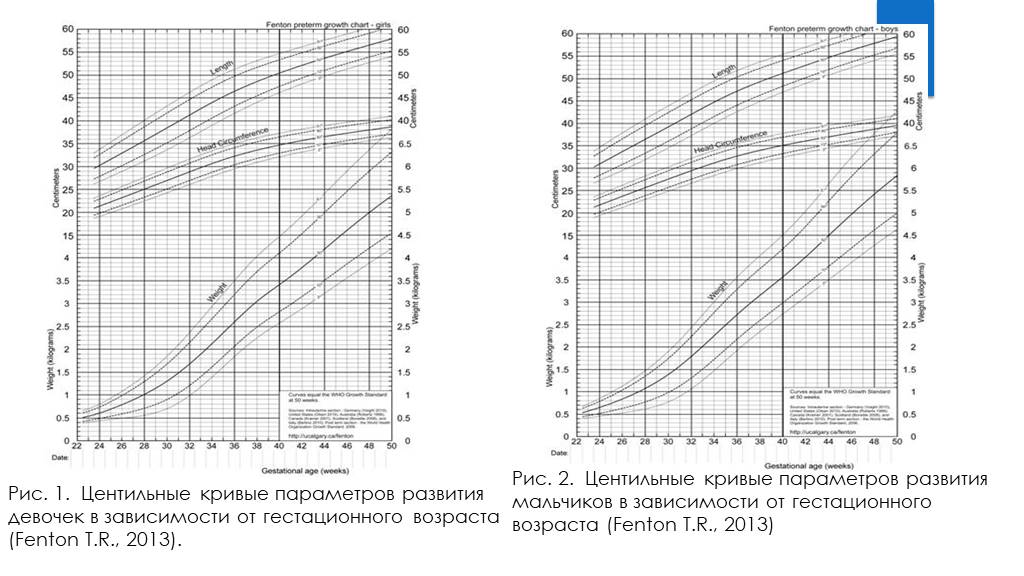
Слайд 27Рис. 1. Центильные кривые параметров развития девочек в зависимости от гестационного возраста (Fenton T.R., 2013).
Рис. 2. Центильные кривые параметров развития мальчиков в зависимости от гестационного возраста (Fenton T.R., 2013)
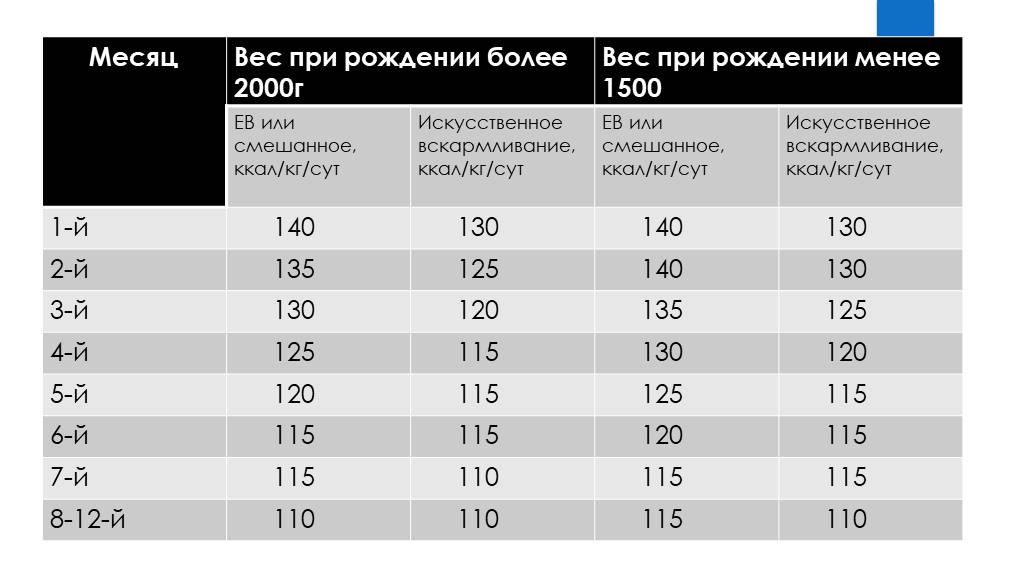
Слайд 28Средняя месячная прибавка веса у здоровых недоношенных детей
Слайд 29Принципы вскармливания недоношенных детей в раннем неонатальном периоде:
выбор способа кормления в зависимости от тяжести состояния ребенка, массы тела при рождении и срока гестации; обогащение рациона питания глубоко недоношенных детей, получающих грудное молоко, «фортификаторами» или смесями на основе глубокого гидролиза белка; использование при искусственном вскармливании только специализированных молочных смесей, для недоношенных детей.
Слайд 30Организация рационального вскармливания недоношенных на участке
Режим вскармливания – 7-8 раз в сутки, через 3-3,5часа, сохраняя ночное кормление Свободный режим вскармливания? Невозможность регулировать объем высосанного молока +высокая частота перинатальной патологии
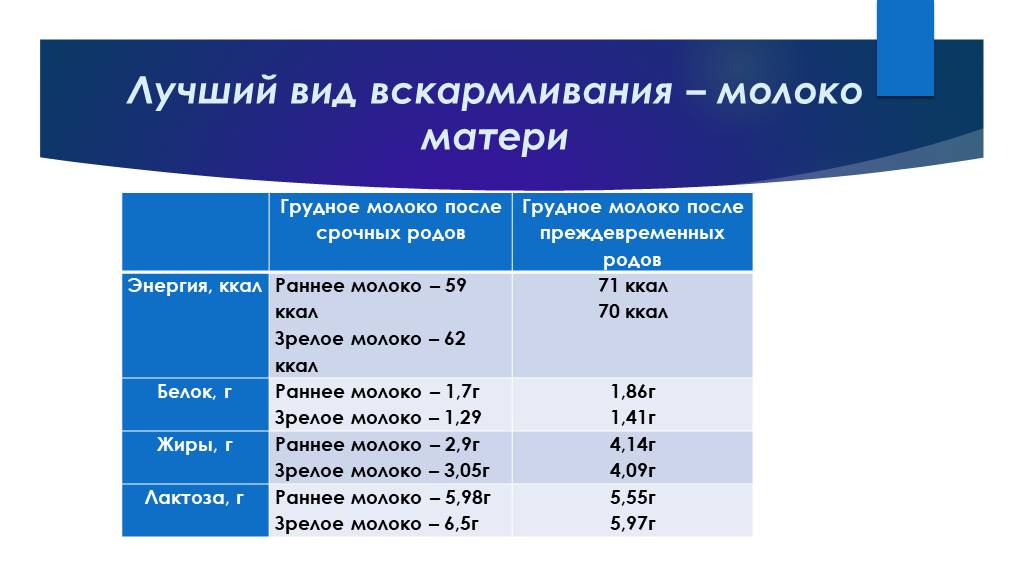
Слайд 31Лучший вид вскармливания – молоко матери
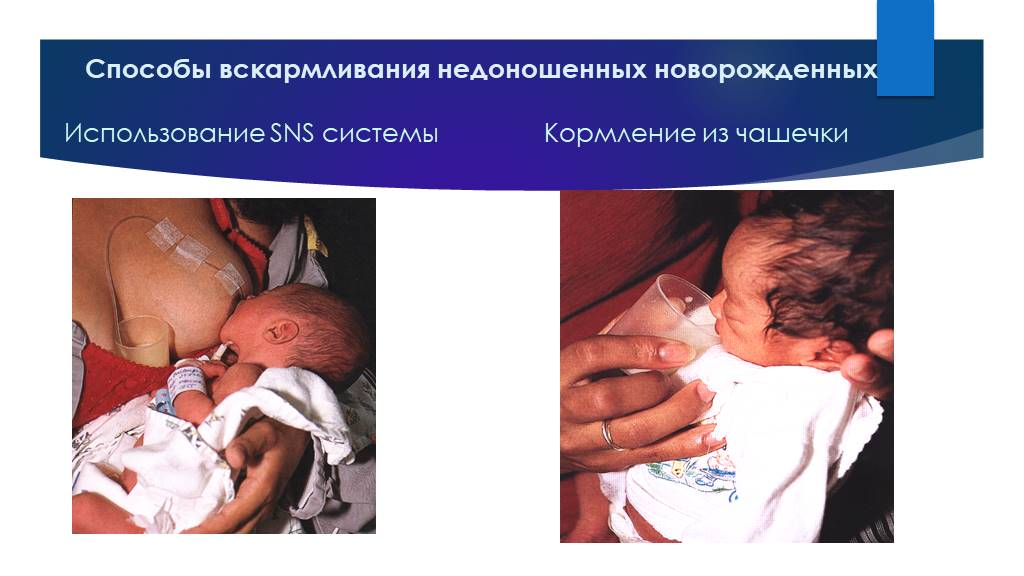
Слайд 32Способы вскармливания недоношенных новорожденных
Использование SNS системы
Кормление из чашечки
Слайд 34Возможные трудности у недоношенных при грудном вскармливании:
Гипогалактия (после преждевременных родов считается типичным явлением). Необходимость пищевой коррекции. Содержание белка в грудном молоке в течение периода лактации падает, в то время как потребности ребенка остаются высокими.
Слайд 35Обогащение грудного молока
Обогатители грудного молока (пре НАН FM-85, Нестле; Nutrilon, Нутриция; Фрисо; Симилак и т.д.) содержание белка в готовом продукте в пределах 2,6-2,9 г на 100 ккал (против 1,6 г в обычном грудном молоке), калорийность до 80 ккал в 100 мл (67-70 ккал в обычном грудном молоке), Дополненное до необходимого количество макро-, микроэлементов и витаминов, пищевые вещества из смеси «грудное молоко + обогатитель» усваиваются лучше, чем из обычных смесей.

Слайд 36Отмена специализированных продуктов и перевод недоношенных детей на стандартные смеси
Белок не превышает 2,2 г/100 мл смеси – использование в полном объеме до достижения массы тела 2 500 г (калорийность за сутки не более 130 ккал/кг) Затем постепенно начинается введение стандартной смеси с сохранением смеси для недоношенных в объеме 30% на протяжении нескольких недель или месяцев. В питании глубоко недоношенных детей специализированная смесь в объеме 1—2 кормлений может сохраняться до 6—9-месячного возраста.

Слайд 37Отмена специализированных смесей
Концентрация белка в продукте (2,3—2,5 г/100 мл) смесь может использоваться в полном объеме до достижения детьми массы тела 1800 г, затем начинается введение стандартного молочного продукта. Длительное использование (до 6 мес и более) специализированных молочных смесей, 1/3—1/4 суточного объема, позволяет в большей степени обеспечить глубоконедоношенных детей питательными веществами, увеличить скорость роста и предотвратить развитие остеопении.
Слайд 38Введение прикорма недоношенным детям
Не ранее, чем с 4—5-месячного возраста Введение прикорма в более ранние сроки – незрелость пищеварительной системы и обменных процессов Позднее назначение продуктов прикорма - запас нутриентов у детей, родившихся раньше срока, резко ограничен Введение прикорма осуществляется медленно и постепенно. До достижения детьми 7—8-месячного возраста каждое кормление должно заканчиваться прикладыванием ребенка к груди или использованием молочных смесей
Слайд 39Диетическая и медикаментозная коррекция лактазной недостаточности
Клинические симптомы лактазной недостаточности: учащенный водянистый стул, пенистый, с кислым запахом; рН фекалий менее 5,5; рвота, срыгивания после приема молока; метеоризм, абдоминальные колики; водно-электролитные нарушения; дефицит массы тела Чаще проявляется на 3-4 неделе жизни
Слайд 40Принципы коррекции лактазной недостаточности
Оптимизация грудного вскармливания Использование препаратов лактазы (Лактазар) Форма выпуска: капсулы по 150мг, по 50 или 100 штук в пластиковом контейнере. 1 капсула содержит действующего вещества: лактазу - 700 ед. Дети на грудном вскармливании – 1 капсула на 30 мл молока перед каждым кормлением Дети на искусственном вскармливании – 1 капсула на 100 мл смеси
Слайд 41Детям, находящимся на искусственном и смешанном вскармливании подбирают смесь с количеством лактозы, которое не вызывает появления клинической симптоматики и повышения углеводов в кале. При выраженном дефиците лактозы - перевод на низколактозную или безлактозную смеси При сочетании с непереносимостью белков коровьего молока - смеси на основе частичного или полного гидролиза белка. К 3-4 мес. жизни обычно восстанавливают способность переносить лактозу Показанием к отмене терапии является урежение стула и уплотнение его консистенции.

Слайд 42Бронхо-легочная дисплазия
Симптомы хронической дыхательной недостаточности Эпизоды бронхообструкции При прогрессировании заболевания — развитие легочной гипертензии с формированием легочного сердца и присоединением сердечно-сосудистой недостаточности Частые респираторные инфекции, которые протекают тяжело, с усугублением дыхательной недостаточности и бронхообструктивного синдрома, что нередко требует перевода на ИВЛ Отставание в физическом развитии, которое нередко сочетается с задержкой психомоторного развития

Слайд 43Организация амбулаторного наблюдения
Минимизация контактов с инфекционными больными Обеспечение адекватного питания с повышенным содержанием белка и высоким калоражем (120—150 ккал/кг в сут) Контроль физического и нервно-психического развития Наблюдение пульмонологом до 3-х летнего возраста 2-3 раза в год, старше 5 лет – при формировании хронической патологии с исследованием функции внешнего дыхания Реабилитационные программы Проведение иммунизации по Национальному календарю прививок, вакцинация против пневмококковой инфекции, гриппа, РСВ Раннее и адекватное лечение интеркуррентных инфекций

Слайд 44Клиника РСВ-инфекции
Инкубационный период - 4-5 дней. У детей грудного возраста чаще заболевание начинается остро, с быстрым вовлечением нижних дыхательных путей. Ринит с необильными серозно-слизистыми выделениями из носа. Умеренная гиперемия слизистой зева. Кашель на 3-4 день болезни с большим количеством мокроты. Через 2-3 дня - признаки поражения НДП с развитием бронхита, бронхиолита , бронхообструктивный синдром. Выраженная дыхательная недостаточность при умеренной или слабо выраженной интоксикации. Общий цианоз («чугунные» дети). Апноэ. Одышка экспираторного типа. Дыхание шумное, свистящее. Обилие мелкопузырчатых влажных и крепитирующих хрипов. Перкуторно - коробочный звук.
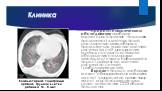
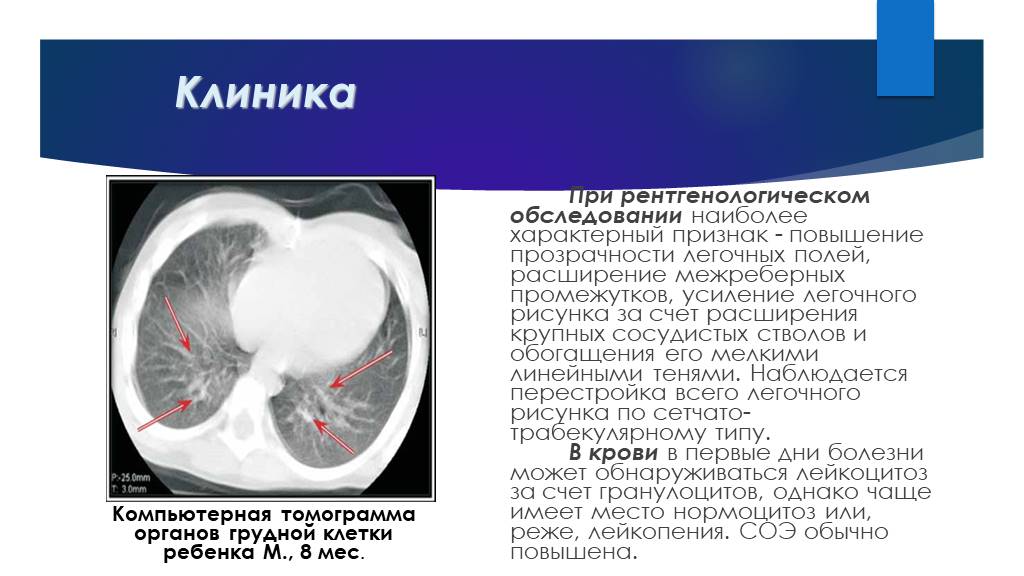
Слайд 45Клиника
При рентгенологическом обследовании наиболее характерный признак - повышение прозрачности легочных полей, расширение межреберных промежутков, усиление легочного рисунка за счет расширения крупных сосудистых стволов и обогащения его мелкими линейными тенями. Наблюдается перестройка всего легочного рисунка по сетчато-трабекулярному типу. В крови в первые дни болезни может обнаруживаться лейкоцитоз за счет гранулоцитов, однако чаще имеет место нормоцитоз или, реже, лейкопения. СОЭ обычно повышена.
Компьютерная томограмма органов грудной клетки ребенка М., 8 мес.
Слайд 46Профилактика РСВ инфекции
Вакцинация Не существует вакцины против РСВ. Иммунитет, вырабатываемый против РС вируса, не стойкий и не длительный. Пассивная иммунизация единственный способ защиты против РСВ инфекции
Слайд 47Синагис® (паливизумаб)
препарат на основе гуманизированных моноклональных антител, единственный в мире применяемый для профилактики тяжелой инфекции нижних дыхательных путей, вызываемой респираторным синцитиальным вирусом (РСВ), у детей с высоким риском заражения РСВ: дети, родившиеся на 35 неделе гестации и ранее, дети с бронхолегочной дисплазией и гемодинамически значимыми врожденными пороками сердца1 . Это первый препарат моноклональных антител, одобренный для применения в педиатрии.
Слайд 48Показания к пассивной иммунизации:
Дети с хроническими заболеваниями легких, которые требуют лечения по поводу основного заболевания в возрасте меньше 24 мес. на момент начала сезона ОРВИ Дети с гемодинамически значимыми врожденными заболеваниями сердца в возрасте до 24 месяцев Дети с ГВ менее 35 недель в возрасте ≤ 6 мес. на момент начала сезона Дети с врожденными аномалиями развития дыхательных путей младше 1 года Дети с нервно-мышечными заболеваниями младше 1 года
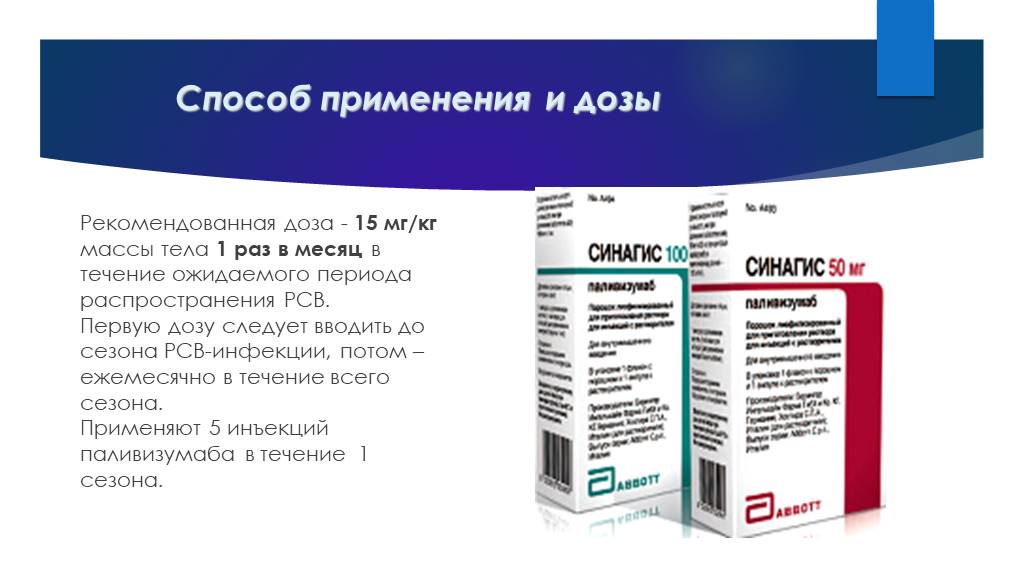
Слайд 49Способ применения и дозы
Рекомендованная доза - 15 мг/кг массы тела 1 раз в месяц в течение ожидаемого периода распространения РСВ. Первую дозу следует вводить до сезона РСВ-инфекции, потом – ежемесячно в течение всего сезона. Применяют 5 инъекций паливизумаба в течение 1 сезона.
Слайд 50Ретинопатия недоношенных
РН – вазопролиферативное заболевание глаз недоношенных детей, в основе которого лежит незрелость структур глаза, и в частности сетчатки, к моменту преждевременного рождения ребенка. Диагноз РН устанавливается на основе клинической картины и тщательного сбора анамнеза Развивается у незрелого младенца в результате нарушения нормального образования сосудов сетчатки, которое в норме завершается к 40-й неделе внутриутробного развития Чем меньше гестационный возраст (ГВ) ребенка, тем меньше площадь васкуляризированной сетчатки, т.е. у детей с ЭНМТ выявляются обширные аваскулярные зоны

Слайд 52Обязательный офтальмологический контроль показан
всем недоношенным детям со сроком ГВ менее 32 нед (с массой менее 1 500 г) независимо от того, получал ребенок оксигенотерапию или нет недоношенным детям со сроком ГВ 32—36 нед, если они получали оксигенотерапию более 3 дней недоношенным детям с очень тяжелыми заболеваниями (например, тяжелая перинатальная кровопотеря, множественные операции)

Слайд 53При выявлении риска развития РН (незаконченная васкуляризация сетчатки) без признаков заболевания последующий осмотр врачом- офтальмологом проводится через 2 недели с момента первичного осмотра. Дальнейшие офтальмологические осмотры с интервалом в 2 недели осуществляются до завершения васкуляризации сетчатки и /или до появления признаков РН При выявлении признаков ретинопатии недоношенных осмотры проводят каждую неделю до момента развития пороговой стадии (на этой стадии решается вопрос о проведении профилактического хирургического лечения) или полного регресса заболевания. При регрессе патологического процесса осмотр можно проводить 1 раз в 2 нед. Чаще всего пороговая стадия ретинопатии недоношенных развивается к 36—42-й нед ГВ (1—4 мес постнатальной жизни), поэтому в этот период ребенок должен быть обязательно осмотрен квалифицированным окулистом

Слайд 54Анемия недоношенных детей
Ранняя, появление которой отмечается на 4-8 неделе жизни. Встречается в 65—100% случаев у недоношенных детей с ОНМТ и ЭНМТ Поздняя - на 3-6 месяце жизни
Слайд 55Причины развития
Ранняя анемия недоношенных нормохромно-нормоцитарная и является гипорегенераторной анемией вследствие транзиторной гипопродукции эндогенного эритропоэтина слабая способность недоношенных детей вырабатывать эритропоэтин и низкая реактивность органов кроветворения к нему, функциональный гипотиреоз, несовершенство нейрогуморальной регуляции, гипо- и диспротеинемия. Запасы железа, витамина В12 и фолиевой кислоты не являются этиологически значимыми факторами развития ранней анемии недоношенных
Слайд 56Причины развития поздней анемии
Развитие поздней анемии недоношенных объясняется небольшим депо железа (в результате недостаточных фетальных запасов железа к моменту рождения), большей потребностью в железе в процессе роста и недостаточным его поступлением с пищей. Терапевтическая доза препаратов железа – 5-8 мг/кг/сут
Слайд 57Профилактика поздней анемии недоношенных
С 28-го дня жизни до 12 месячного возраста, назначают препараты железа (не для лечения ранней анемии!) в дозе 2-4 мг/кг в сутки в расчете на элементарное железо: при массе менее 1000 г – 4 мг/кг/сут; при массе 1000–1500 г – 3 мг/кг/сут; при массе 1500–3000 г – 2 мг/кг/сут.
Слайд 58Профилактика гиповитаминоза Е, дефицита фолатов
С целью профилактики гиповитаминоза Е рекомендуют всем детям с массой тела менее 2000 г в первые 3 месяца жизни давать внутрь витамин Е в дозе 5-10 мг/сут. Для профилактики дефицита фолатов в последнем триместре беременности и недоношенным детям рекомендуют назначать фолиевую кислоту в дозе 1 мг в сутки курсами по 14 дней.
Слайд 59Диспансерное наблюдение
Недоношенные дети с анемией в период выраженности клинико-гематологических изменений должны наблюдаться врачом не реже 1 раза в неделю с контролем клинического анализа крови каждые 10-14 дней на фоне лечения препаратами железа. При неэффективности терапии в случаях тяжелой анемии показана госпитализация.
Слайд 60Профилактика рахита
Поздние недоношенные – с 10-14 дня жизни 400-1000Ед (с учетом характера вскармливания и содержания витамина Д в адаптированной смеси) в течение 2-х лет, исключая летние месяцы Очень недоношенные и крайне недоношенные – 1000Ед на первом году жизни и 500 Ед на втором году жизни, исключая летние месяцы

Слайд 61Катамнестический кабинет
Анализ ранних и отдаленных результатов лечения новорожденных и налаживание обратной связи с акушерскими стационарами с целью повышения качества оказания медицинской помощи новорожденным Структура: самостоятельное подразделение или в составе другого подразделения перинатального центра и/или детской многопрофильной больницы Кабинет является диагностическим, мониторинговым, обучающим, направляющим специализированным подразделением, которое обеспечивает выполнение мероприятий по улучшению качества жизни детей и их семей, снижение инвалидизации и отказов от детей и контролирует развитие детей до 3-х лет Создание единого реестра детей из групп риска по формированию хронической патологии и/или нарушения развития
Слайд 62Группы катамнестического наблюдения
Недоношенные дети Дети с особенными потребностями Дети с субоптимальным домашним окружением Дети с большим риском летальных исходов
Слайд 63Сроки катамнестического наблюдения
I группа (вес при рождении 2000 г) - один раз в три месяца на первом году жизни на втором году жизни все группы - один раз в три месяца, на третьем году жизни - один раз в 6 месяцев