Слайд 1Рак поджелудочной железы
Выполнила: Драйлинг Олеся Анатольевна группа 41-ф, 3 бригада Преподаватель: Елисеева Лариса Юрьевна

Слайд 2Поджелудочная железа – это небольшой орган, который расположен позади желудка. Поджелудочная железа выполняет две основные функции: пищеварительную и эндокринную. Пищеварительная функция поджелудочной железы заключается в выработке пищеварительных ферментов – специальных веществ, которые расщепляют белки, жиры и углеводы пищи. Эти ферменты выделяются по протокам поджелудочной железы в просвет двенадцатиперстной кишки.
Эндокринная функция поджелудочной железы заключается в выработке гормонов, которые участвуют в обмене веществ в организме: инсулина (гормон, который снижает уровень сахара в крови), глюкагона (гормон, который повышает уровень сахара в крови), гастрина (гормон, который повышает выработку желудочного сока) и некоторых других гормонов и биологически активных веществ.
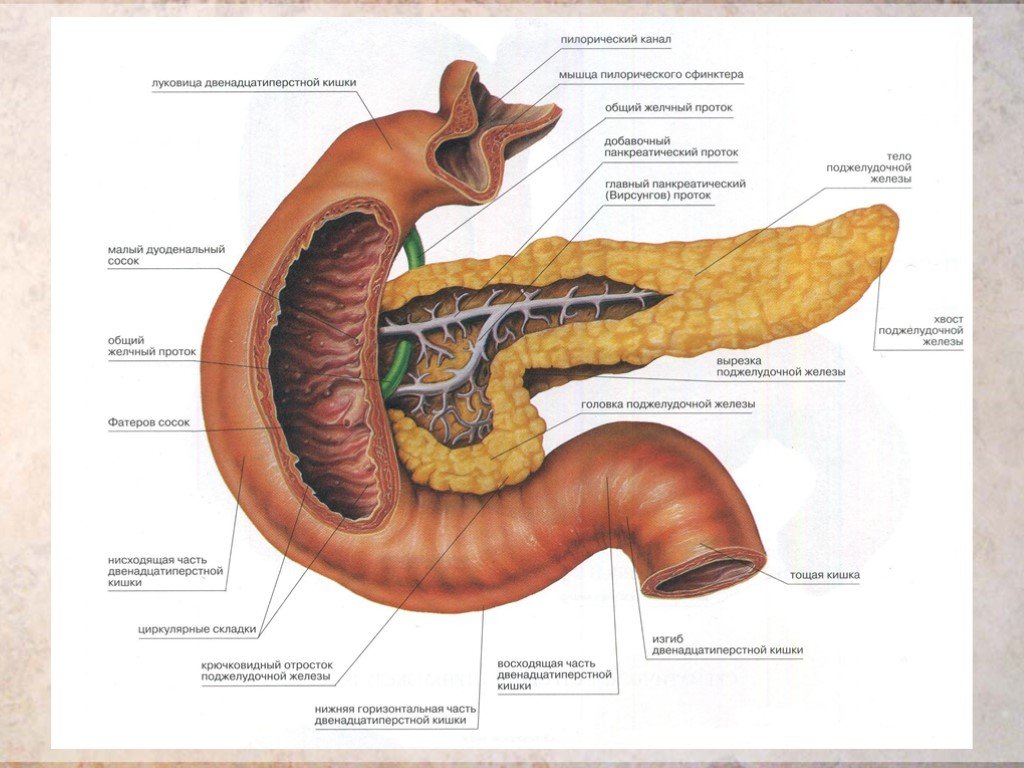
Поджелудочная железа имеет 4 анатомические части: головку, шейку, тело и хвост. Чаще всего рак развивается в области головки поджелудочной железы.
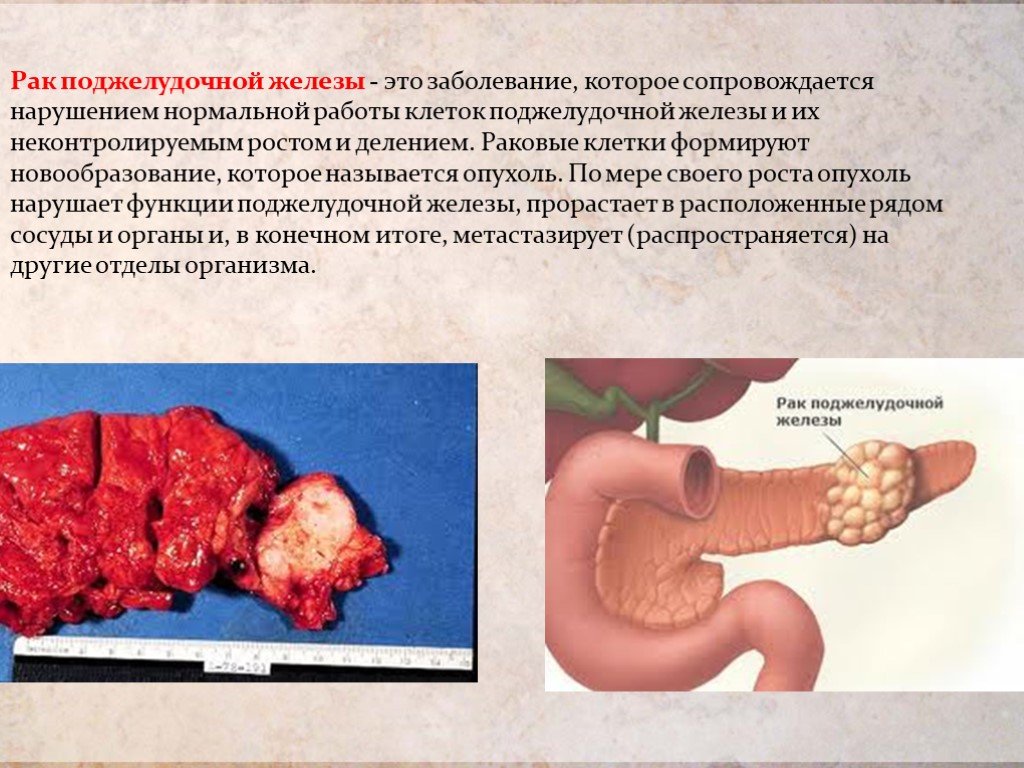
Слайд 4Рак поджелудочной железы - это заболевание, которое сопровождается нарушением нормальной работы клеток поджелудочной железы и их неконтролируемым ростом и делением. Раковые клетки формируют новообразование, которое называется опухоль. По мере своего роста опухоль нарушает функции поджелудочной железы, прорастает в расположенные рядом сосуды и органы и, в конечном итоге, метастазирует (распространяется) на другие отделы организма.
Слайд 5Среди причин смерти от онкологических заболеваний рак поджелудочной железы занимает у мужчин четвертое, а у женщин пятое место. В России заболеваемость раком поджелудочной железы составляет 8,6 на 100 000 населения. Рак поджелудочной железы наиболее часто регистрируют на 6—8-м десятилетии жизни. Мужчины страдают в 1,5 раза чаще, чем женщины .

Слайд 6Курение способствует развитию рака (у курильщиков рак поджелудочной железы встречается в 2,5 раза чаще, чем у некурящих).
Диета, состоящая из большого количества жиров и мяса, увеличивает риск развития рака поджелудочной железы. Употребление фруктов и овощей по некоторым данным снижает риск. Также есть данные о том, что употребление большого количества кофе также повышает риск развития рака поджелудочной железы.
Люди, страдающие сахарным диабетом, имеют повышенный риск развития рака поджелудочной железы. Связь остаётся до конца не ясной, но риск увеличивается примерно в 2 раза.
Этиология рака поджелудочной железы остаётся до конца не ясной, но можно выделить несколько факторов риска, достоверно увеличивающих шанс заболеть раком поджелудочной железы.
Причины возникновения рака поджелудочной железы:
Хронический панкреатит любой этиологии увеличивает риск развития рака поджелудочной железы.
Болезни желчевыводящих путей также приводят к увеличению риска развития рака поджелудочной железы.
Риск развития РПЖ увеличивается с возрастом. Возраст большинства заболевших превышает 45 лет. 90% пациентов старше 55 лет, а 70% - старше 65 лет. Тем не менее, в целом, РПЖ может быть диагностирован в любом возрасте.

Слайд 7Риск развития РПЖ увеличивает хроническое воздействие на организм некоторых химических соединений, например, пестицидов, красителей, бензола и нефтепродуктов.
При наличии РПЖ у одного из ближайших родственников (матери, отца, брата или сестры) риск развития опухоли у самого человека увеличивает в 3 раза. Если РПЖ страдают несколько родственников, то риск развития опухоли еще выше. С высокой вероятностью РПЖ также связано наследование в семьях меланомы и некоторых семейных форм рака толстого кишечника, молочной железы и яичников. Для изучения роли наследственности при развитии РПЖ многие больницы ведут регистры данного заболевания.

Слайд 8Классификация по TNM
T – первичная опухоль. Tx – недостаточно данных. Т0 – первичная опухоль не определяется. Tis - карцинома in situ. T1 – опухоль ограничена поджелудочной железой, до 2 см. Т2 – опухоль ограничена поджелудочной железой, более 2 см. Т3 – опухоль распространяется на любую из следующих структур: желчный проток, прилегающие крупные сосуды. Т4 - опухоль распространяется на любую из следующих структур: желудок, селезенка, ободочная кишка, крупные сосуды.
N – региональные лимфоузлы. Nx – недостаточно данных. N0 – нет признаков метастатического поражения региональных лимфоузлов. N1 – региональные лимфоузлы поражены. N1a – метастазы в одиночном лимфоузле. N1b – метастазы во многих региональных лимфоузлах.
М – отдаленные метастазы. М0 – нет признаков. М1 – имеются отдаленные метастазы.

Слайд 9Рак поджелудочной железы сопровождается развитием определенных симптомов и признаков. В некоторых случаях какие-либо признаки РПЖ отсутствуют вовсе. В других ситуациях симптомы могут быть вызваны иным заболеванием. При возникновении какого-либо из нижеперечисленных симптомов следует проконсультироваться с врачом. Нередко РПЖ называется латентным (бессимптомным, или молчащим) заболеванием, поскольку на ранних стадиях не сопровождается заметными симптомами. Возникающие симптомы напоминают признаки других заболеваний, таких как панкреатит или язвенная болезнь. Помимо этого, не разработаны какие-либо специфические анализы крови, которые позволили бы выявить РПЖ на ранней стадии.
Клиническая картина

Слайд 10По мере роста опухоли появляются следующие симптомы:
Пожелтение кожи и склер, темная моча, зуд и бесцветный стул, что служит признаками механической (обтурационной) желтухи, то есть нарушения проходимости желчных протоков. Боль в верхних отделах живота или спины. Болезненный отек верхних или нижних конечностей за счет образования тромбов (сгустков крови). Чувство жжения в желудке или другие симптомы со стороны пищеварительного тракта. Жидкий стул, нередко с крайне неприятным запахом, что служит признаком нарушения переваривания жиров. Слабость. Отсутствие аппетита. Тошнота и рвота. Беспричинная потеря веса. Носовые кровотечения. Увеличение желчного пузыря.

Слайд 11Диагностика при раке поджелудочной железы.
Для диагностики рака поджелудочной железы и выявления метастазов врачи используют различные методы обследования. Некоторые анализы также помогают определить наиболее эффективный метод лечения. В большинстве случаев наиболее точным методом диагностики рака является биопсия. При невозможности ее проведения врач назначает другое обследование, которое позволяет поставить диагноз. Для обнаружения метастазов рака используются методики визуализации. При составлении плана обследования врач учитывает следующие факторы: Возраст и общее состояние здоровья Характер подозреваемого новообразования Выраженность симптомов Результаты ранее проведенного обследования При подозрении на РПЖ врач проводит опрос пациента на предмет особенностей течения симптомов и семейного анамнеза и объективный осмотр на наличие признаков заболевания. Своевременная и точная диагностика очень важна, и в идеале обследование следует проходить в центрах, которые специализируются на лечении онкологических заболеваний. Ниже представлено описание методов обследования, которое используется при диагностике РПЖ

Слайд 12Объективный осмотр. Врач исследует состояние кожи и глаз на предмет наличия признаков желтухи. Желтуха развивается при опухолях головки поджелудочной железы, которая блокирует нормальный отток в тонкий кишечник желчи, вырабатываемой в печени. Тем не менее, на момент проведения обследования у многих пациентов с РПЖ желтуха отсутствует. Кроме этого, врач ощупывает живот, что позволяет выявить изменения на фоне рака. Несмотря на это, саму поджелудочную железу, которая расположена в задних отделах брюшной полости, прощупать сложно. Другим признаком рака может служить патологическое скопление жидкости в брюшной полости, или асцит.

Слайд 13Анализы крови. Анализ крови проводится для обнаружения отклонений в содержании билирубина и других веществ. Билирубин - это химическое вещество, уровень которого при РПЖ нередко достигает высоких значений за счет закупорки опухолью общего желчного протока. Повышенное содержание билирубина также отмечается и при других, неопухолевых состояниях, например, гепатите, желчнокаменной болезни или мононуклеозе. В крови можно измерить содержание вещества CA 19-9. Это опухолевый маркер (то есть вещество, обнаруживающееся в организме при злокачественных опухолях), уровень которого при РПЖ нередко достигает больших значений. Однако повышенный уровень CA 19-9 не всегда говорит о наличии РПЖ, поскольку может служить признаком и других, неопухолевых состояний, таких как панкреатит, цирроз печени и закупорка общего желчного протока. Определить точную локализацию опухоли в поджелудочной железе и обнаружить очаги ее распространения в другие органы врачам помогают методики визуализации. Тем не менее, РПЖ нередко развивается в поджелудочной железе диффузно, а это означает, что на снимках ее выявить сложно.
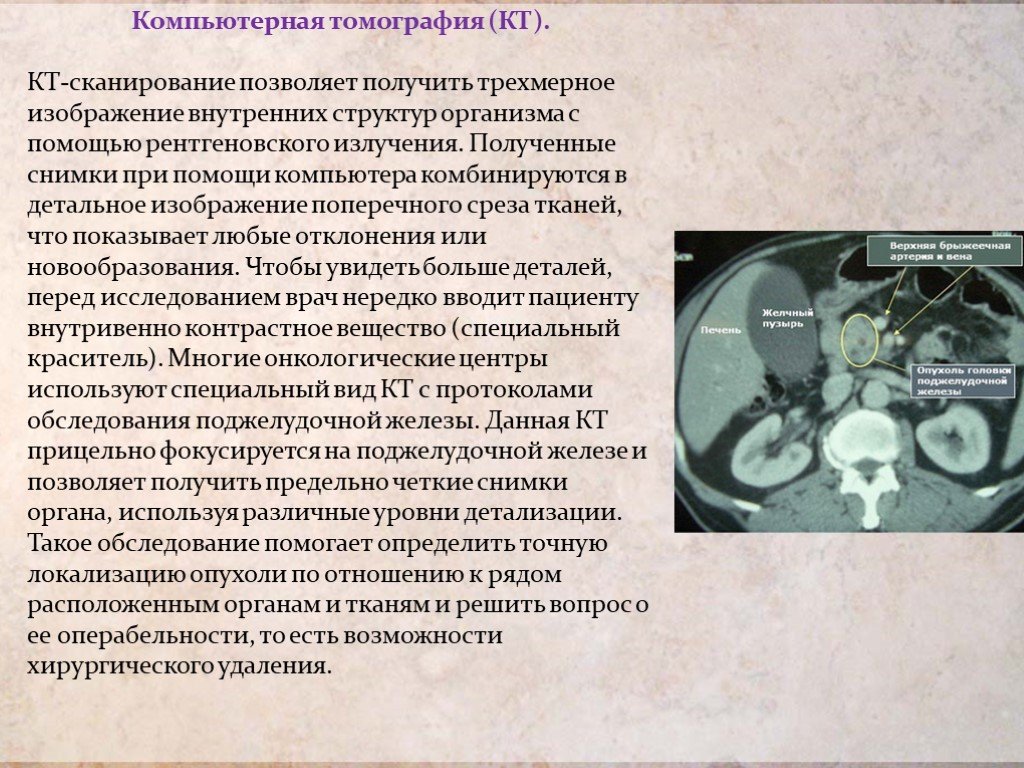
Слайд 14Компьютерная томография (КТ). КТ-сканирование позволяет получить трехмерное изображение внутренних структур организма с помощью рентгеновского излучения. Полученные снимки при помощи компьютера комбинируются в детальное изображение поперечного среза тканей, что показывает любые отклонения или новообразования. Чтобы увидеть больше деталей, перед исследованием врач нередко вводит пациенту внутривенно контрастное вещество (специальный краситель). Многие онкологические центры используют специальный вид КТ с протоколами обследования поджелудочной железы. Данная КТ прицельно фокусируется на поджелудочной железе и позволяет получить предельно четкие снимки органа, используя различные уровни детализации. Такое обследование помогает определить точную локализацию опухоли по отношению к рядом расположенным органам и тканям и решить вопрос о ее операбельности, то есть возможности хирургического удаления.

Слайд 15Позитронно-эмиссионная томография (ПЭТ). ПЭТ позволяет получить изображение внутренних органов и тканей. Перед исследованием в организм пациента вводится небольшое количество низко радиоактивного вещества. Вещество накапливается преимущественно в органах и тканях с интенсивным энергообменом. Поскольку раковые клетки потребляют много энергии, они поглощают и радиоактивное вещество. После этого положение вещества фиксируется специальным сканером, что позволяет получить изображение внутренних структур. Нередко ПЭТ-сканирование проводится одновременно с КТ, при наложении снимков друг на друга. Такое исследование называется интегрированным ПЭТ-КТ-сканированием. Многие, но далеко не все, онкологические центры применяют ПЭТ для диагностики РПЖ и определения стадии опухоли. Однако, ПЭТ не является стандартным диагностическим исследованием при РПЖ. Именно поэтому ПЭТ-сканирование не должно заменять собой КТ.
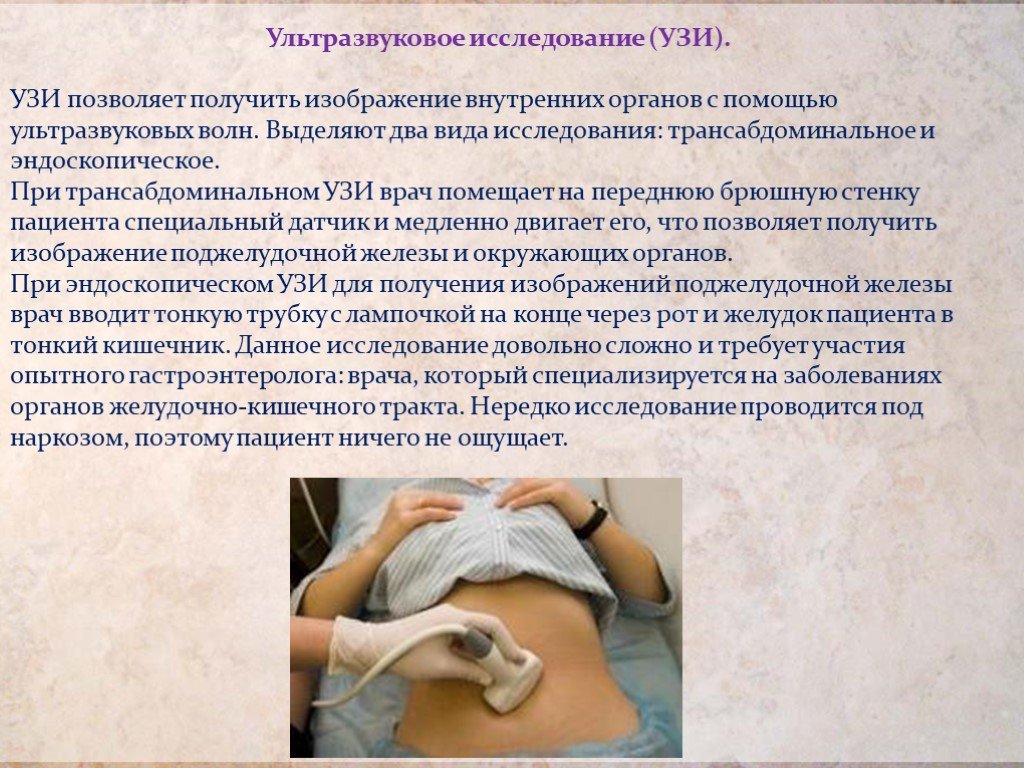
Слайд 16Ультразвуковое исследование (УЗИ). УЗИ позволяет получить изображение внутренних органов с помощью ультразвуковых волн. Выделяют два вида исследования: трансабдоминальное и эндоскопическое. При трансабдоминальном УЗИ врач помещает на переднюю брюшную стенку пациента специальный датчик и медленно двигает его, что позволяет получить изображение поджелудочной железы и окружающих органов. При эндоскопическом УЗИ для получения изображений поджелудочной железы врач вводит тонкую трубку с лампочкой на конце через рот и желудок пациента в тонкий кишечник. Данное исследование довольно сложно и требует участия опытного гастроэнтеролога: врача, который специализируется на заболеваниях органов желудочно-кишечного тракта. Нередко исследование проводится под наркозом, поэтому пациент ничего не ощущает.

Слайд 17Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ). Исследование проводит гастроэнтеролог, который через рот и желудок вводит в тонкий кишечник эндоскоп: тонкую трубку с лампочкой на конце. Затем через эндоскоп в желчные протоки и протоки поджелудочной железы вводится тонкий катетер. После этого непосредственно в протоки врач вводит контрастное вещество и проводит рентгенографию, которая позволяет увидеть сужение или сдавление данных структур. Кроме этого, ЭРХПГ позволяет поставить в проток пластиковый или металлический стент, что облегчает проявления желтухи. В ходе исследования врач проводит забор образцов ткани и получает дополнительную информацию, которая помогает поставить правильный диагноз. Перед процедурой пациенту вводятся легкие успокоительные препараты.

Слайд 18Чрескожная чреспеченочная холангиография (ЧЧХГ). ЧЧХГ - это рентгенологическая процедура обследования желчных протоков. При этом через кожу в печень вводится тонкая игла, через которую поступает контрастное вещество. Это позволяет увидеть желчные протоки на рентгенограмме. По полученным снимкам врач может определить нарушение проходимости желчевыводящих ходов.
Слайд 19Биопсия. При биопсии врач удаляет небольшой фрагмент ткани с целью его последующего изучения под микроскопом. Наличие рака можно заподозрить и по другим исследованиям, но подтвердить диагноз позволяет лишь биопсия. Полученный в ходе биопсии образец ткани изучается гистологом: врачом, который специализируется на лабораторных клеточных анализах и исследовании клеток, тканей и органов для постановки диагноза.

Слайд 20Дифференциальный диагноз следует проводить с заболеваниями желчевыводящих путей (холедохолитиаз, стриктура большого дуоденального сосочка, опухоли внепеченочных желчных протоков), доброкачественными опухолями поджелудочной железы, хроническим панкреатитом. Ведущая роль при этом отводится инструментальным методам исследования, их сочетанию с чрескожной биопсией патологиче ского очага в ткани железы. Следует отметить, что клиническая картина, а зачастую и данные инструментальных методов исследования при раке го ловки поджелудочной железы, двенадцатиперстной кишки, большого дуоденального сосочка и терминального отдела общего желчного протока весь ма схожи. Даже во время интраоперационной ревизии иногда не удается ус тановить первичную локализацию опухоли. В связи с этим данная группа новообразований, особенно при ранней стадии заболевания, обычно объединяется под термином "периампулярные опухоли". Это вполне объяснимо, так как хирургическая тактика единообразна и заключается в выполнении панкреатодуоденальной резекции.
Дифференциальная диагностика.
Слайд 21На ранних стадиях заболевания применяют радикальные операции, на поздних — паллиативные. Выбор метода операции зависит от лока лизации опухоли и ее размеров.
Лечение.

Слайд 22При раке головки поджелудочной железы выполняют панкреатодуоденальную резекцию: удаляют головку и часть тела поджелу дочной железы, двенадцатиперстную кишку и 10—12 см начального отдела тощей кишки, антральныи отдел желудка, желчный пузырь и резецируют общий желчный проток, примерно на уровне впадения в него пузырного протока. Необходимо также удалить забрюшинные лимфатические узлы, а также лимфатические узлы, расположенные по ходу печеночно-двенадца- типерстной связки. У больных с небольшими опухолями стремятся сохра нить антральный отдел желудка и привратник. Реконструктивный этап операции предусматривает формирование панкреатоеюнального, холедохоеюнального и гастроеюнального анастомозов. К сожалению, резекта- бельность при раке головки поджелудочной железы составляет не более 20 % в связи с местным распространением опухоли и наличием отдален ных метастазов. Послеоперационная летальность составляет в среднем 10—15 %. В специализированных хирургических центрах этот показатель не превышает 5—8 %. Отдаленные результаты панкреатодуоденальной резекции также малоутешительны. Пятилетняя переживаемость обычно не превышает 3—8 %.

Слайд 23При раке головки и тела поджелудочной железы,а так же диффузном раке железы показана тотальная панкреатодуоденэктомия. Операция заключается в удалении всей поджелудочной железы, двенадца типерстной кишки, антрального отдела желудка, дистальной части общего желчного протока, селезенки и регионарных лимфатических узлов. Опера цию завершают наложением двух анастомозов — холедохоеюноанастомоза и гастроеюноанастомоза. Операция неизбежно приводит к развитию тяжелого сахарного диабета, плохо поддающегося инсулинотерапии, а отдаленные результаты операции панкреатэктомии значительно хуже, чем при панкреатодуоденальной резекции. В связи с этим данный тип вмешательства применяется редко.
При раке тела и хвоста поджелудочной железы выполняют левостороннюю (дистальную) резекцию органа в сочетании со спленэктомией. Культю проксимальной части поджелудочной железы ушивают наглухо. К сожалению, опухоли этой локализации обычно выявляют в запущенной стадии, когда радикальное хирургическое лечение невыполнимо. Отдаленные результаты дистальной резекции поджелудочной железы также малоутешительны. Средняя продолжительность жизни оперированных больных — около 10 мес, 5-летняя переживаемость — 5—8 %. Рентгенотерапия в комбинации с химиотерапией несущественно продливает жизнь как оперированных пациентов, так и при их изолированном применении у неоперабельных больных.

Слайд 24Паллиативные операции при неоперабельных формах рака поджелудочной железы применяют для устранения обтурационной желтухи и непроходимости двенадцатиперстной кишки. Наиболее распространенны ми паллиативными билиодигестивными операциями являются операции холецисто- и холедохоеюностомии на выключенной по Ру петле тощей кишки. При резком сужении опухолью просвета двенадцатиперстной кишки мо жет возникнуть необходимость в гастроэнтеростомии для обеспечения эва куации желудочного содержимого в тонкую кишку. Не менее эффективным, но менее травматичным способом декомпрессии желчных путей является наружная холангиостомия, выполняемая под контролем УЗИ или КТ, а также эндопротезирование терминального отдела общего желчного протока с помощью пластиковых или металлических протезов, вводимых чреспеченочно в просвет общего желчного протока и далее через его суженный участок в двенадцатиперстную кишку. Средняя продол жительность жизни больных после различных типов паллиативных вмеша тельств составляет около 7 мес. Современные методы полихимиотерапии и лучевое лечение лишь незна чительно увеличивают продолжительность жизни пациентов.