Слайд 1АБСЦЕССЫ И ФЛЕГМОНЫ ЧЛО
Слайд 2Жақ-бет аймағы абсцесстері мен флегмоналарын дренаждауда қолданылатын құрал-жабдықтар Инструментарий, применяемый при дренировании абсцессов и флегмон челюстно-лицевой области
Слайд 3ОПРЕДЕЛЕНИЯ Воспалительный инфильтрат (целлюлит) - диффузное острое серозное воспаление клетчатки, характеризующиеся их уплотнением, без некроза и нагноения. Абсцесс – ограниченное гнойное воспаление клетчатки с образованием полости. Флегмона – разлитое гнойное воспаление клетчатки (подкожной, мышечной, межфисциальной).

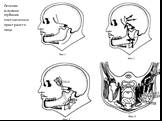
Слайд 4Анатомо-топографические особенности челюстно-лицевой области
Патогенез и клиническое течение воспалительных заболеваний лица и шеи тесно связаны с анатомо-топографическими особенностями этих областей: Наличие большого количества связанных между собой клетчаточных пространств обильная сеть кровеносных и лимфатических сосудов способствует быстрому распространению гнойного экссудата в соседние клетчаточные пространства ЧЛО Хорошая иннервация ЧЛО→ выраженный болевой синдром Близость жизненно-важных анатомических и функциональных образований: дыхания, жевания, зрения, слуха, обоняния Потенциальная опасность распространения инфекции в по восходящему и нисходящему пути в полость черепа и средостение Доказанная агрессивность одонтогенной инфекции, выраженная интоксикация, близость ЦНС

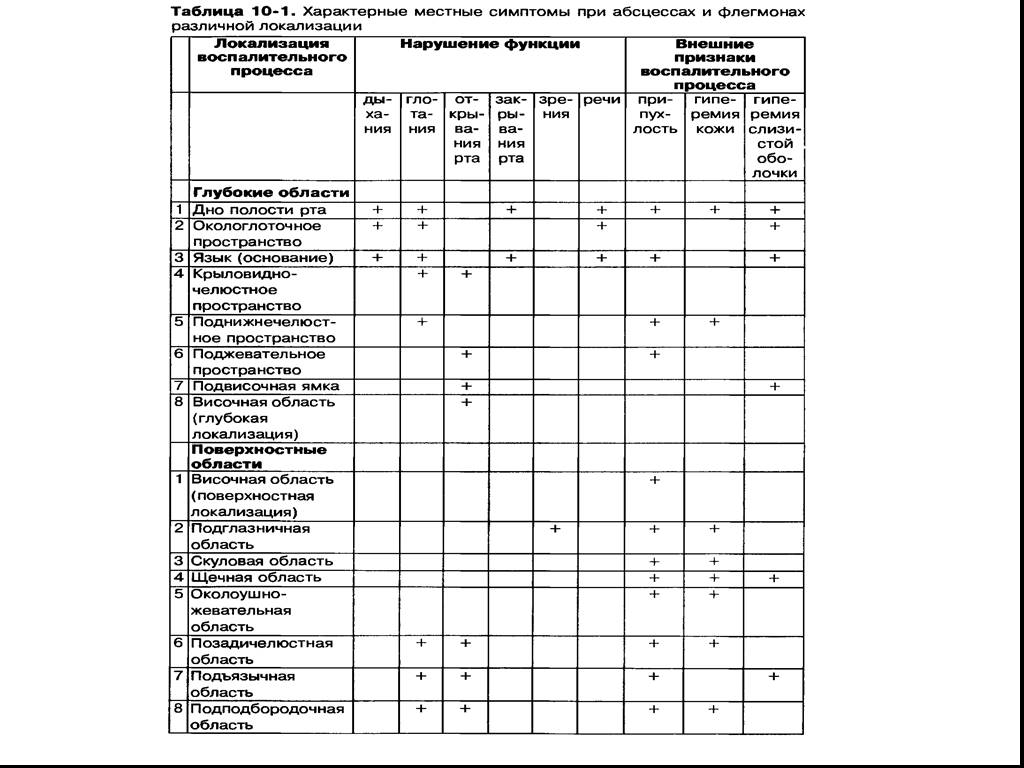
Слайд 5Диагностика одонтогенных околочелюстных флегмон включает 4 основных местных признака по В.А Козлову(1988)
Первый местный признак – «причинный зуб» (генератор инфекции, локализующейся в периапикальных или маргинальных тканях окружающих зуб) Второй местный признак - признак выраженности воспалительного инфильтрата мягких тканей околочелюстной области (выражен при поверхностных флегмонах и не выражен при глубоких). Видимые проявления инфильтрации – асимметричное лицо больного за счет отека мягких тканей. Третий местный признак – нарушение двигательной функции нижней челюсти (открывание рта ограничено , болезненно, боковые движения нарушены и выдвижение нижней челюсти вперед). Четвертый местный признак – затрудненное и болезненное глотание в результате сдавливания боковой стенки глотки образовавшимся воспалительным инфильтратом (боль усиливается при глотании).
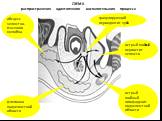
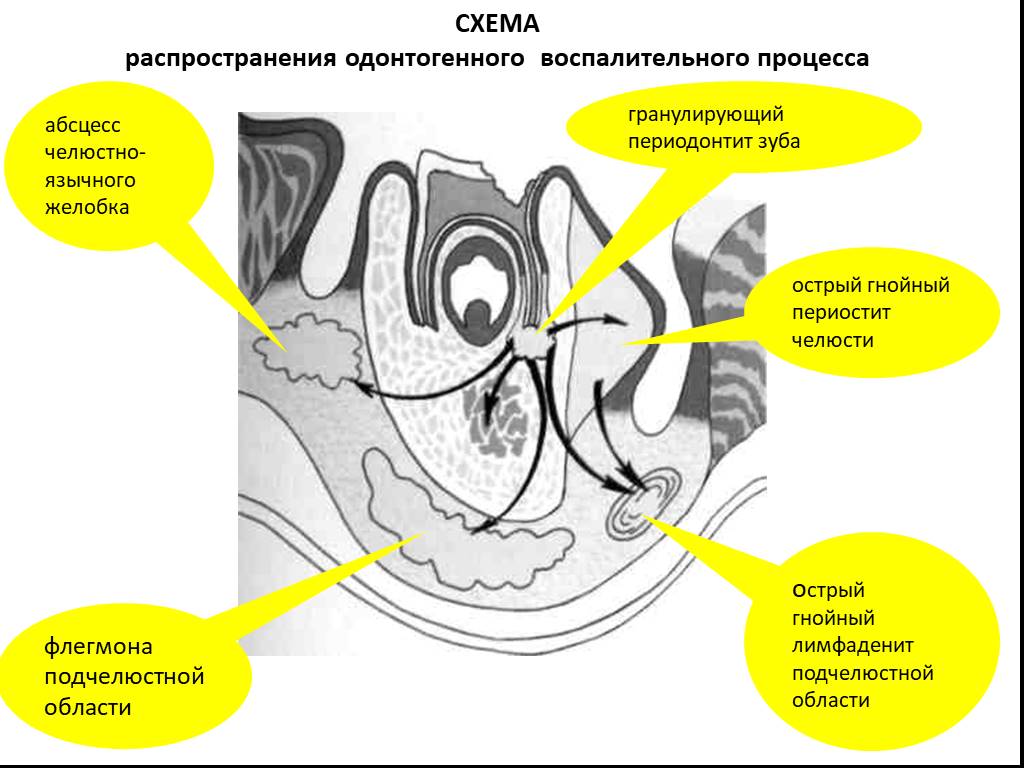
Слайд 6СХЕМА распространения одонтогенного воспалительного процесса
гранулирующий периодонтит зуба
острый гнойный периостит челюсти
острый гнойный лимфаденит подчелюстной области
флегмона подчелюстной области
абсцесс челюстно-язычного желобка
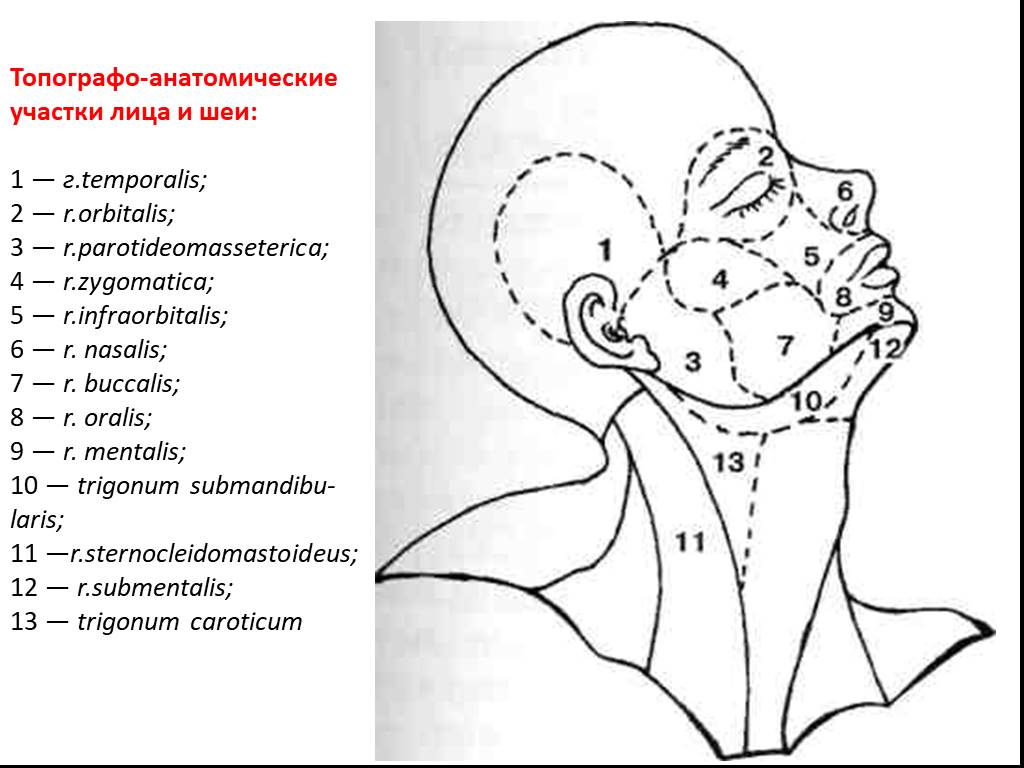
Слайд 9Топографо-анатомические участки лица и шеи: 1 — г.temporalis; 2 — r.orbitalis; 3 — r.parotideomasseterica; 4 — r.zygomatica; 5 — r.infraorbitalis; 6 — r. nasalis; 7 — r. buccalis; 8 — r. oralis; 9 — r. mentalis; 10 — trigonum submandibu-laris; 11 —r.sternocleidomastoideus; 12 — r.submentalis; 13 — trigonum caroticum
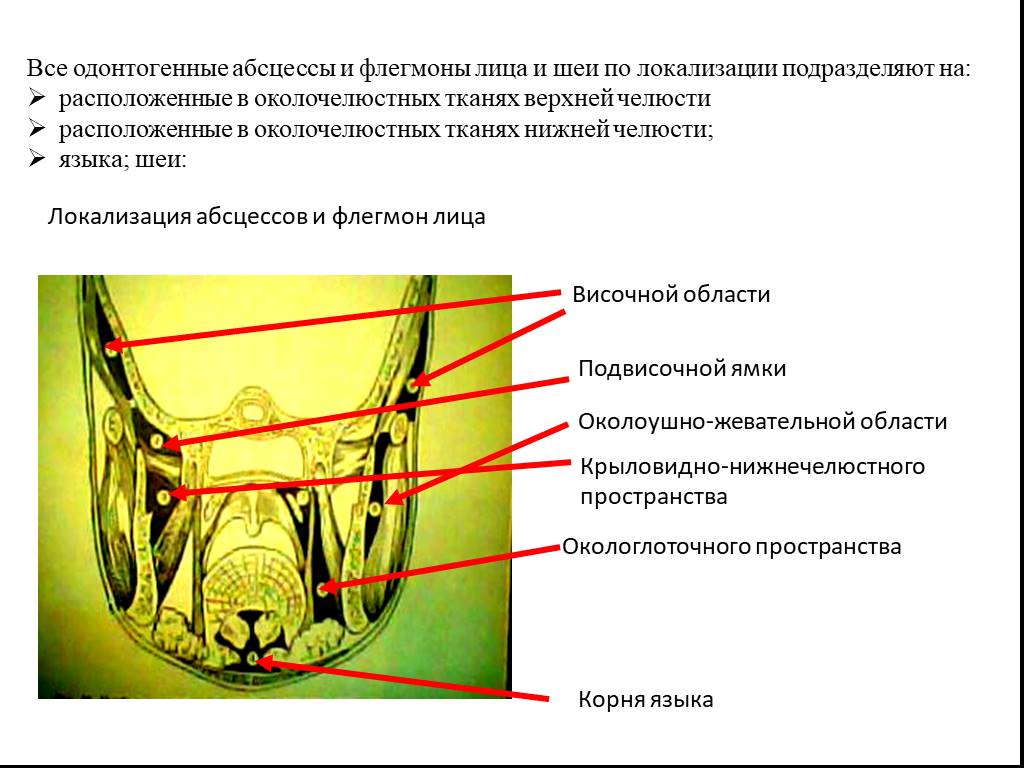
Слайд 10Все одонтогенные абсцессы и флегмоны лица и шеи по локализации подразделяют на: расположенные в околочелюстных тканях верхней челюсти расположенные в околочелюстных тканях нижней челюсти; языка; шеи:
Височной области
Локализация абсцессов и флегмон лица
Подвисочной ямки
Крыловидно-нижнечелюстного пространства
Окологлоточного пространства
Корня языка
Околоушно-жевательной области

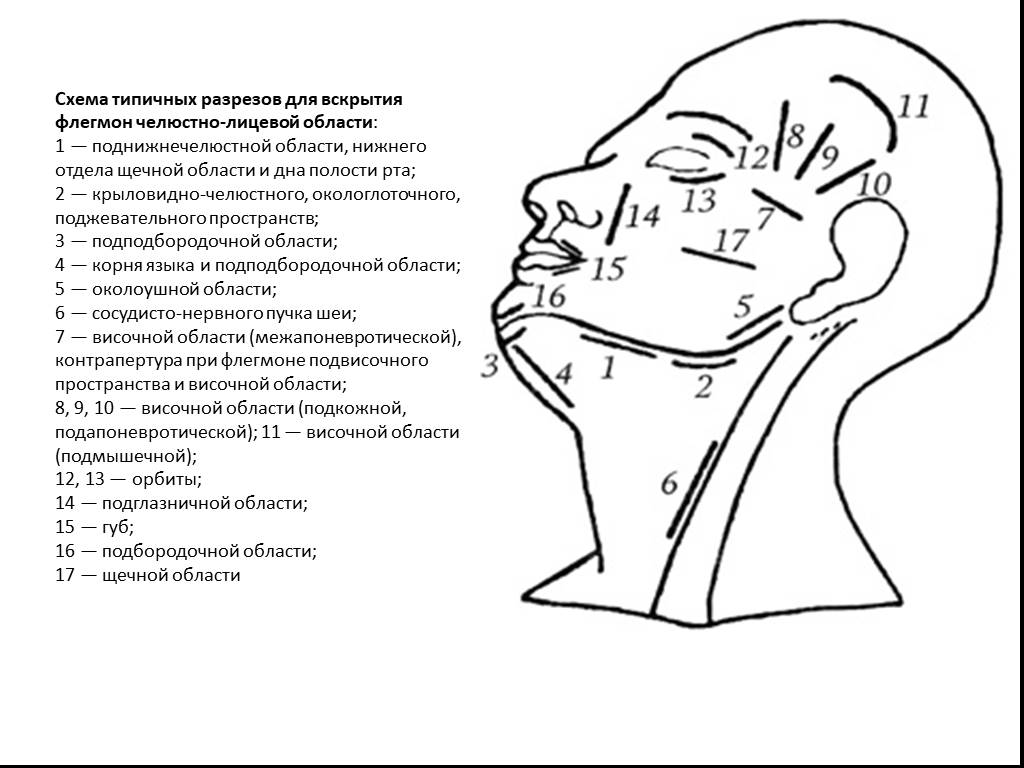
Слайд 16Схема типичных разрезов для вскрытия флегмон челюстно-лицевой области: 1 — поднижнечелюстной области, нижнего отдела щечной области и дна полости рта; 2 — крыловидно-челюстного, окологлоточного, поджевательного пространств; 3 — подподбородочной области; 4 — корня языка и подподбородочной области; 5 — околоушной области; 6 — сосудисто-нервного пучка шеи; 7 — височной области (межапоневротической), контрапертура при флегмоне подвисочного пространства и височной области; 8, 9, 10 — височной области (подкожной, подапоневротической); 11 — височной области (подмышечной); 12, 13 — орбиты; 14 — подглазничной области; 15 — губ; 16 — подбородочной области; 17 — щечной области
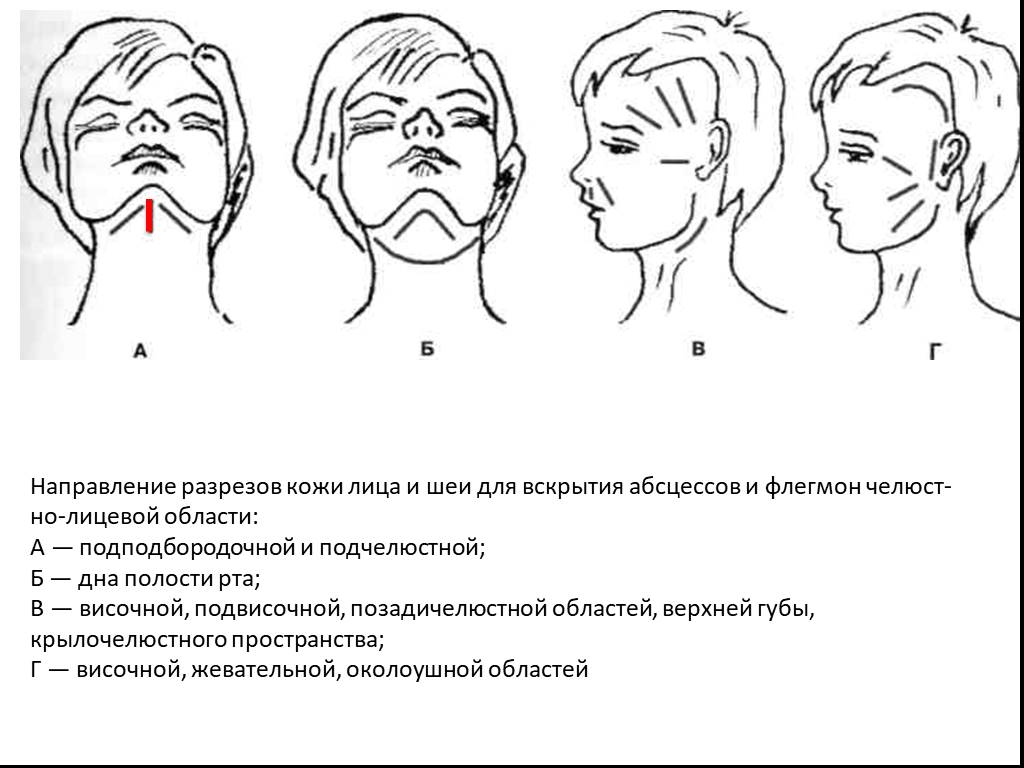
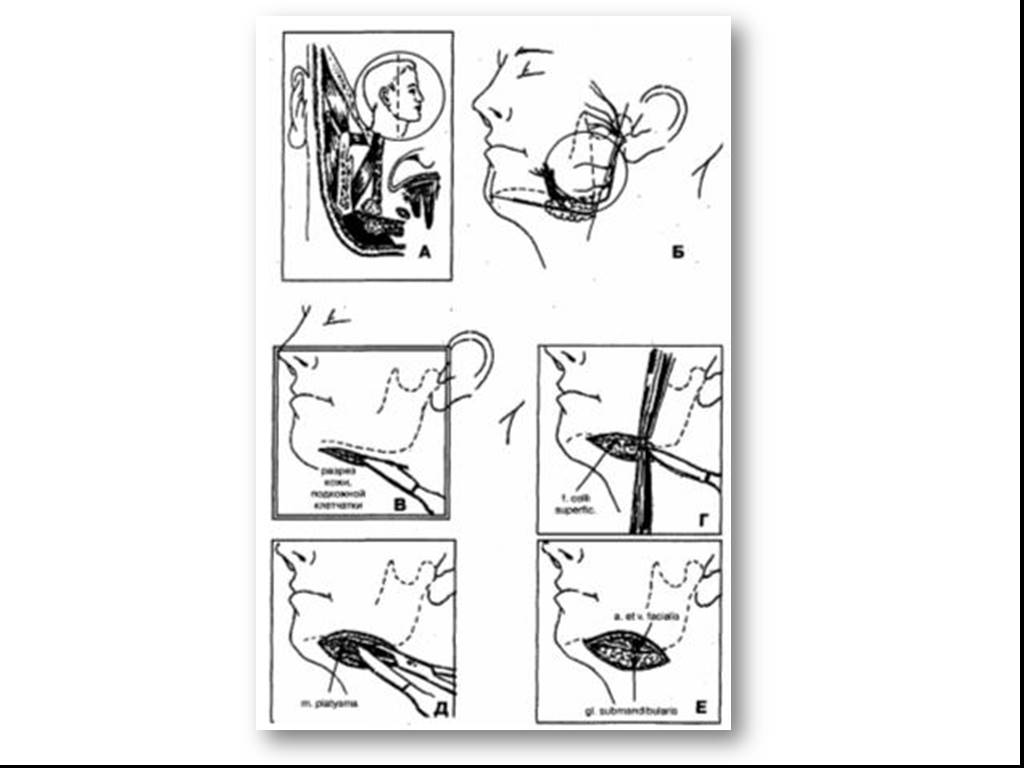
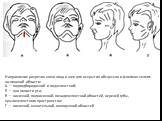
Слайд 17Направление разрезов кожи лица и шеи для вскрытия абсцессов и флегмон челюстно-лицевой области: А — подподбородочной и подчелюстной; Б — дна полости рта; В — височной, подвисочной, позадичелюстной областей, верхней губы, крылочелюстного пространства; Г — височной, жевательной, околоушной областей
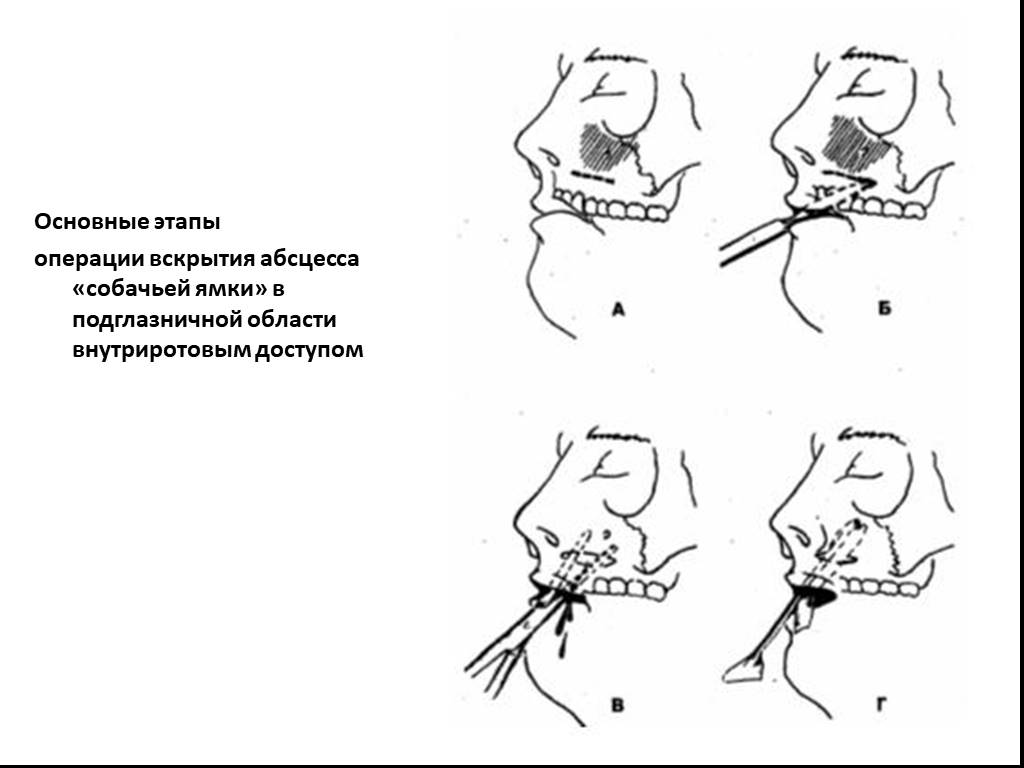
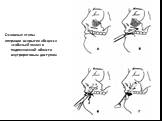
Слайд 19Основные этапы операции вскрытия абсцесса «собачьей ямки» в подглазничной области внутриротовым доступом
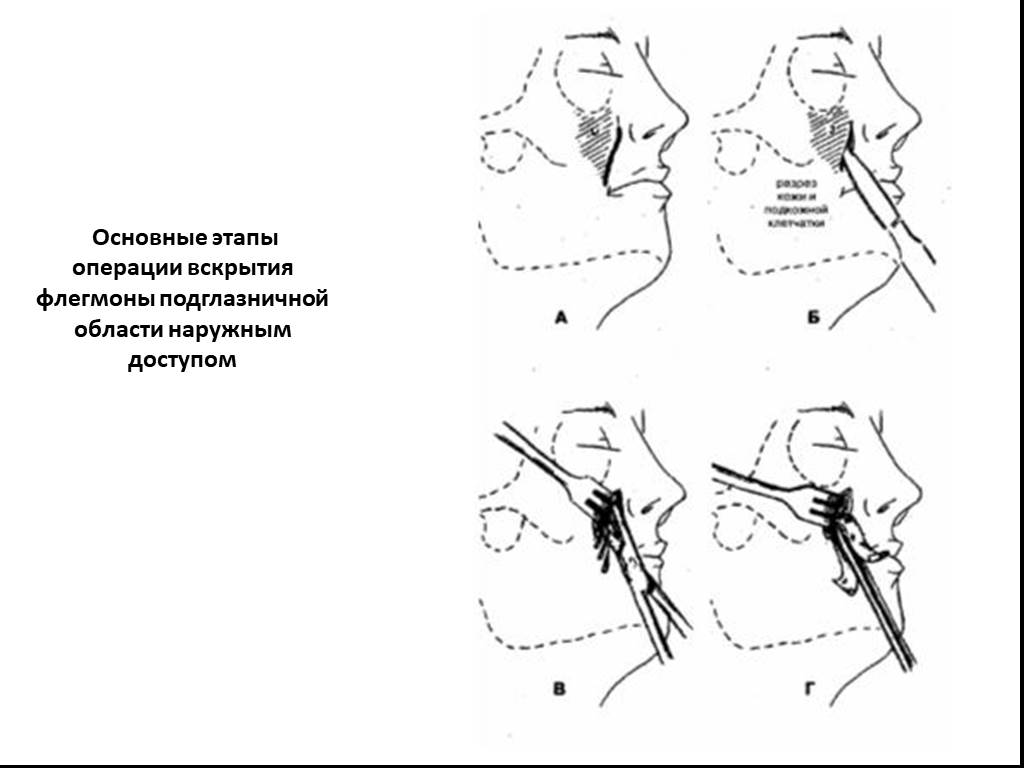
Слайд 21Основные этапы операции вскрытия флегмоны подглазничной области наружным доступом
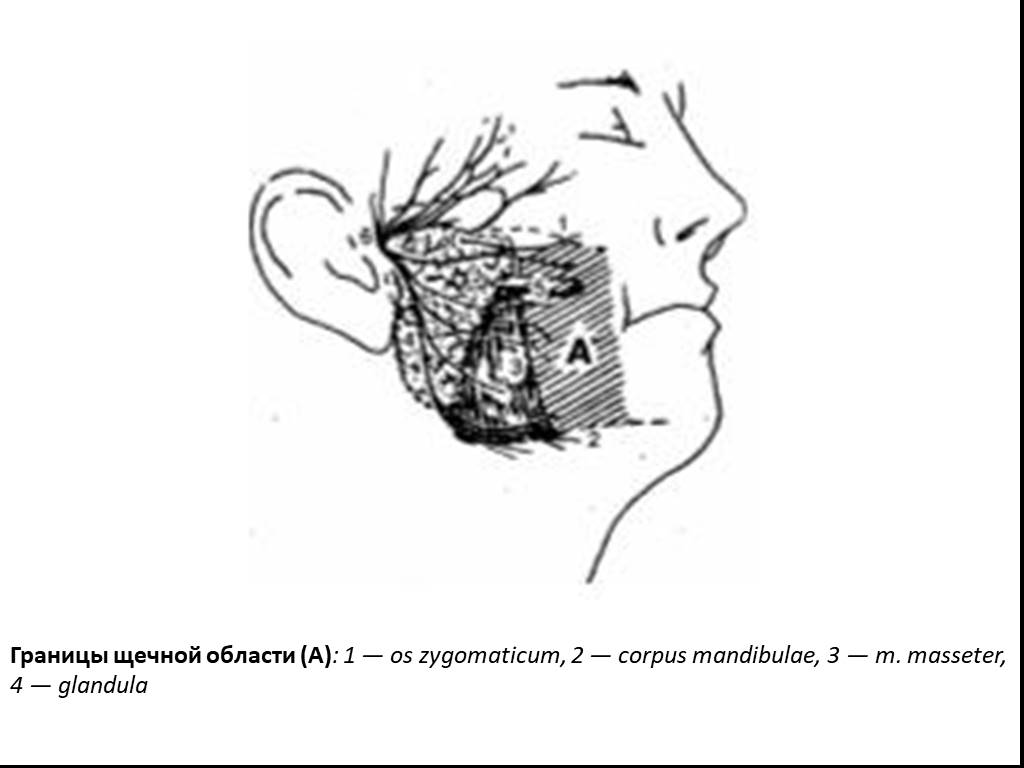
Слайд 22Границы щечной области (А): 1 — os zygomaticum, 2 — corpus mandibulae, 3 — m. masseter, 4 — glandula
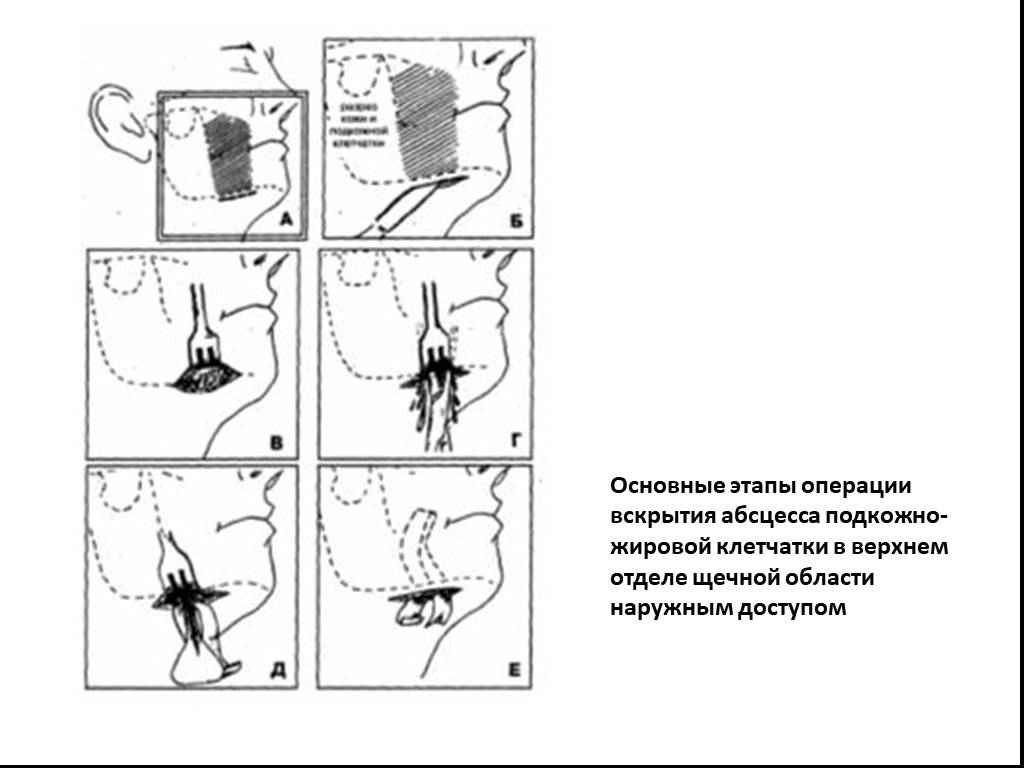
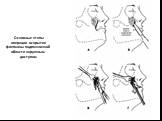
Слайд 26Основные этапы операции вскрытия абсцесса подкожно-жировой клетчатки в верхнем отделе щечной области наружным доступом
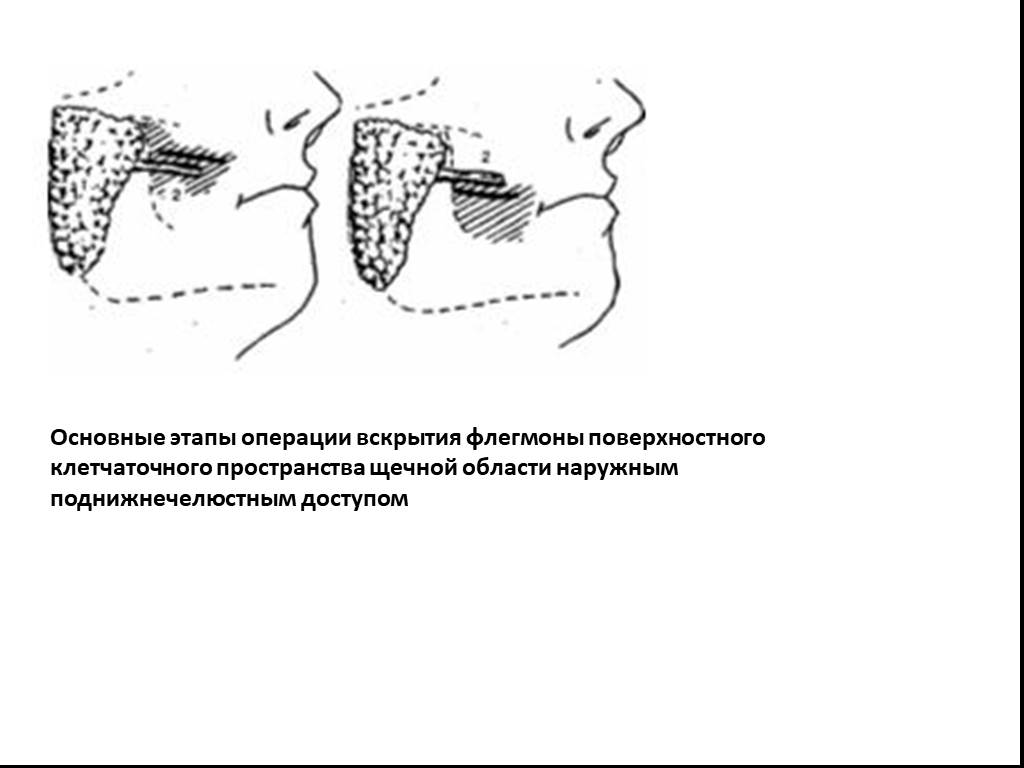
Слайд 27Основные этапы операции вскрытия флегмоны поверхностного клетчаточного пространства щечной области наружным поднижнечелюстным доступом
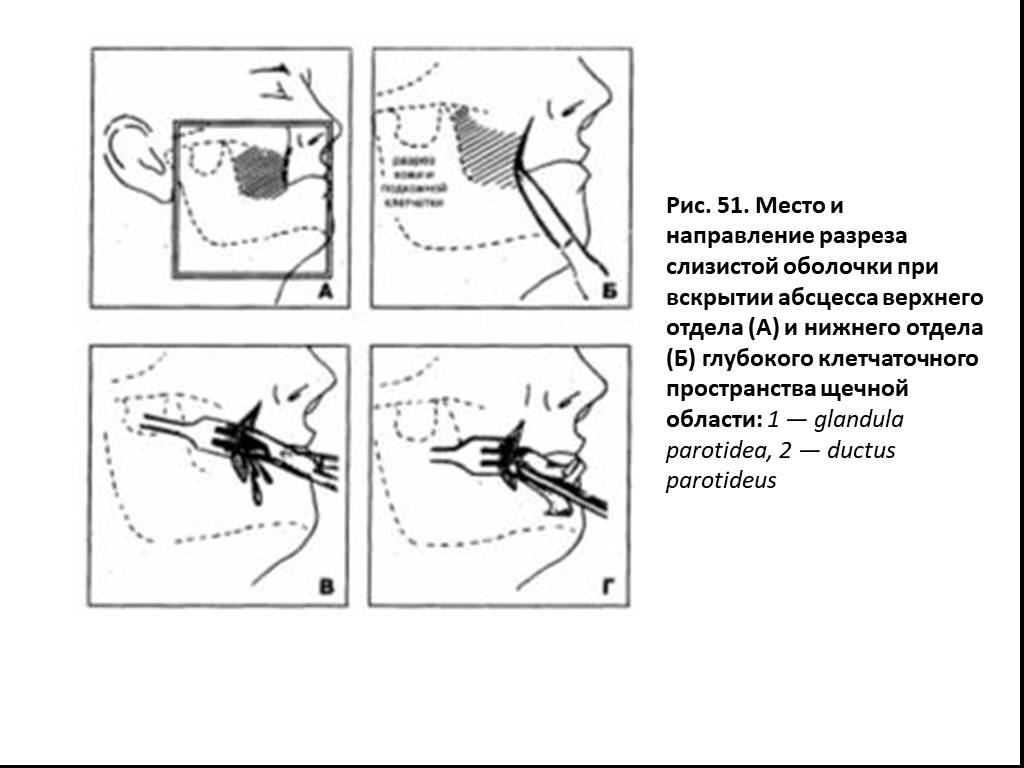
Слайд 28Рис. 51. Место и направление разреза слизистой оболочки при вскрытии абсцесса верхнего отдела (А) и нижнего отдела (Б) глубокого клетчаточного пространства щечной области: 1 — glandula parotidea, 2 — ductus parotideus
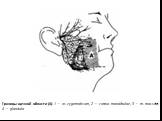
Слайд 30флегмона височной области
Слайд 38Лечение гнойных воспалительных заболеваний
челюстно-лицевой области включает в себя местные и общие мероприятия. На первом месте среди местных мероприятий стоит своевременное и полное оперативное вмешательство. При определении показаний к нему следует учитывать стадию развития воспаления.

Слайд 39воспалительный инфильтрат
Если у больного определяется лишь воспалительный инфильтрат (т.е. стадия серозного воспаления), и не намечается образования гнойника и, следовательно, нет показаний для разреза, больному проводится направленное консервативное лечение и по показаниям – важно удаление причинного зуба. В данной ситуации реализуется следующая альтернатива: или добиться обратного развития инфильтрата, или ускорить образование гнойника и путем оперативного вмешательства добиться выздоровления. Большое значение в этом периоде имеет физиотерапевтическое лечение, УФ-облучение, УВЧ-терапия, электрофорез и вакуумэлектрофорез лекарственных веществ, микроволновая терапия, фонофорез и др. ФТ-лечение проводиться на фоне рациональной медикаментозной терапии.

Слайд 40Лишь при формировании гнойника
проводим первичную хирургическую обработку раны: вскрытие гнойника в пределах инфильтрата, ревизию гнойных затеков и т.д. Повышение температуры, увеличение инфильтрата, появление признаков гнойного расплавления тканей служат показанием к оперативному вмешательству. При этом не следует ставить показания к разрезу в зависимости от наличия флюктуации, т.к. гной околочелюстных флегмон имеет тенденцию к распространению по длиннику тела – по ходу клетчаточных пространств, а не в поперечном направлении. Кроме того, очаг флюктуации может быть замаскирован рефлекторно напряженным слоем мышц.

Слайд 41Комплекс местных и общих лечебных мероприятий больным с абсцессами и флегмонами ЧЛО.
I. Хирургическое лечение , этапы: Удаление «причинного зуба» Вскрытие гнойного очага Обеспечение оттока гноя Промывание гнойного очага Дренирование гнойного очага после вскрытия (активный и пассивный дренаж) II. Химиотерапия гнойного очага: Диализ раны (антисептики , ферменты , антибиотики) Дренаж Асептическая марлевая повязки с гипертоническим раствором III. Анализ микрофлоры и гнойного очага для определения на чувствительность к антибиотикам: после вскрытия очага и в динамике лечения. IV. Физиотерапия тканей ЧЛО: УВЧ , электрофорез,гипотермия,УФО на рану , лазер,ультразвук.

Слайд 42Правила вскрытия флегмон.
Своевременное и полное оперативное вмешательство является основой лечебных мероприятий при гнойном воспалении любой локализации. При рассечении тканей следует широко вскрывать гнойный очаг и обеспечить хороший отток его содержимого, следует избегать воронкообразных разрезов, т.к. это резко ухудшает условия для оттока гноя. Пальцевая ревизия раны. Для предупреждения слипания краев раны используют различные дренажи – резиновые, пластмассовые дренажные трубки различных диаметров, резиновые полоски, марлевые выпускники с гипертоническим раствором, антисептики и др. Активная аспирация в системе проточного дренирования. Дренажно-промывная системы с постоянным или фракционным орошением. Программированное орошение: аппараты с 2-х уровневыми программами, задающие длительность и повторяемость циклов орошения и аспирации (20 сек. – струйное введение раствора, 40 сек. – его аспирация и так 10 раз каждые 2 часа.)

Слайд 43При разрезах кожи
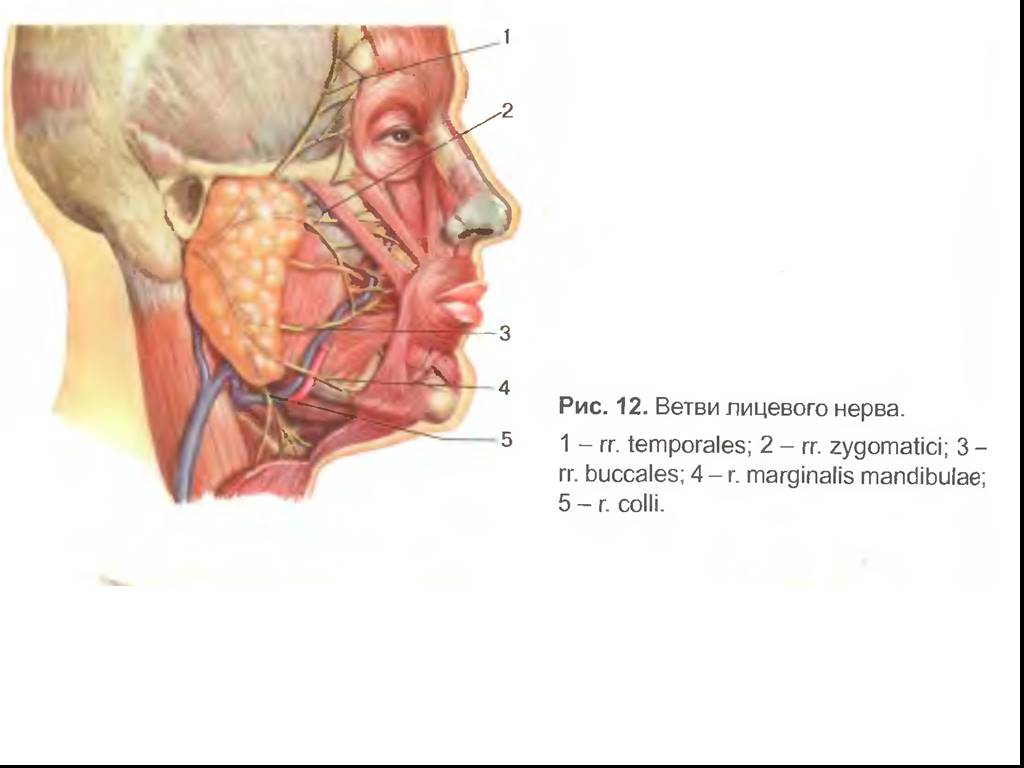
в челюстно-лицевой области следует в первую очередь руководствоваться соображениями косметического характера и локализацией гнойника – оптимальный доступ. Универсальный разрез. Целесообразно проводить разрезы по ходу естественных кожных складок. При разрезах глубжележащих тканей определяющим фактором являются топографо-анатомические особенности данной области и, в первую очередь, ход ветвей лицевого нерва. При прогрессирующей флегмоне отсрочка оперативного вмешательства является недопустимой. При необходимости накладываются контрапертуры.

Слайд 44Если после оперативного вмешательства и продолжающегося общего лечения улучшения не наступает, следует предположить осложнение: дальнейшее прогрессирование флегмоны, тромбофлебит, рожа, гнойный затек, сепсис и др. Сопутствующие заболевания: диабет и др.! При прогрессирующих флегмонах оперативное вмешательство показано при наличии инфильтрата и повышенной температуры. Такая ранняя операция, даже если не удается обнаружить гной, уменьшает напряжение тканей, улучшает местный обмен и создает условия для оттока экссудата.

Слайд 45Дренирование гнойной раны
Цель дренирования - создать достаточный отток раневого экссудата, продуктов тканевого распада, создать наилучшие условия для скорейшего отторжения погибших тканей. Противопоказаний к дренированию гнойной раны нет. Существует три механизма действия дренажа. Первый заключается в оттоке гнойного отделяемого по дренажу под действием силы тяжести, при условии подведения дренажа в самую низкую точку полости. Второй вид дренажа рассчитан на капиллярные всасывающие свойства дренажа. Перечисленные два способа относятся к пассивному виду дренирования раны. Наиболее предпочтительный третий механизм действия дренажа - активное дренирование раны. Суть его заключается в длительном промывании раны антибактериальными растворами, что обеспечивает механическое удаление гнойного экссудата, детрита и обеспечивает непосредственное действие антибактериального препарата. Одновременно с длительным промыванием раны можно проводить аспирацию отделяемого с помощью вакуумного отсоса. Для поддержания дренажной функции необходимо менять их через каждые 6 часов. Физпроцедуры (УВЧ, СВЧ, УФО, лазеротерапия, пайлер – терапия, ультратон – терапия, ультразвук, магнитотерапия) на ткани вокруг раны после вскрытия очага воспаления. Введение противогангренозной сыворотки при анаэробной флегмоне.

Слайд 46приспособления для удаления гнойного содержимого и создания хорошего оттока для гноя
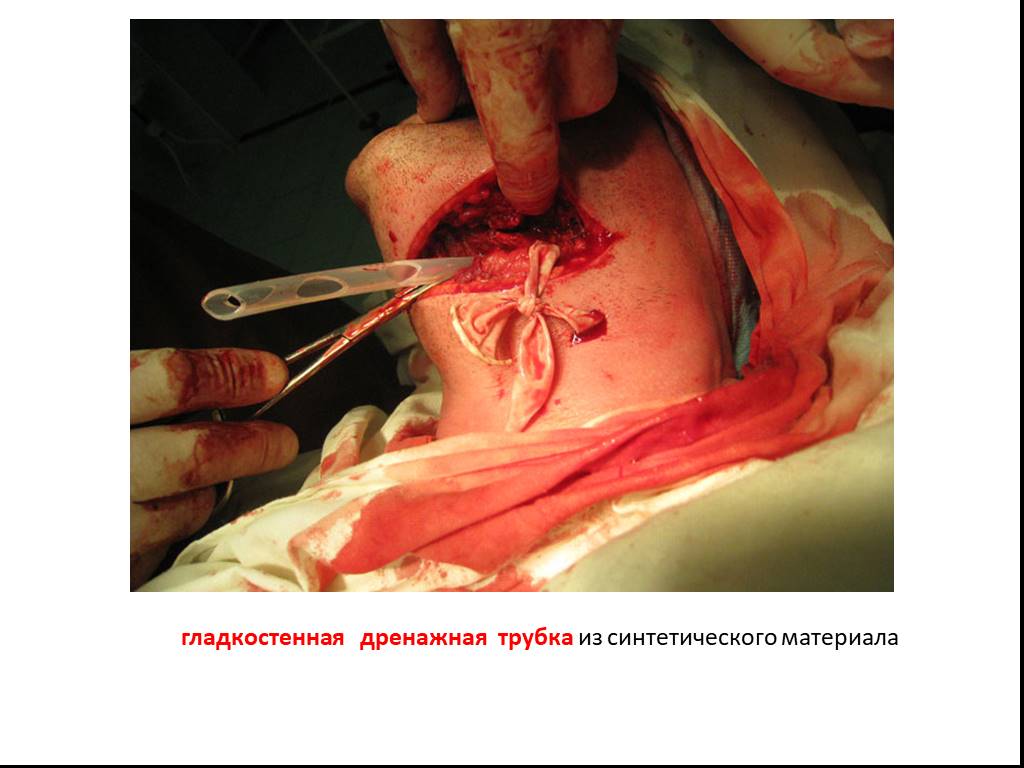
Имеет значение и материал, из которого изготовлен дренаж. При этом учитываются такие свойства, как гигроскопичность, капиллярность, смачиваемость, водонепроницаемость, пористость, бактерицидность и др. Наиболее часто используемые марлевые тампоны, смоченные гипертоническим раствором, эффективны только в течение первых 6 часов, т. к. пропитываются гноем и препятствуют оттоку экссудата а в конце 1-х суток после пропитывания они оказывают обратное действие на течение раневого процесса. Широкое распространение получили резиновые трубки. Но при длительном их нахождении в ране возникает воспалительная реакция, а из-за внутренней шероховатости поверхности резиновых трубок рана долго заживает, т.к. в порах задерживаются микроорганизмы. Поэтому в последнее время применяют гладкостенные трубки из синтетического материала (полиэтилен, полихлорвинил, силикон). Резиновые полоски, которые применяются не менее широко, не в состоянии полноценно дренировать гнойный очаг, поэтому их можно применять лишь для предотвращения слипания краев раны.

Слайд 47гладкостенная дренажная трубка из синтетического материала

Слайд 48Важным моментом является техника дренирования
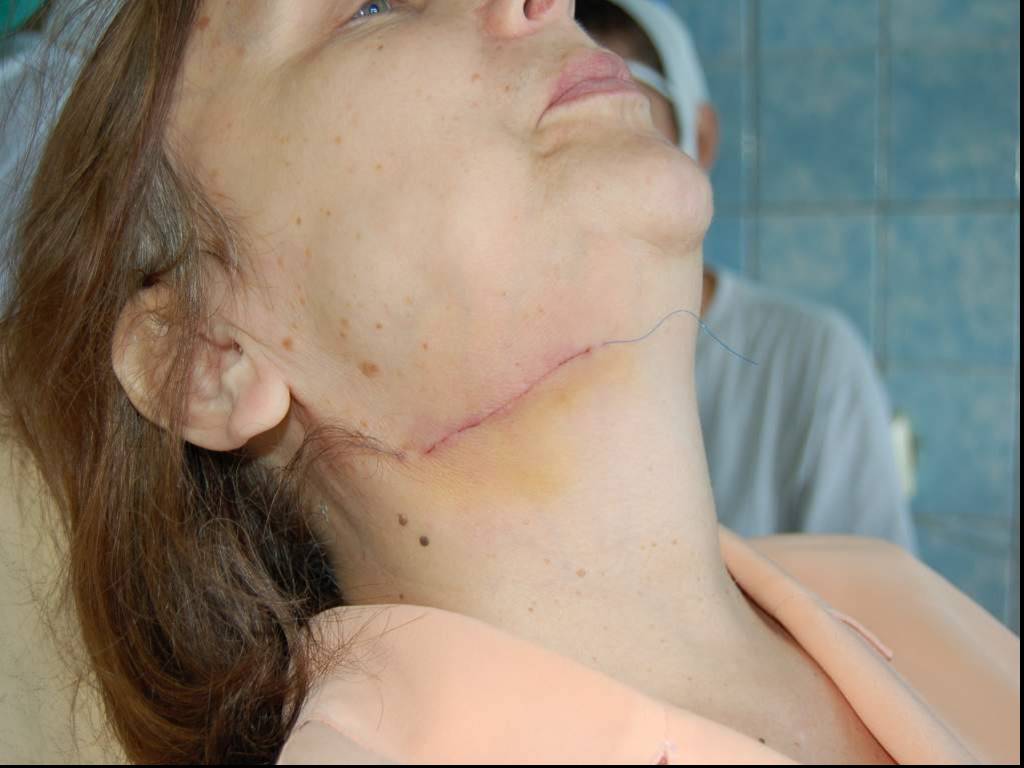
При любом случае дренирования раны трубку следует помещать по дну гнойной полости, отводя её через самый низкий участок гнойника. При сложной конфигурации раны, наличие гнойных затёков и карманов необходимо отдельно дренировать каждую гнойную полость. Сроки дренирования гнойной раны определяются в каждом конкретном случае индивидуально, но обязательно в течение всей фазы воспаления. С целью ускорения заживления раны после очищения её от некротических тканей, прекращения гноетечения могут быть наложены первичные отсроченные швы (до появления грануляций в ране, в течение 5-6 дней после операции), либо вторичные швы (на гранулирующую рану). Показания к наложению швов на гнойную рану или на рану после вскрытия гнойного очага: Полное очищение гнойной раны от некротических и нежизнеспособных тканей, достигаемое хирургической обработкой гнойного очага или протеолитическими ферментами. Отсутствие выраженных воспалительных изменений кожи и мягких тканей по окружности раны. Возможность адекватного сопоставления краев раны без чрезмерного их натяжения. Непременным условием наложения шва на гнойную рану является обеспечение достаточного оттока раневого отделяемого. Наличие в ране микрофлоры не является противопоказанием к наложению швов. Раннее закрытие гнойной раны с помощью швов является наиболее оптимальным методом лечения, дающим хорошие функциональные и косметические исходы.

Слайд 49метод активного хирургического лечения гнойно-воспалительных очагов
Широкое рассечение гнойного очага, тщательное иссечение некротизированных и нежизнеспособных тканей, дренирование сдвоенным трубчатым дренажем, активное введение лекарственных растворов и Принудительное отсасыванииесодержимого, раннее закрытие раны первичными или вторичными швами.
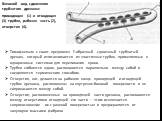
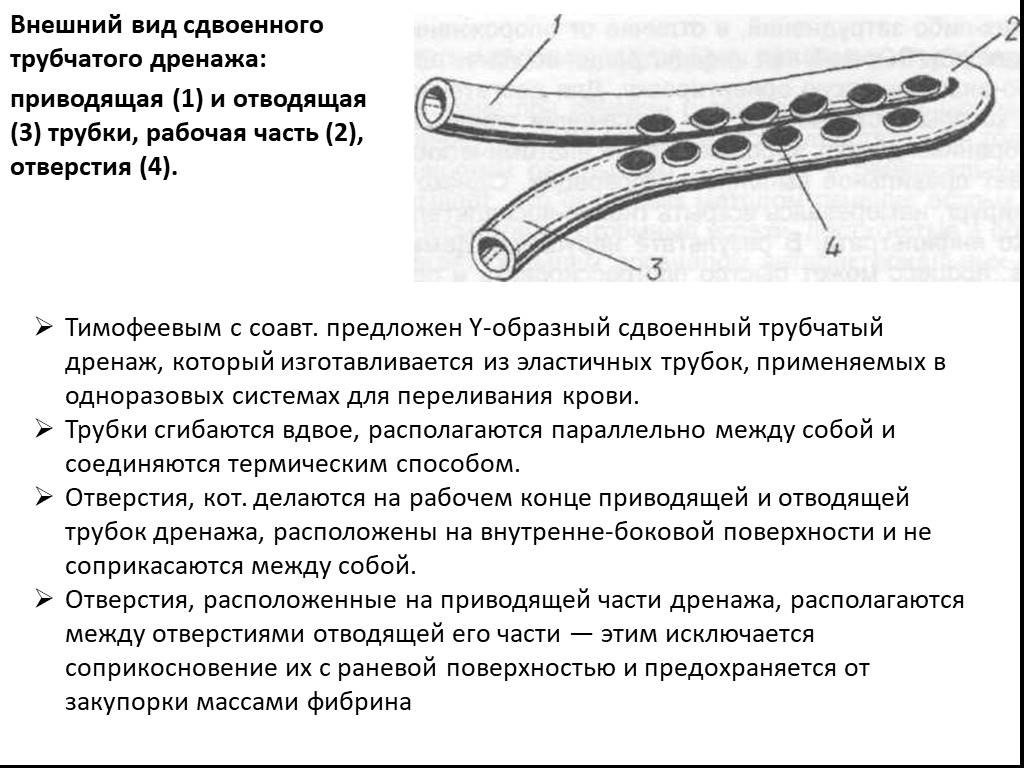
Слайд 50Внешний вид сдвоенного трубчатого дренажа: приводящая (1) и отводящая (3) трубки, рабочая часть (2), отверстия (4).
Тимофеевым с соавт. предложен Y-образный сдвоенный трубчатый дренаж, который изготавливается из эластичных трубок, применяемых в одноразовых системах для переливания крови. Трубки сгибаются вдвое, располагаются параллельно между собой и соединяются термическим способом. Отверстия, кот. делаются на рабочем конце приводящей и отводящей трубок дренажа, расположены на внутренне-боковой поверхности и не соприкасаются между собой. Отверстия, расположенные на приводящей части дренажа, располагаются между отверстиями отводящей его части — этим исключается соприкосновение их с раневой поверхностью и предохраняется от закупорки массами фибрина
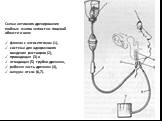
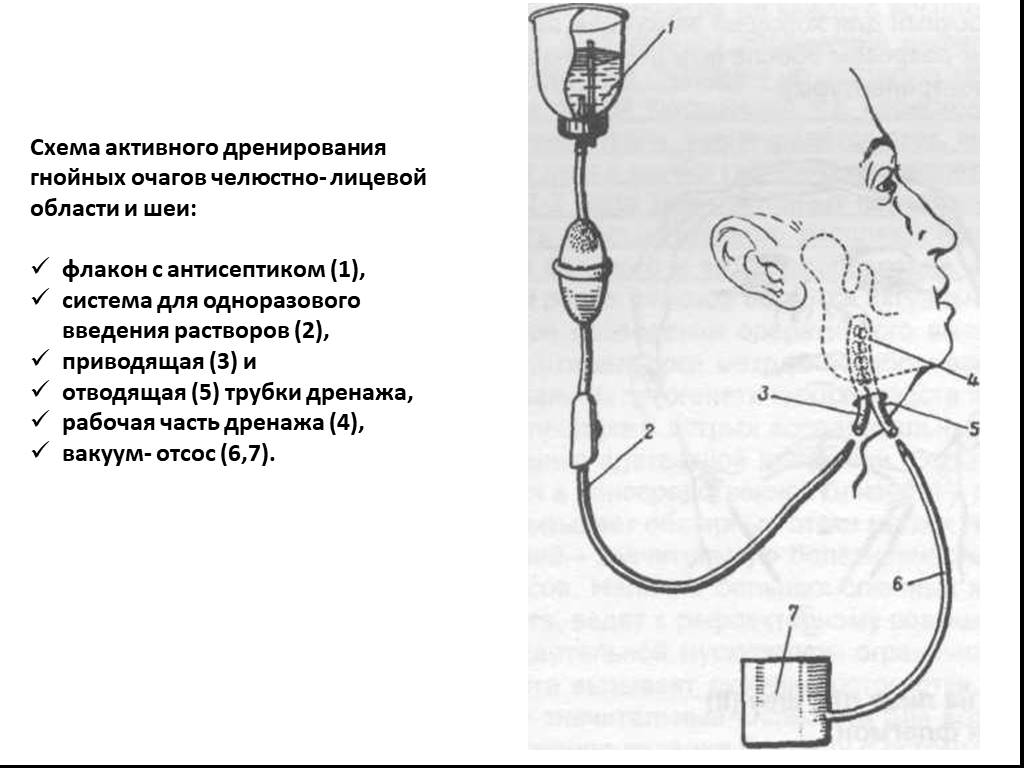
Слайд 51Схема активного дренирования гнойных очагов челюстно- лицевой области и шеи: флакон с антисептиком (1), система для одноразового введения растворов (2), приводящая (3) и отводящая (5) трубки дренажа, рабочая часть дренажа (4), вакуум- отсос (6,7).

Слайд 52В одну из трубок при помощи системы для переливания крови вводится орошающий раствор, а другая соединена с отсасывающим аппаратом для отведения жидкости из раны. После проведения каждого сеанса активного орошения гнойника лекарственными растворами, а оно повторяется 2-3 раза в сутки (в течение первых 2-х суток), рекомендуется удалять дренажное устройство из раны. Это легко осуществимо и не вызывает неприятных ощущений у больных. Длительное нахождение в ране любого трубчатого дренажа нежелательно, так как это затрудняет течение репаративных процессов. Для создания в системе замкнутой полости на послеоперационную гнойную рану накладываются первичные швы. Гнойную полость промывают в течение 1-2 ч, используя за один сеанс 1-1,5 л антисептического раствора. При этом необходимо следить за количеством вводимой в рану и оттекающей из нее жидкости.
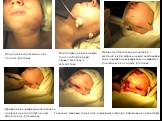
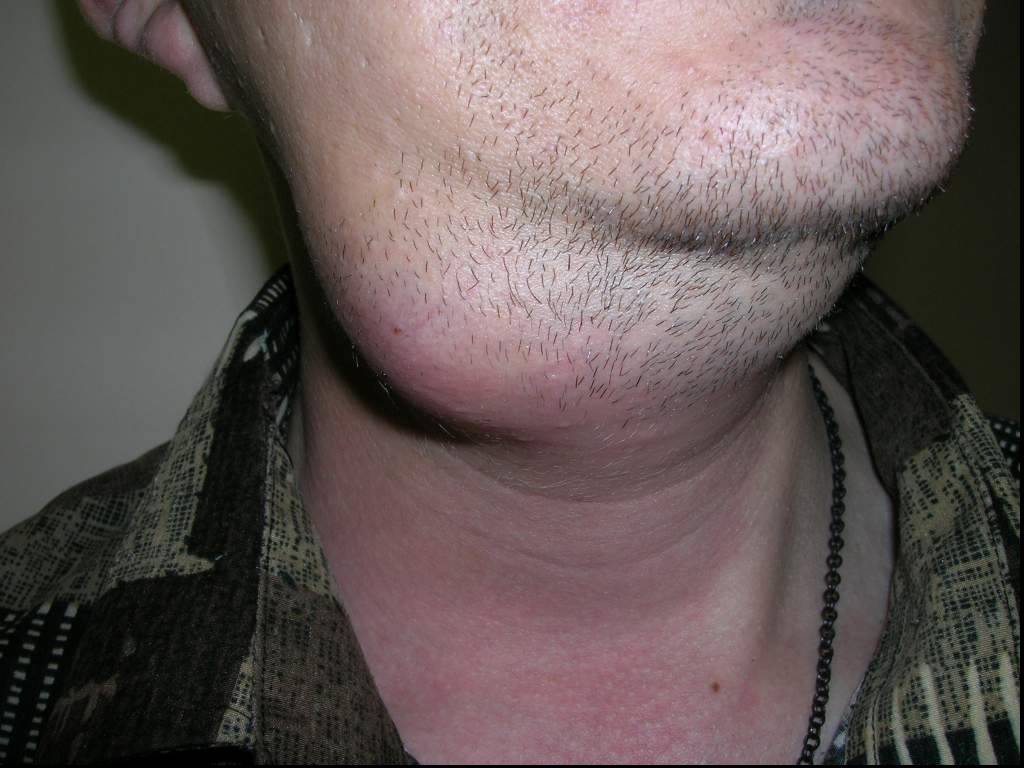
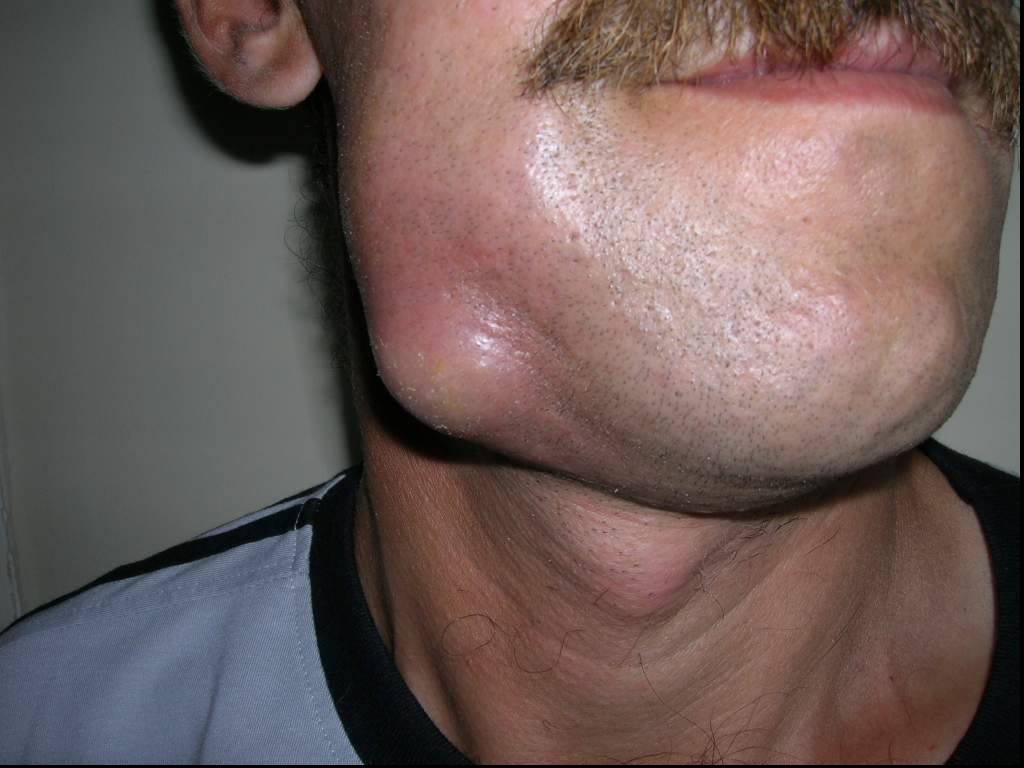
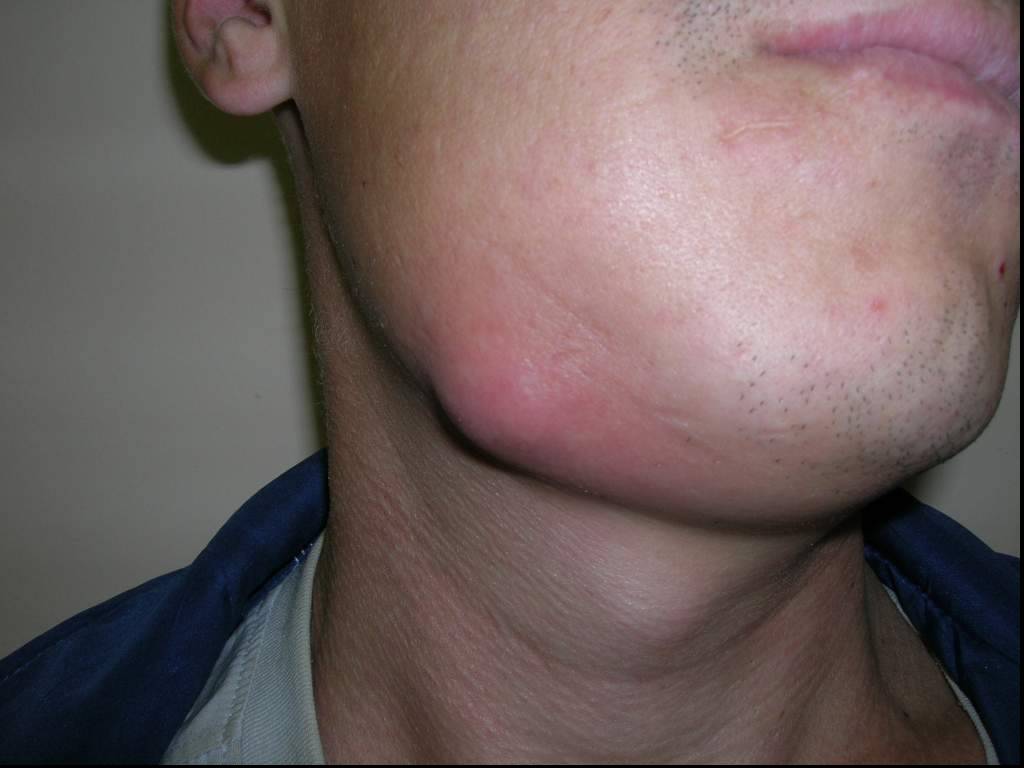
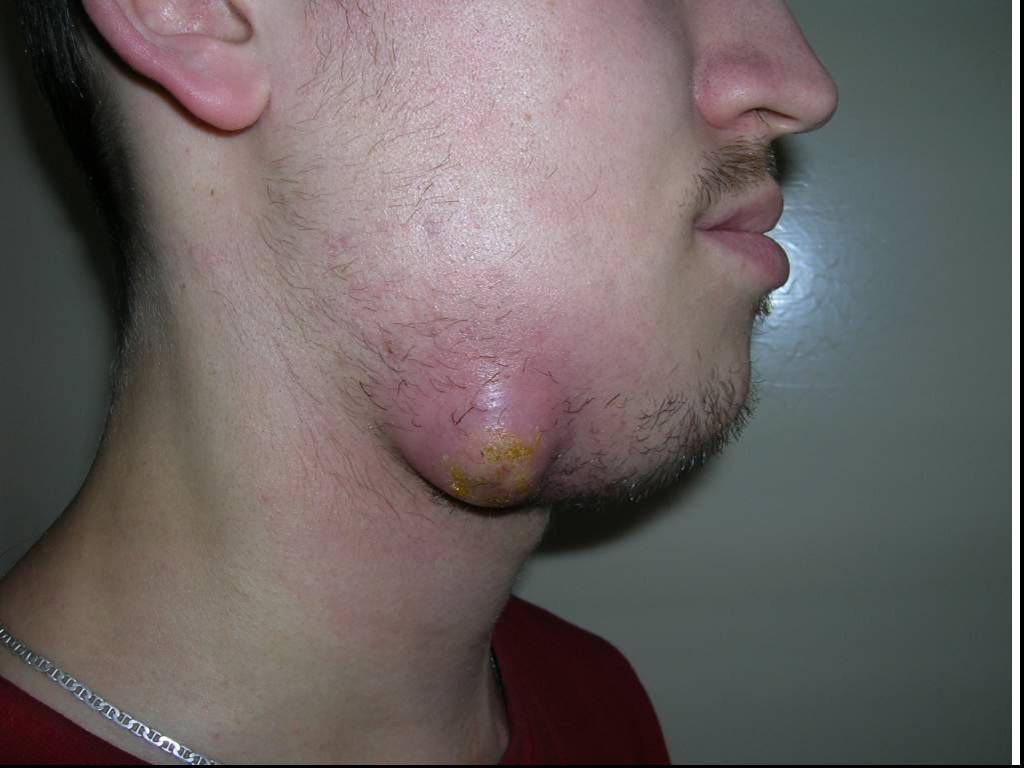
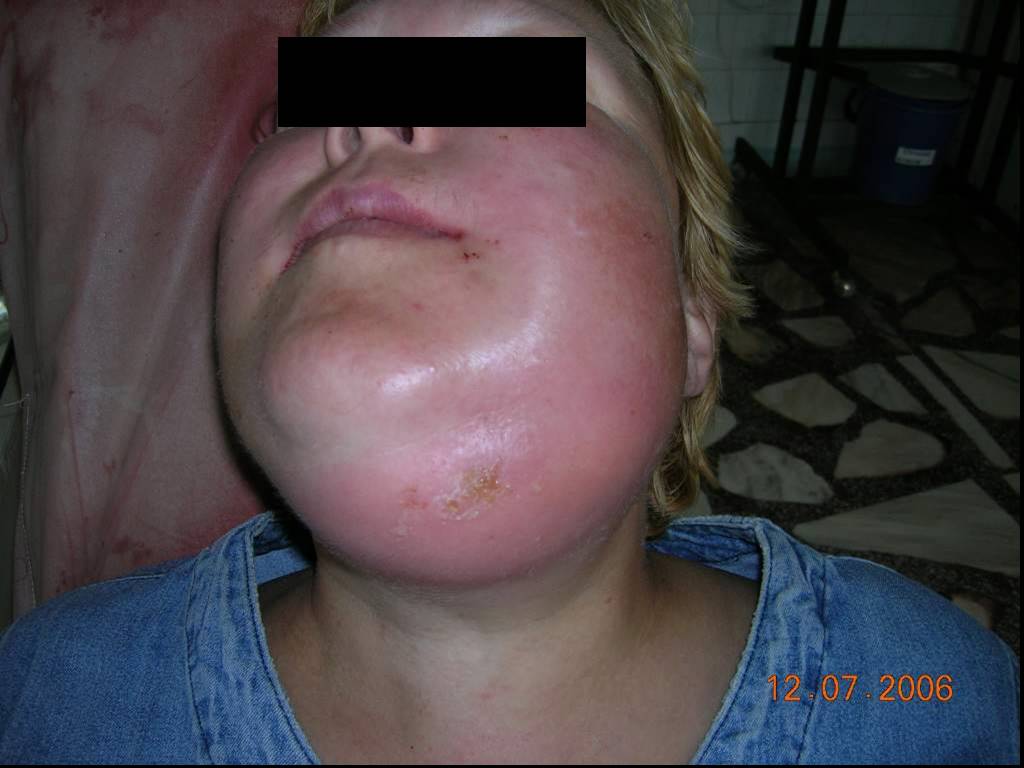
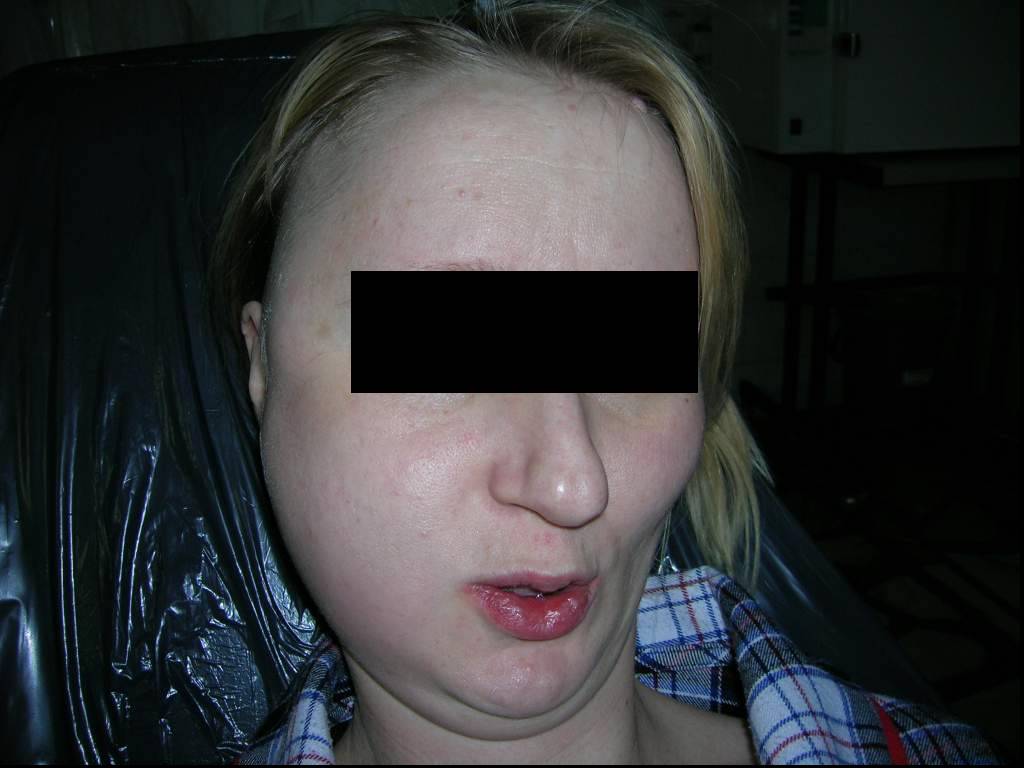
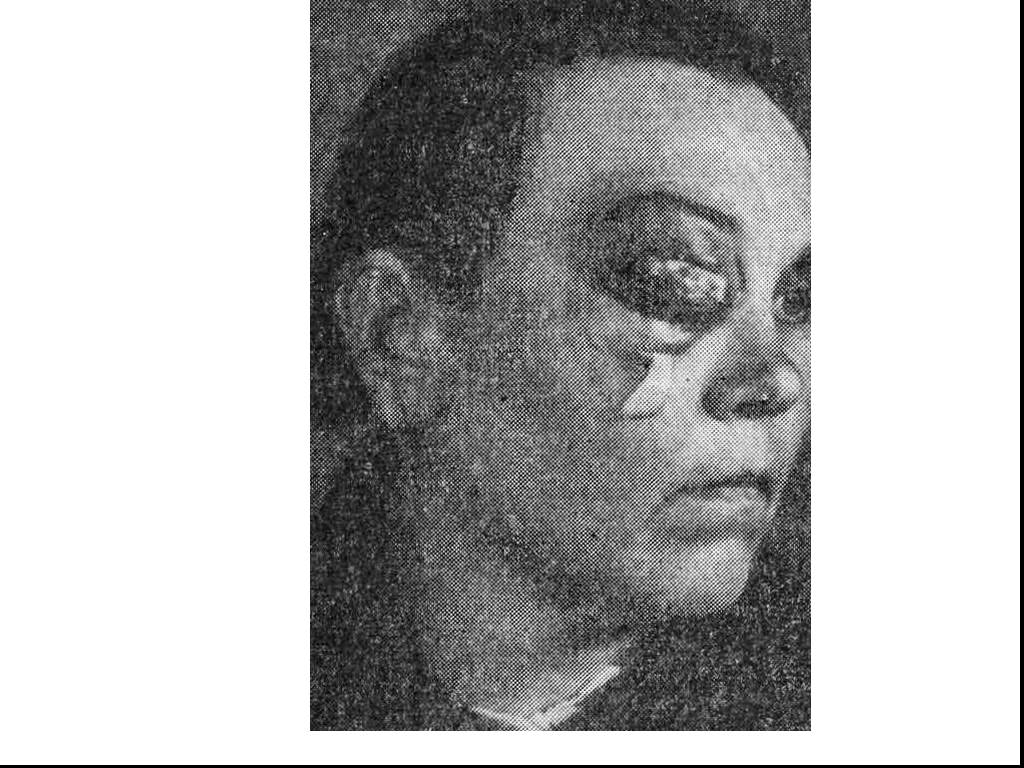
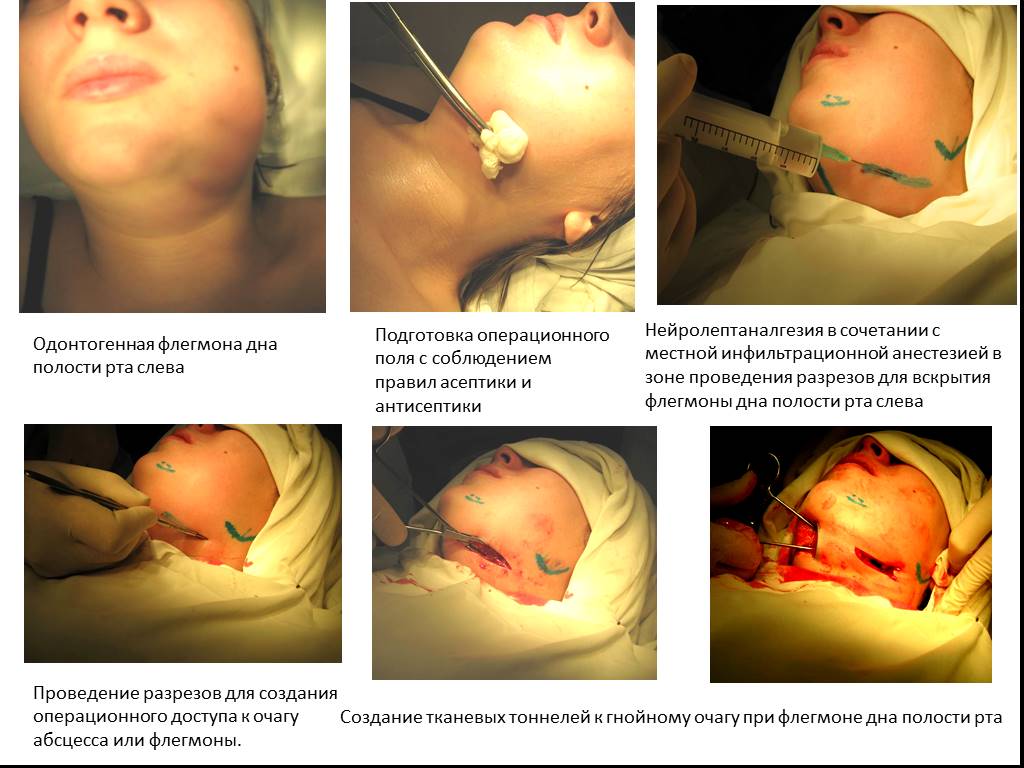
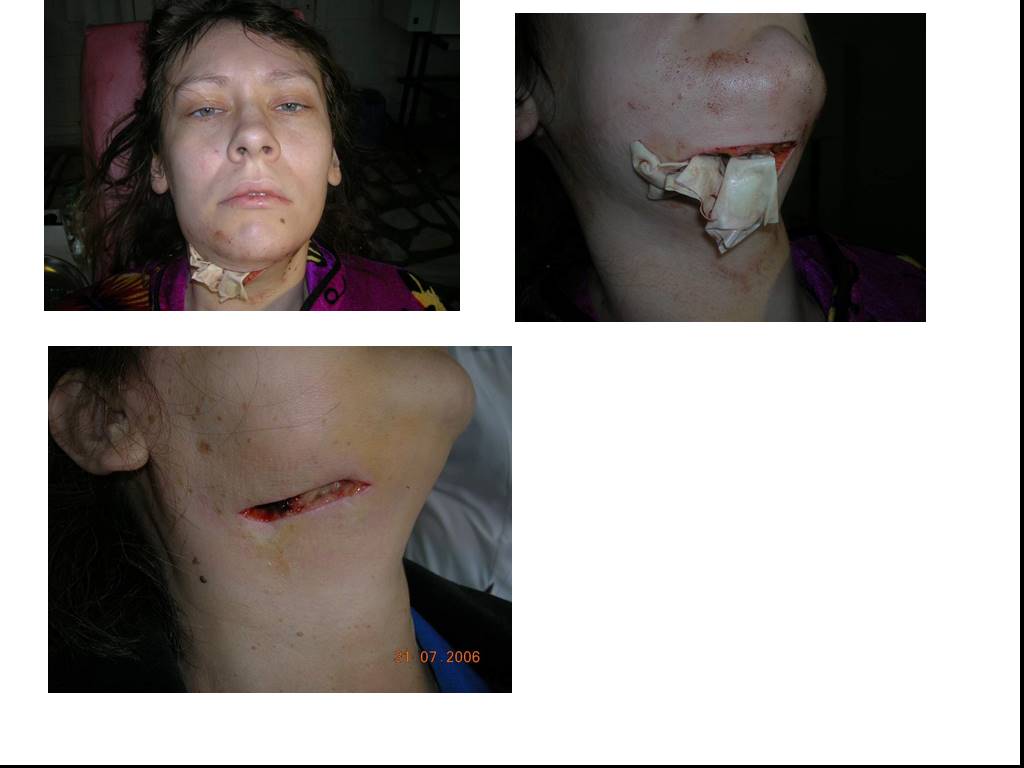
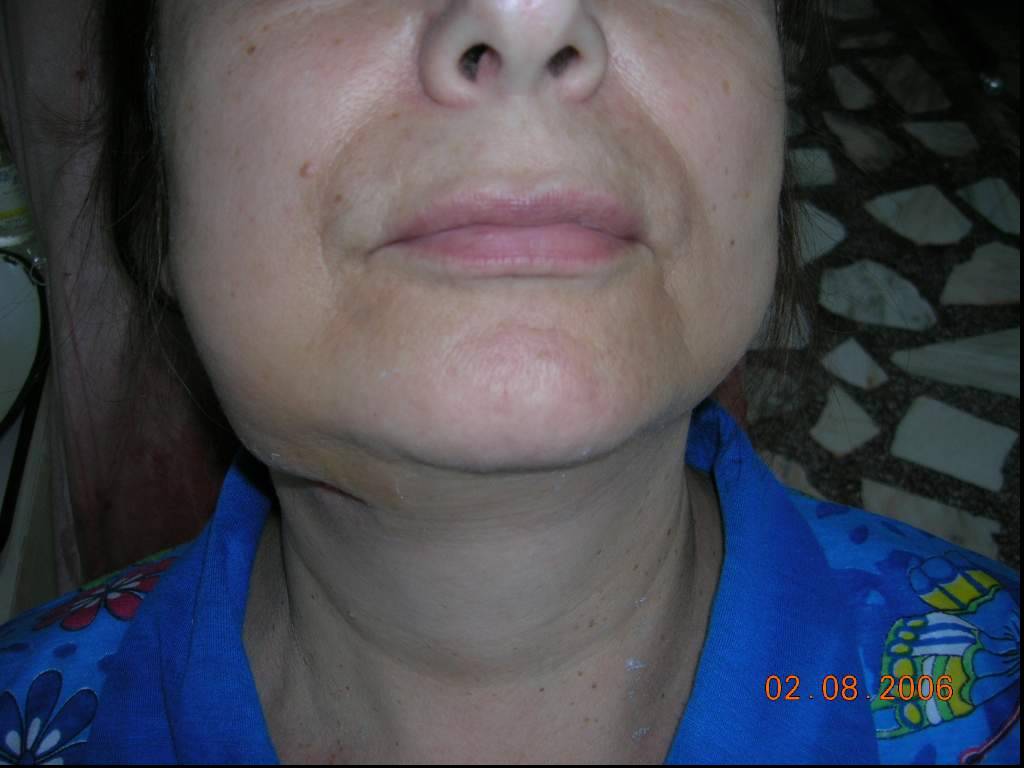
Слайд 53Одонтогенная флегмона дна полости рта слева
Нейролептаналгезия в сочетании с местной инфильтрационной анестезией в зоне проведения разрезов для вскрытия флегмоны дна полости рта слева
Подготовка операционного поля с соблюдением правил асептики и антисептики
Проведение разрезов для создания операционного доступа к очагу абсцесса или флегмоны.
Создание тканевых тоннелей к гнойному очагу при флегмоне дна полости рта
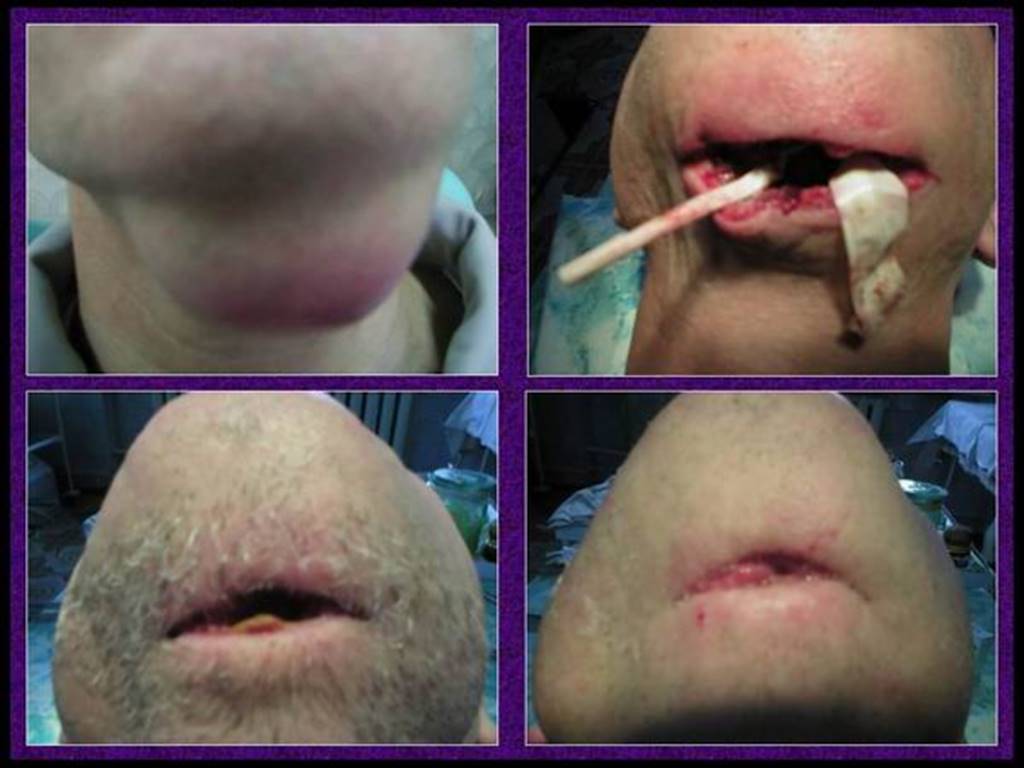
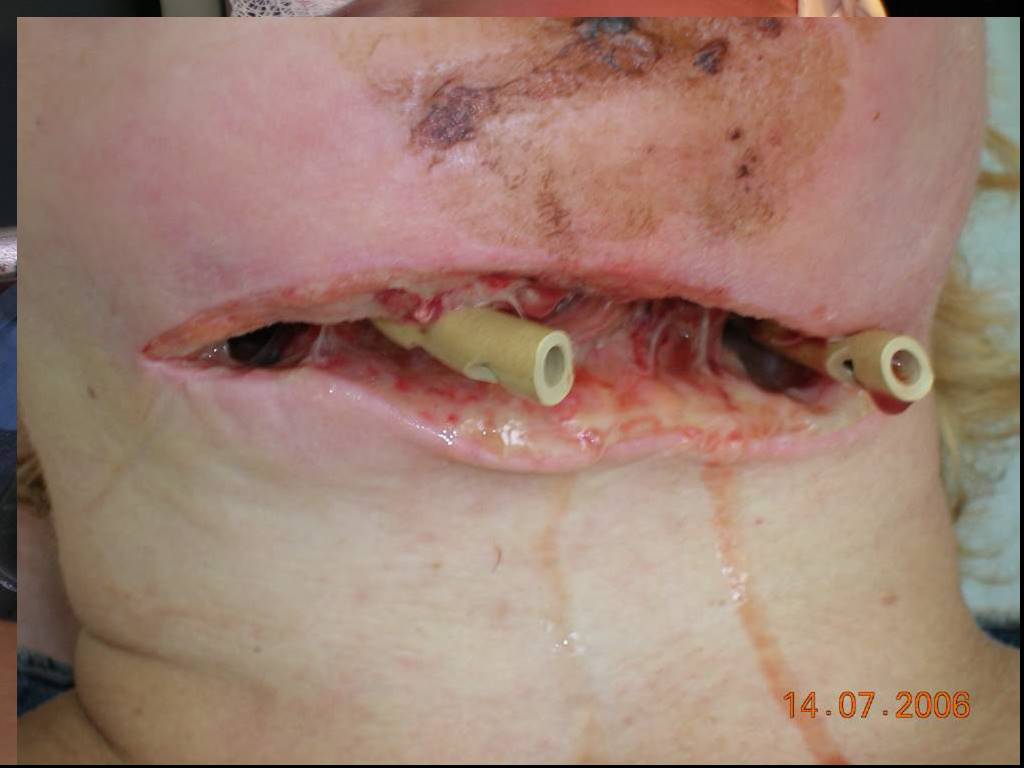
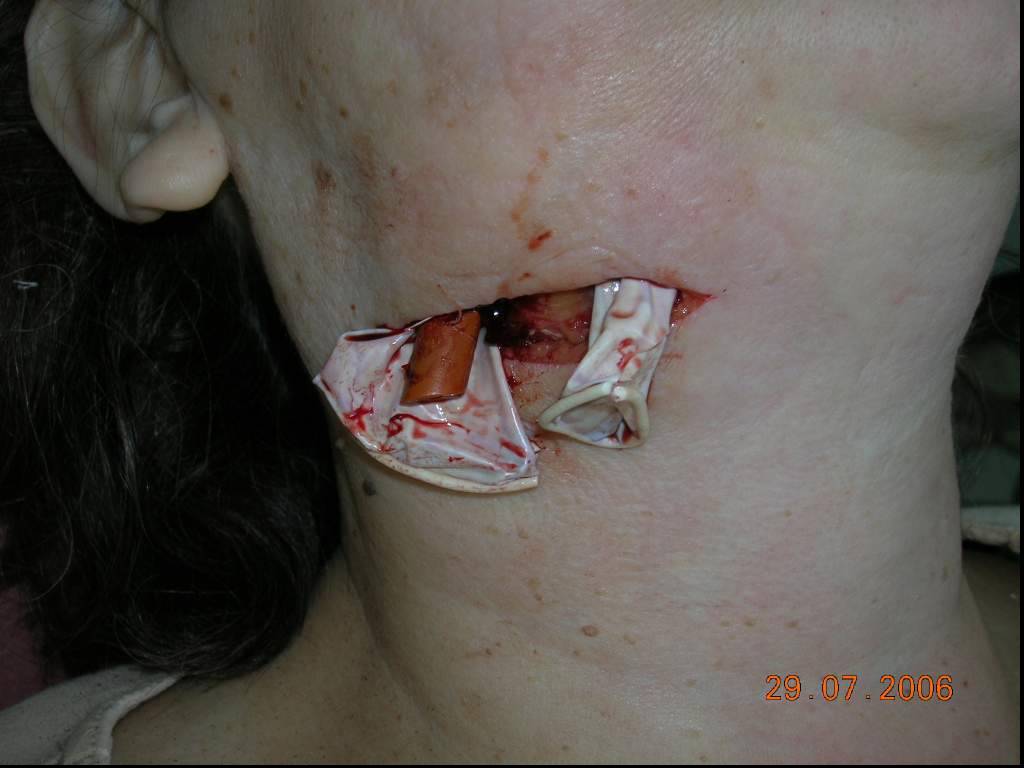
Слайд 54Мануальная ревизия гнойного очага при вскрытии флегмоны дна полости рта
Различные виды дренажей (резиновые; марлевые, пропитанные специальными растворами; трубчатые; вакуумные)
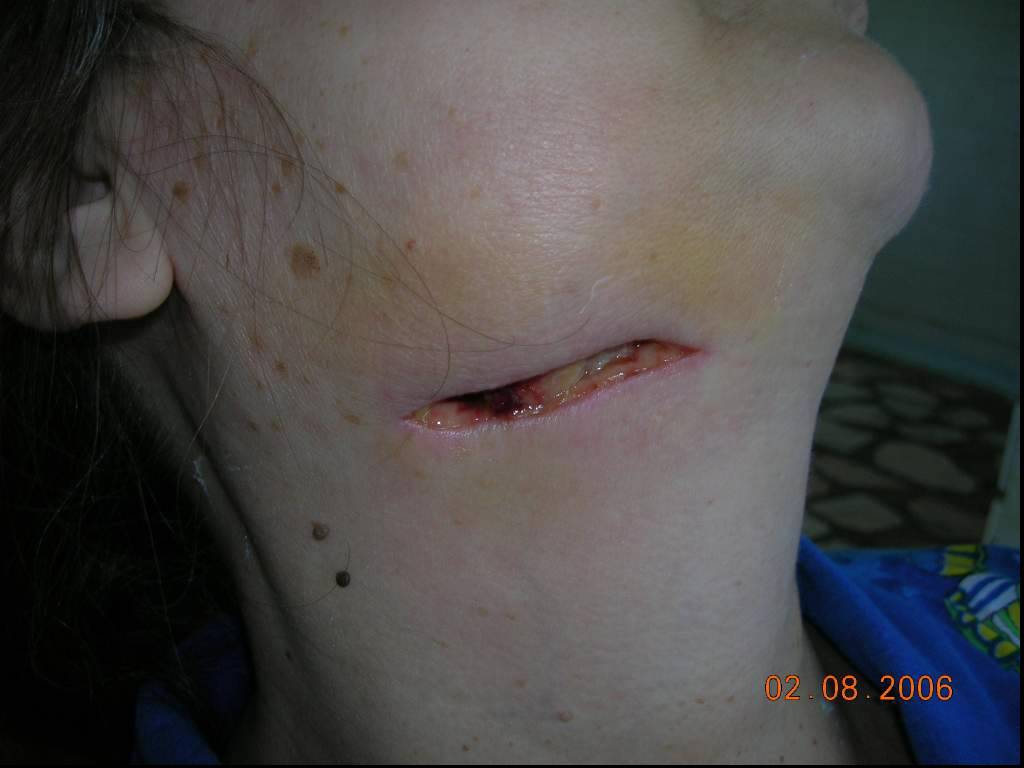
Дренирование флегмоны дна полости рта системой трубчатых дренажей.
асептическая изолирующая марлевая повязка с последующей бинтовой фиксацией
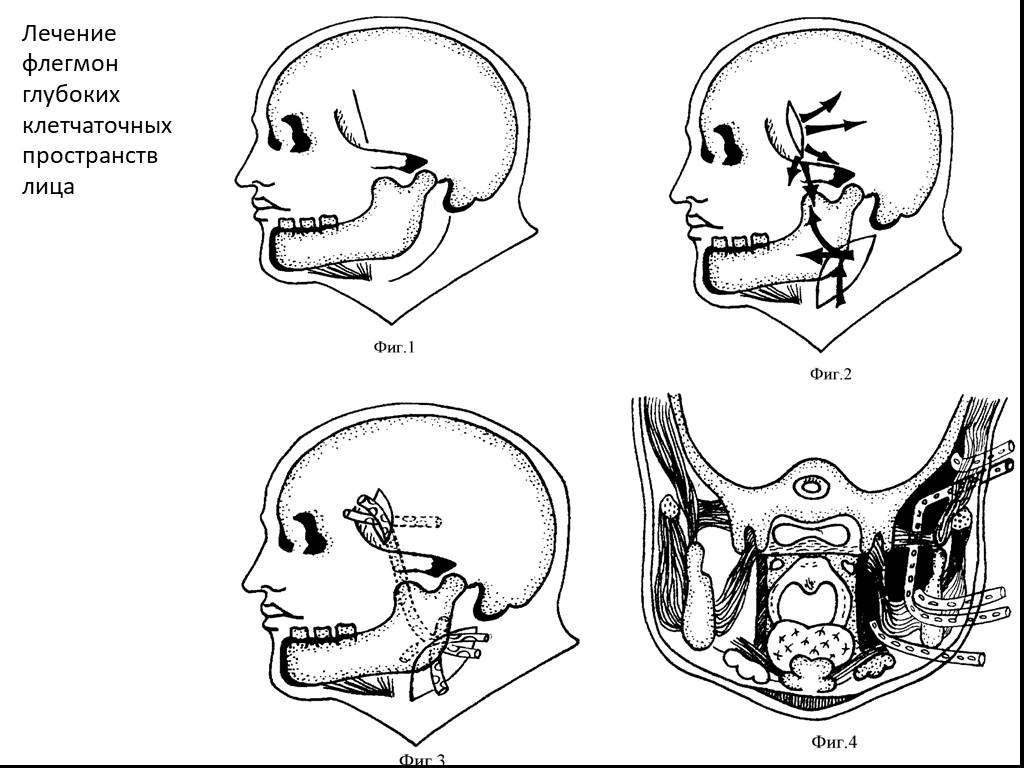
Слайд 55Лечение флегмон глубоких клетчаточных пространств лица

Слайд 56Сущность способа состоит в том, что проводят разрезы кожи: один - в височной области по переднему краю височной мышцы вверх от скуловой дуги длиной до 4,0 см, второй - в зачелюстной области между передним краем кивательной мышцы и задним краем ветви нижней челюсти кпереди до задней границы поднижнечелюстной слюнной железы, отступая от условной точки угла нижней челюсти по верхней шейной складке кверху на 3,0 см и книзу на 1,5-2,0 см. Через верхний разрез в височной области послойно рассекают ткани, проходят к центру инфекционно-воспалительного очага височной области - между височной мышцей и костями черепа. Проводят ревизию и эвакуацию гнойного отделяемого из поверхностных, глубоких отделов височной области и межфасциального височного пространства, подвисочной и крылонебной ямок. Через нижний разрез послойно рассекают ткани, отсекают задненижний отдел околоушной слюнной железы вместе с капсулой от переднего края кивательной мышцы и от поднижнечелюстной слюнной железы. Смещают задненижний отдел околоушной слюнной железы кверху и кпереди, обнажают задний край ветви нижней челюсти, рассекают по заднему внутреннему краю ветви нижней челюсти на длину 10-15 мм сухожилия медиальной крыловидной мышцы. Смещают медиальную крыловидную мышцу кнутри, расслаивают клетчаточное пространство между внутренней поверхностью ветви нижней челюсти и наружной поверхностью медиальной крыловидной мышцы, смещают задний край поднижнечелюстной слюнной железы кпереди и книзу, расслаивают жировую клетчатку окологлоточного пространства по задневнутренней поверхности медиальной крыловидной мышцы кверху и кнутри. Проводят ревизию и эвакуацию гнойного отделяемого из крыловидно-нижнечелюстного, переднего и заднего отделов окологлоточного пространств. Проводят хирургический зажим между наружной поверхностью медиальной крыловидной мышцы и внутренней поверхностью ветви нижней челюсти до медиальной стороны скулового отростка височной кости. Тупым путем соединяют верхний и нижний разрезы между собой, проводят антисептическую обработку и установку перфорированной резиновой трубки для проточного дренирования глубоких клетчаточных пространств лица.
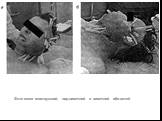
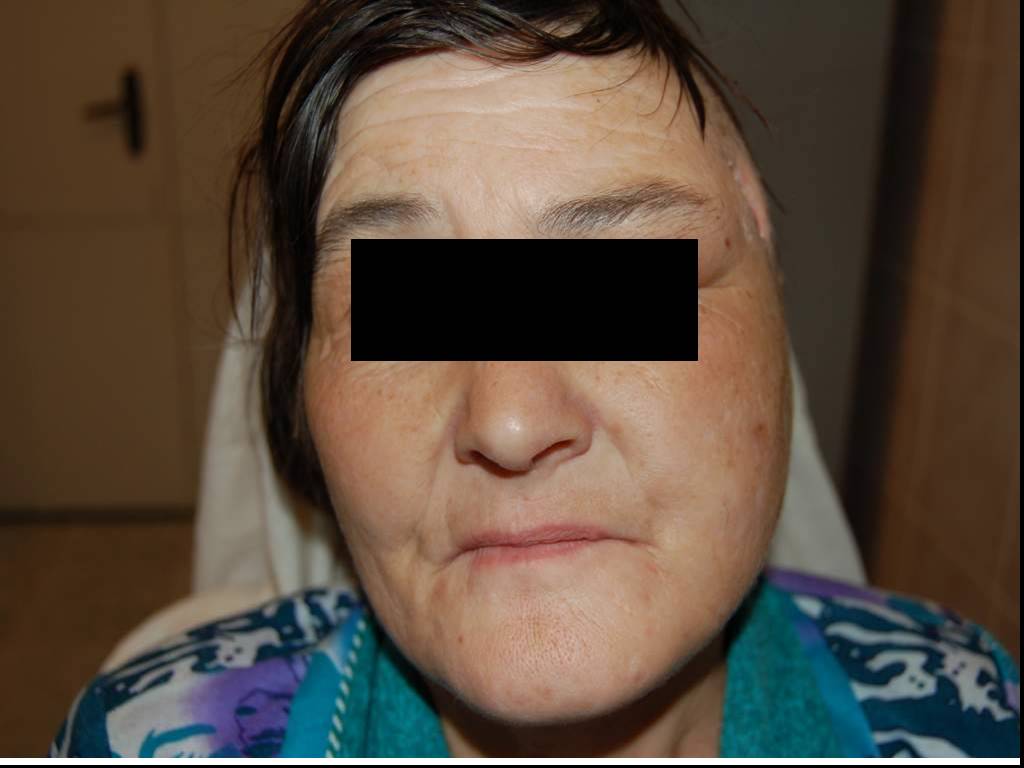
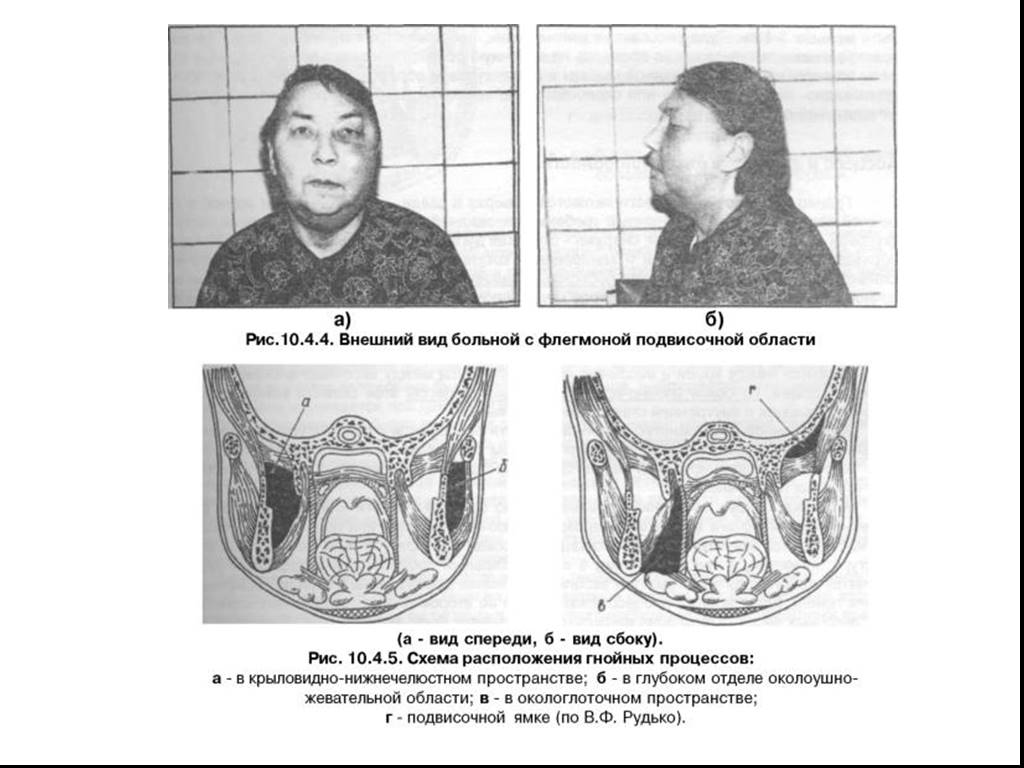
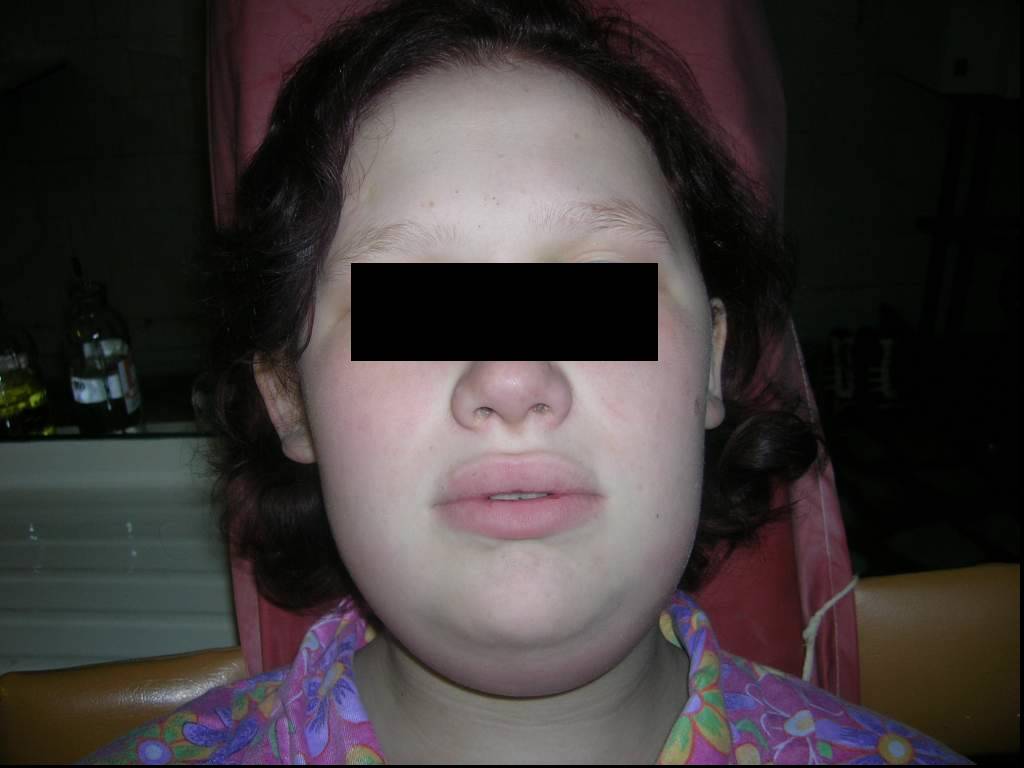
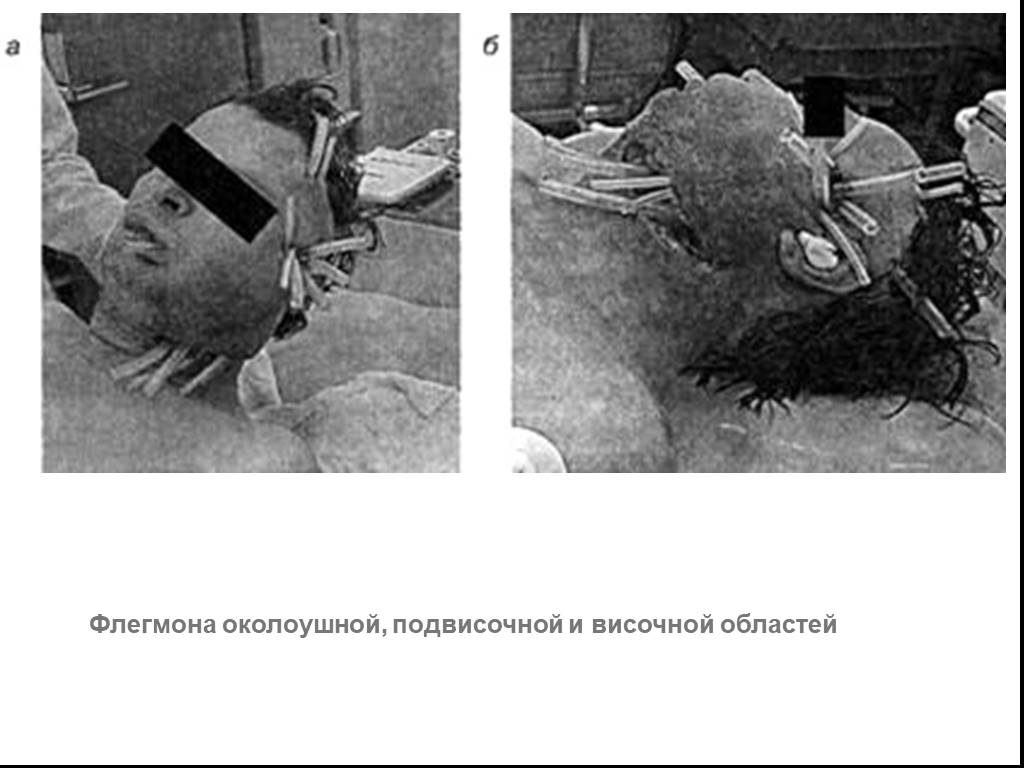
Слайд 65Флегмона околоушной, подвисочной и височной областей
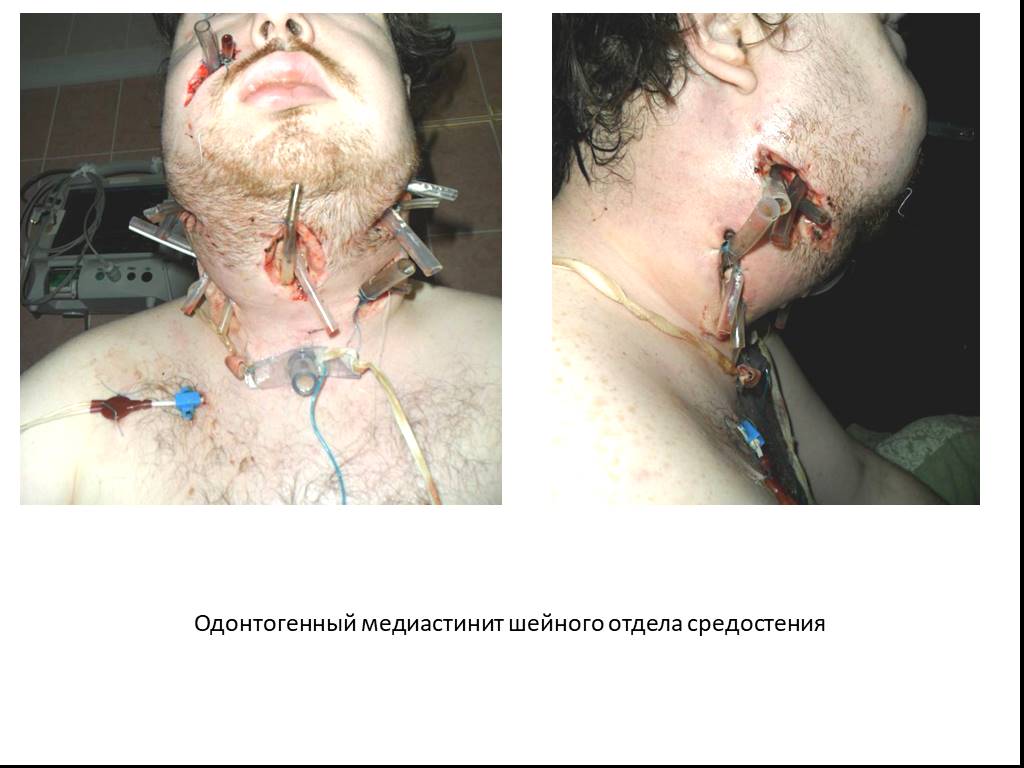
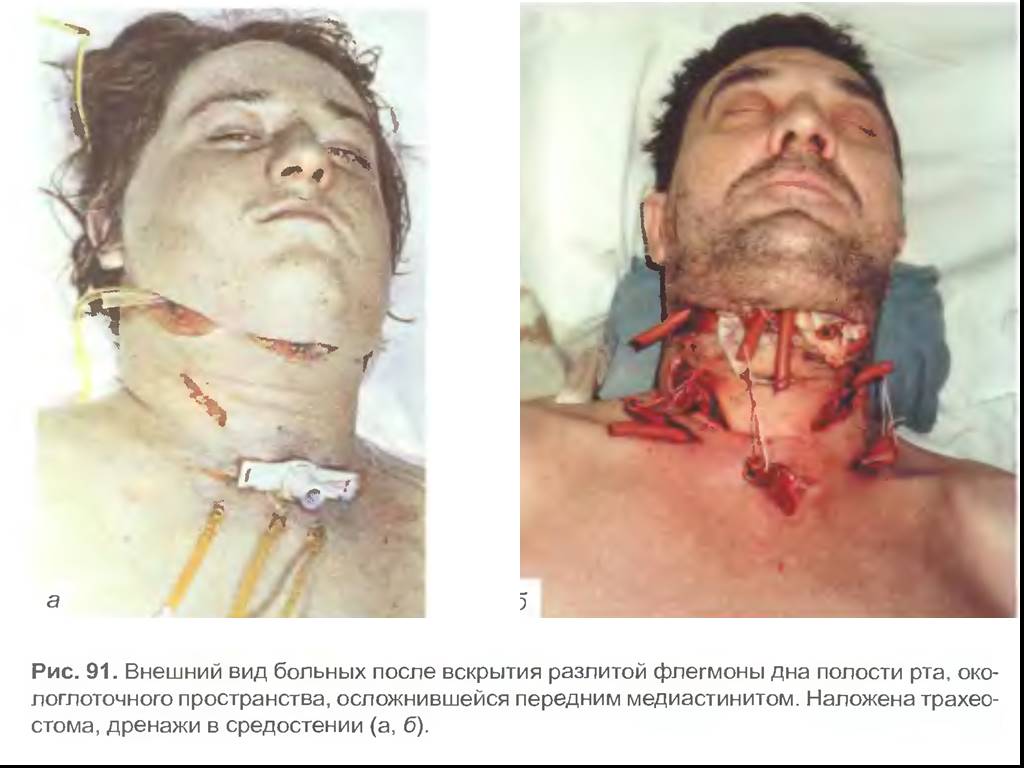
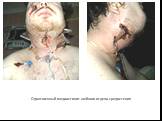
Слайд 66Одонтогенный медиастинит шейного отдела средостения
Слайд 68Медикаментозное лечение гнойной раны. Известны пять групп препаратов:
мази на полиэтиленгликолевой основе; сорбенты; ферменты; растворы антисептиков; аэрозоли. МАЗИ: содержат диоксидин: 5 % диоксидиновая мазь, диоксиколь, метилдиоксилин, 10 % мафенида ацетат; содержат йодофоры: 1 % йодопириновая мазь, йодметриксиден; содержат нитрофураны: фурогель, 0,5 % мазь хинифурила; содержат нитазол: стрептонитол, нитацид; содержат левомицетин: левомиколь, левосин.

Слайд 69Медикаментозное лечение гнойной раны.
Повязки с протеолитическими ферментами (в том числе содержащими антибактериальные препараты). дальцекс-трипсин (марля с иммобилизированным трипсином); салфетки, содержащие трипсин с хлоргексидином, трипсин с мочевиной; порошок профезима (модифицированная целлюлоза с субтилизином); порошок спиралина (альгинат натрия и кальция с протеазой С и сизолицином); Аппликационные сорбенты на основе гелевина. порошок гелевина (частично сшитый поливиниловый спирт); лизосорб (гелевин с террилитином, неомиционом, полимексином); коллавин (гелевин с коллагенозой); гентавин; циоксивин; хлоргексивин (гелевин с гентамицином, диоксидином и хлоргексидином); Губчатые покрытия. теральгим (лиофильно высушенный альгинат натрия с террилитином); дигисион (коллаген с гелевином и диоксидином).

Слайд 70Медикаментозное лечение гнойной раны
Местное применение эубиотиков (бифиидумбактерин-форте), т.к. сапрофитная микрофлора является антагонистом патогенной флоры; она ускоряет очищение раны, что способствует ее заживлению. Пробиотики (споробактерин) – живой бактериальный препарат. Сорбенты (регенкур, полифепан, дебризан, аубазипор, угольные сорбенты, целлосорб, иммосгент для вульнеросорбции) – аппликационная сорбция. Сорбирующие дренажи углеродволокнистые сорбенты. Полимерные материалы (коллагеновая антисептическая губка), с иммобилизированными антибиотиками, которые пролонгированно выделяются при местном лечении ран. Диоксизоль (пенный аэрозоль) + УЗО раны.

Слайд 71Лимфотропное введение лекарственных веществ в комплексной терапии флегмон лица и шеи. Уменьшается доза препарата, кратность его введения, увеличивается продолжительность его действия, пролонгированное поступление в кровь субтерапевтических доз препаратов. В заушную область на 1 см ниже сосцевидного отростка п/к предварительно вводиться 16 УЕ лидазы на новокаине, а затем 0,5 мл лекарственного вещества (например, солкосерил – активация РЭС).
Слайд 72Методики обработки ран
Методика промывания ран пульсирующей струей жидкости. Промывной раствор подается в рану под давлением 2-7 кгс/см2 через специальные насадки, дающих пульсацию поочередно одной или нескольких струй с частотой от 100 до 1000 в 1 мин. Приборы марки “Отолав-202”, “Страйкерлав” (США) и ряд отечественных. Механизм: в фазе “давления” - ослабление фиксации обрывков тканей, в “декомпенсированной” фазе – удаление их потоком жидкостей. В 3-4 раза эффективнее удаляет из раны детрит и микроорганизмы, чем без пульсации.

Слайд 73Обработка раны низкочастотным ультразвуком через жидкую среду (эффект ультразвуковой кавитации). Аппарат УРСК-7М. УЗ+лазер. Обработка раны гелий-неоновым лазером (ускорение роста и созревания грануляций, эпителизации ран). Курс лечения 10-12 процедур по 3-5 мин. Можно сочетать с УЗО раны. Можно в режиме “скальпель”. ГБО – уменьшает гипоксию тканей, нормализует гемодинамику и метаболизм, губительно влияя на анаэробную флору. Обработка раны мелкодисперсным потоком озонированного раствора под высоким давлением. Этим достигается качественное очищение раневой поверхности с проникновением раствора в глубокие слои воспаленных тканей, с эффектом антисептического и антиоксидантного действия озона, растворенного в кристаллоидном растворе, особенно в отношении анаэробной неклостридиальной инфекции. Сочетание лазерного облучения с озоном. Вакуум обработка ран – улучшается кровообращение и кровоток в ране, уменьшается бактериальная обсеменность (в 10-20 раз). Поликатан. Натрия гипохлорит.

Слайд 74Электростимуляция при лечении ран. Постоянный, импульсный ток – бактерицидное, противовоспалительное действие, стимуляция заживления. Регионарная электростимуляция узлов симпатического ствола импульсным током. Электроимпульсная обработка гнойных ран. Импульсный электрический заряд в жидкой среде, в основе которого лежит электрогидравлический эффект, оказывает выраженное бактерицидное действий. Отсутствие повреждающего действия на ткани живого организма и безопасность. В рану – физ.р-р; активные концы электродов, подключенных к аппарату УРАТ-1м – в рану, добиваясь с помощью тумблера стабильного искрового свечения и обрабатывает ими края и стенки раны на расстоянии 10-15 мм.

Слайд 75Плазменная хирургия.
Применение газотоковой коагуляции в лечении гнойных ран. Сущность метода – подача тока высокой частоты в биологическую ткань не посредством ее прямого контакта с электродом, а через плазменный транспортный канал, формирующийся между электродом и биотканью в результате ионизации потока арогна или просто воздуха. Сокращается количество раневого отделяемого, укорачивается I фаза раневого процесса, ускоряется заживление раны. Возможно использование этого метода в режиме плазменного скальпеля (плазменного потока) или в терапевтическом режиме.
Слайд 76Местное лечение Промывание раны антисептиками, ферментами, ингибиторами ферментов
Слайд 77ОБЩЕЕ МЕДИКАМЕНТОЗНОЕ Л ЕЧЕНИЕ Противомикробные средства
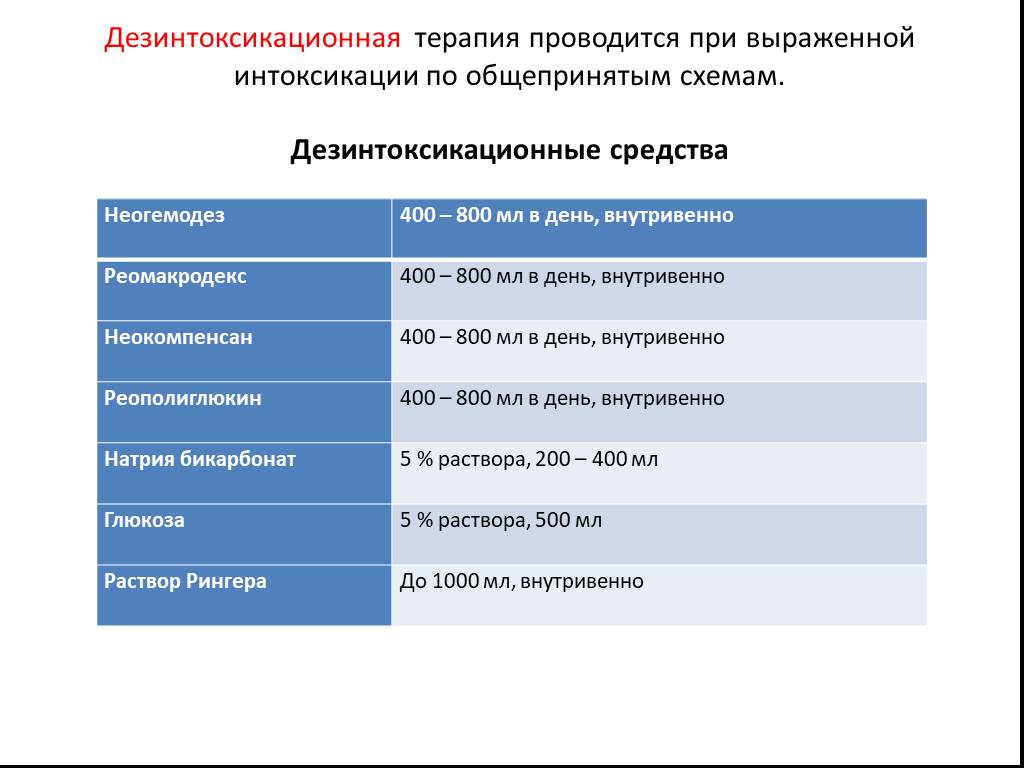
Слайд 79Дезинтоксикационная терапия проводится при выраженной интоксикации по общепринятым схемам. Дезинтоксикационные средства
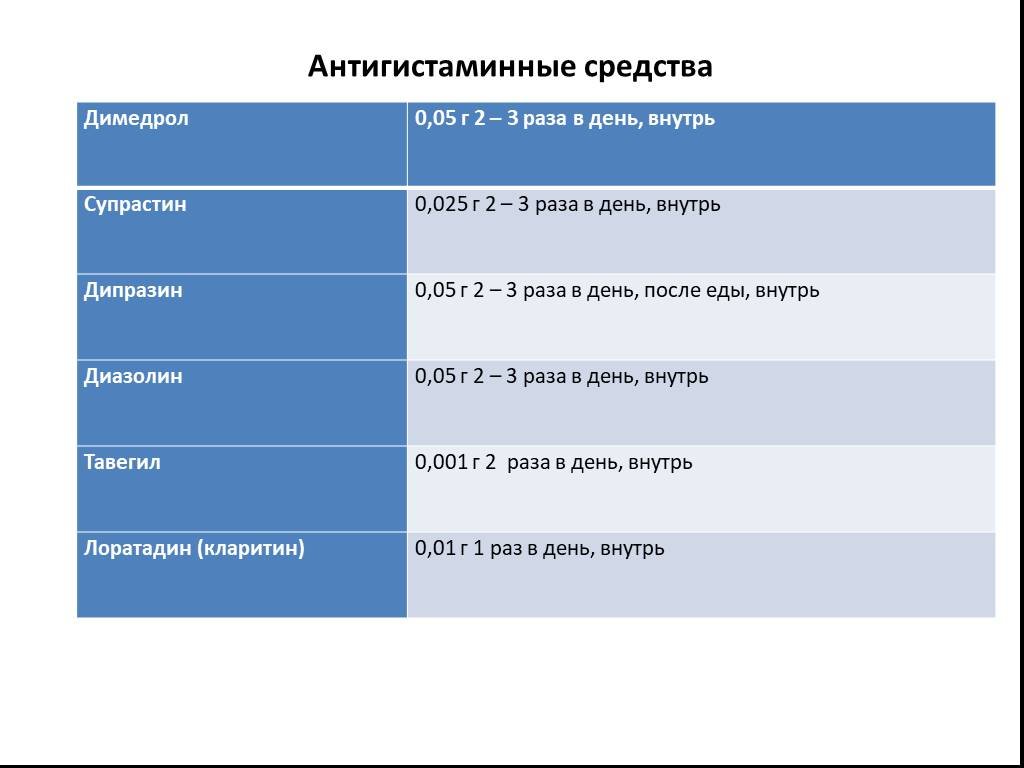
Слайд 80Антигистаминные средства
Слайд 81Повышение неспецифических факторов защиты организма и иммунотерапия (гемотрансфузии, продигиозан). Активную иммунотерапию проводят стафилококковым антифагином и бактериофагом, стафилококковым анатоксином. Пассивная иммунотерапия осуществляется гипериммунной антистафилококковой плазмой и антистафилококковым гамма-глобулином.
Слайд 82Иммуностимулирующие и иммуномодулирующие средства
Слайд 83Витаминные средства
Слайд 84Ненаркотические анальгетики
Противогрибковые средства
Для профилактики такого осложнения как тромбофлебит и тромбоз кавернозного синуса назначают гепарин по схеме
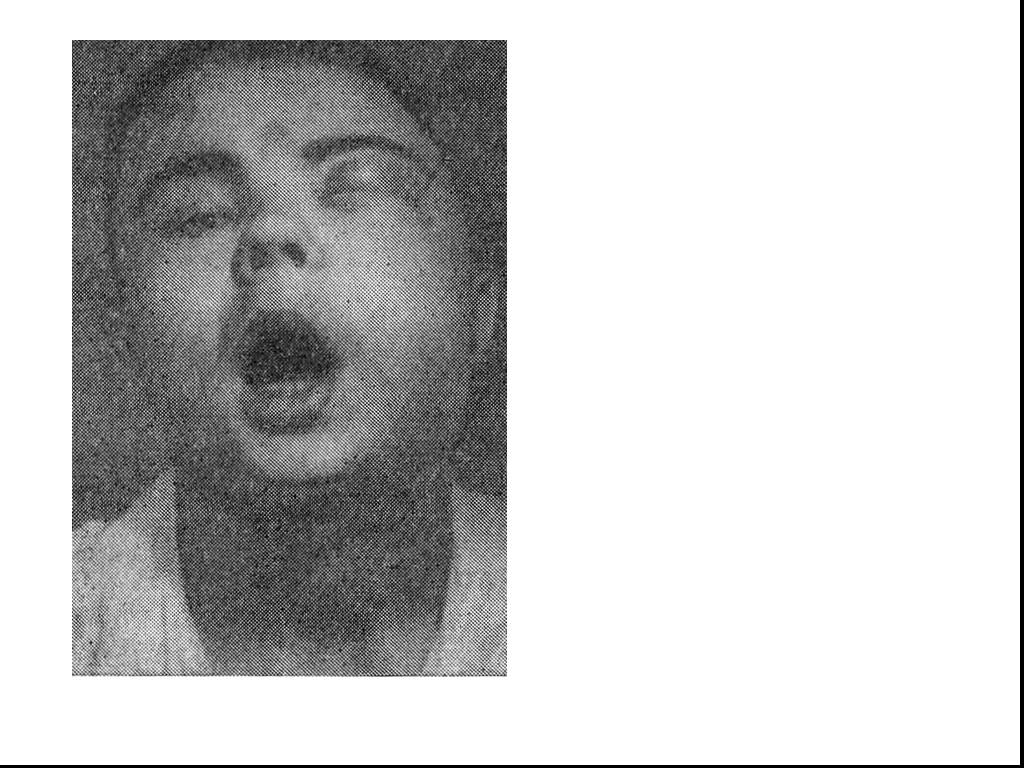
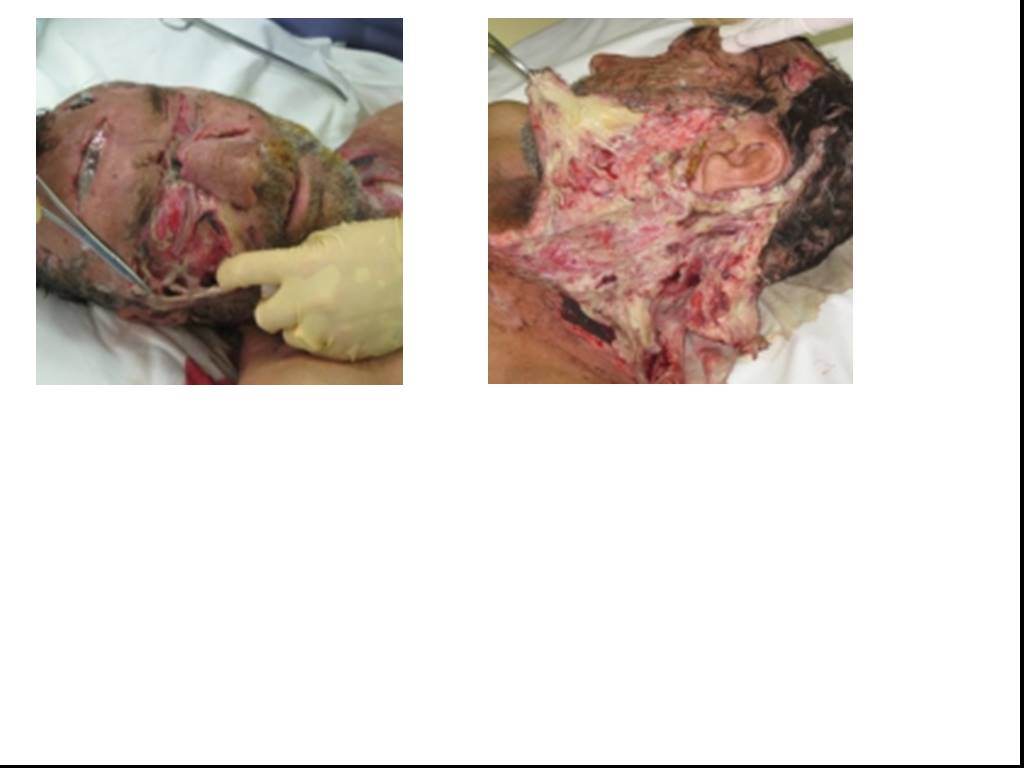
Слайд 85Особенности клинической картины гнилостно-некротических флегмон
При осмотре больного отмечается бледность с землистым оттенком кожных покровов лица. Выраженная инфильтрация верхнего и нижнего этажей дна полости рта. Через 3-4 дня на коже в области инфильтрата появляются сине-багровые пятна, иногда - пузыри. Состояние больного прогрессивно ухудшается, нарастают явления интоксикации (возбуждение, бред), Температура принимает септический характер, с большими колебаниями в утренние и вечерние часы (гектический тип температурной кривой). При исследовании крови - лейкопения, лимфопения, сдвиг лейкоцитарной формулы влево.

Слайд 86Дифференциальная диагностика
При разрезах изменения в тканях дна полости рта довольно характерные: гноя нет, Выделяется незначительное количество зловонной мутной жидкости цвета мясных помоев иногда с пузырьками газа, отмечается некроз клетчатки и мышечной ткани. мышцы имеют вид вареного мяса с очагами некроза. Некротизированные участки представляются как серовато-грязные зловонные массы.

Слайд 87Особенности местного лечения больных с гнилостно-некротическими флегмонами.
хирургическое пособие включает в себя: трахеотомию с наложением трахеостомы, широкое вскрытие и дренирование флегмоны (ревизия всех клетчаточных, вовлеченных в воспалительный процесс) некротомия, некрэктомия, удаление причинного зуба (при одонтогенной природе заболевания) Патогенетическое лечение: местная оксигенация, достигаемая периодической инсуффляцией кислорода через катетер в рану. Для длительной оксигенации инфильтрата полезно производить орошение послеоперационной раневой поврхности 1% раствором перекиси водорода с помощью капельницы со скоростью 30-40 капель в минуту. Непременным условием метода является обеспечение свободного оттока из раны промывной жидкости либо в специально подбинтованный сменяемый комок ваты, либо через вторую (отводящую) трубочку в сосуд. Местная оксигенотерапия раны проводится также 3% раствором перманганата калия. Проводится регионарная инфузия антибиотиков. Широко применяются протеолитические ферменты для ускорения очищения раны от некротизированных тканей. ФТЛ - УФ облучение раны.

Слайд 88Особенности общего лечения больных с гнилостно-некротическими флегмонами.
под кожу или внутримышечно вводят противогангренозную поливалентную сыворотку, содержащую антитоксины против трех возбудителей газовой гангрены (Cl. perfringens, Cl. oedomatiens, Cl. histoliticus, Cl. septicum ). До выяснения возбудителя заболевания Во избежание развития анафилаксии сыворотку вводят под наркозом внутривенно, разведя ее предварительно изотоническим раствором натрия хлорида. Одновременно переливают 100-150 мл крови. Кроме внутривенного введения обязательно вводят антигангренозную сыворотку внутримышечно (5-8 доз), создавая тем самым в организме депо антител. При показаниях введение сыворотки может быть повторено. Перед введением сыворотки проводят пробу на индивидуальную переносимость. Из тест-ампулы (сыворотка в разведении 1:100) вводят внутрикожно 0,1 мл жидкости; если образуется папула диаметром 1см с гиперемией кожных покровов вокруг нее, проба оценивается как положительная. Если проба оказывается отрицательной, вводят 0,1 мл сыворотки подкожно и, при отсутствии каких-либо реактивных проявлений, через 30 минут вводят полную лечебную дозу сыворотки внутримышечно или (и) капельно внутривенно.

Слайд 89Особенности общего лечения больных с гнилостно-некротическими флегмонами
антибактериальную терапию у больных с анаэробной инфекцией необходимо проводить с использованием антибиотиков пенициллинового ряда в сочетании с метронидазолом или другими препаратами этой группы (тинидазол, нитазол), а так же с сульфаниламидными препаратами. Последние, ингибируя пенициллиназу – фермент, разрушающий пенициллин, повышают эффективность антибактериальной терапии

Слайд 90Антитоксическая терапия (дезинтоксикация достигается введением большого количества жидкостей - до 4 л в сутки или по другим данным до 50 - 60 мл на 1 кг массы тела больного. Применяются кровезаменители дезинтоксикационного действия: гемодез, реополиглюкин; белковые кровезаменители. Внутривенно переливают кровь, вводят изотонический раствор хлорида натрия, раствор Рингера-Локка, 5% раствор глюкозы. Назначается обильное питье. При проведении инфузионной терапии необходимо следить за диурезом и при необходимости назначать диуретики : фуросемид ...) Гипосенсибилизирующая терапия (антигистаминные преператы: димедрол, супрастин, диазолин, пипольфен по 0,025 - 0,05 г 2-3 раза в день; при гиперергическом типе воспалительной реакции назначаются гормоны надпочечника - преднизолон по 30 мг внутривенно капельно) Общеукрепляющая терапия , направленная на поддержание сердечно-сосудистой деятельности - назначают строфантин, панангин, кокарбоксилазу; обеспечивается покой и полноценное питание, витаминотерапия) Иммунокорригирующая терапию (применение иммуномодуляторов)... К патогенетической терапии относится ГБО тканей.
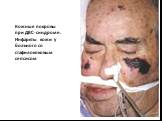
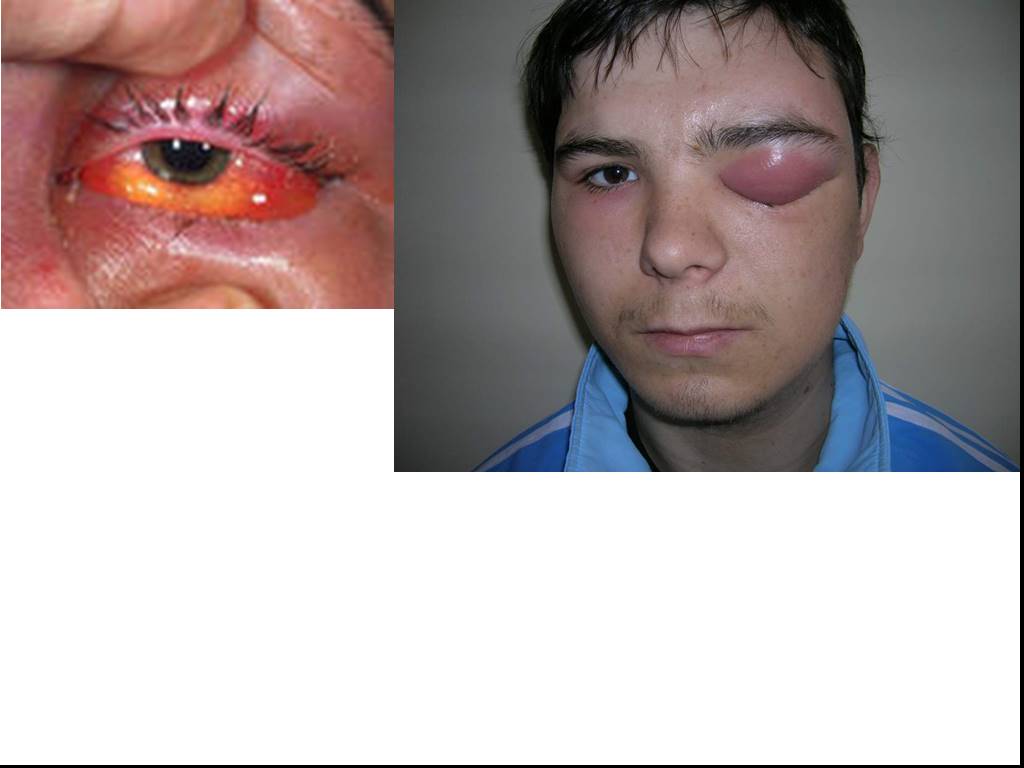
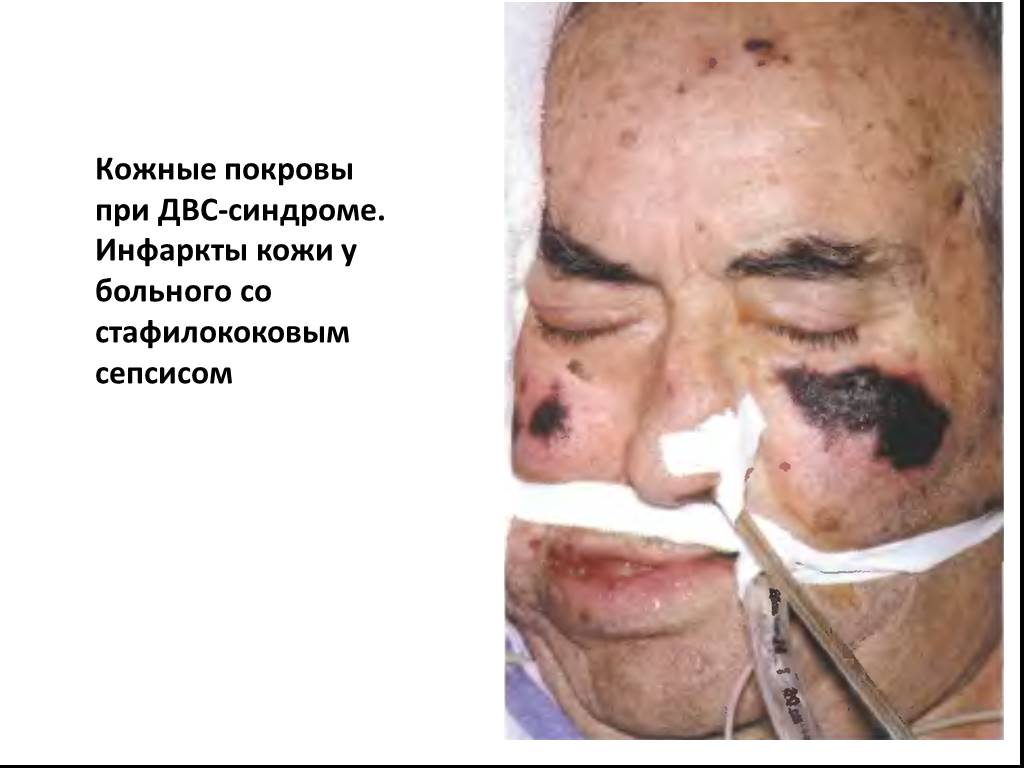
Слайд 92Кожные покровы при ДВС-синдроме. Инфаркты кожи у больного со стафилококовым сепсисом
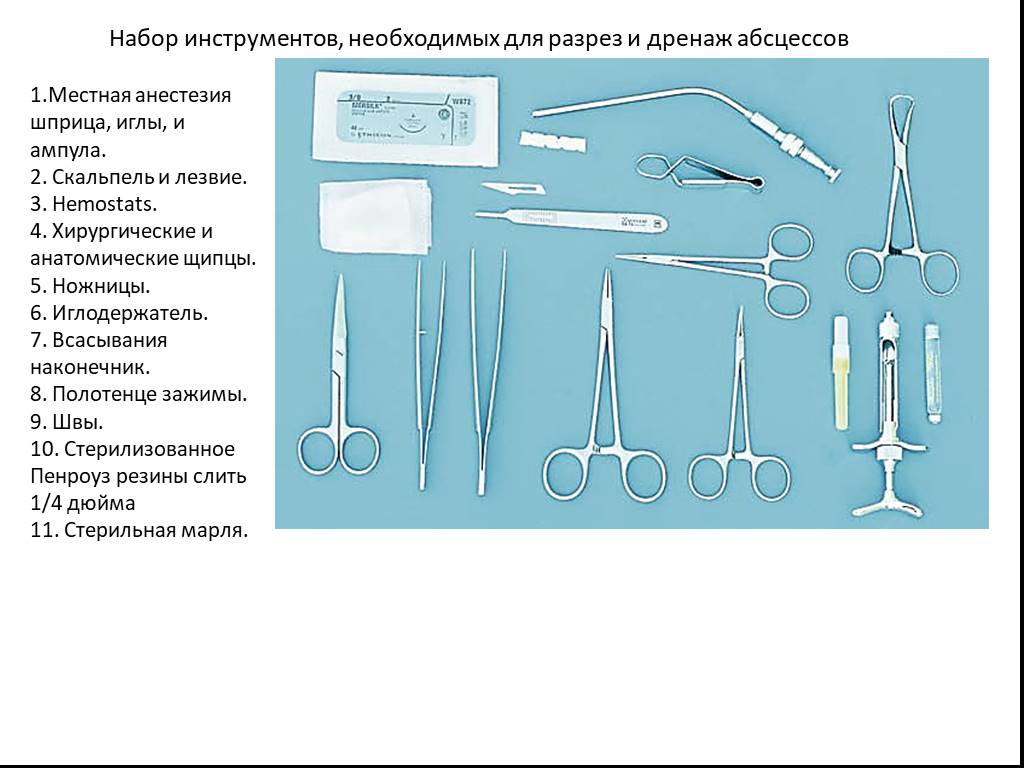
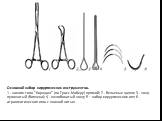
Слайд 95Набор инструментов, необходимых для разрез и дренаж абсцессов
1.Местная анестезия шприца, иглы, и ампула. 2. Скальпель и лезвие. 3. Hemostats. 4. Хирургические и анатомические щипцы. 5. Ножницы. 6. Иглодержатель. 7. Всасывания наконечник. 8. Полотенце зажимы. 9. Швы. 10. Стерилизованное Пенроуз резины слить 1/4 дюйма 11. Стерильная марля.
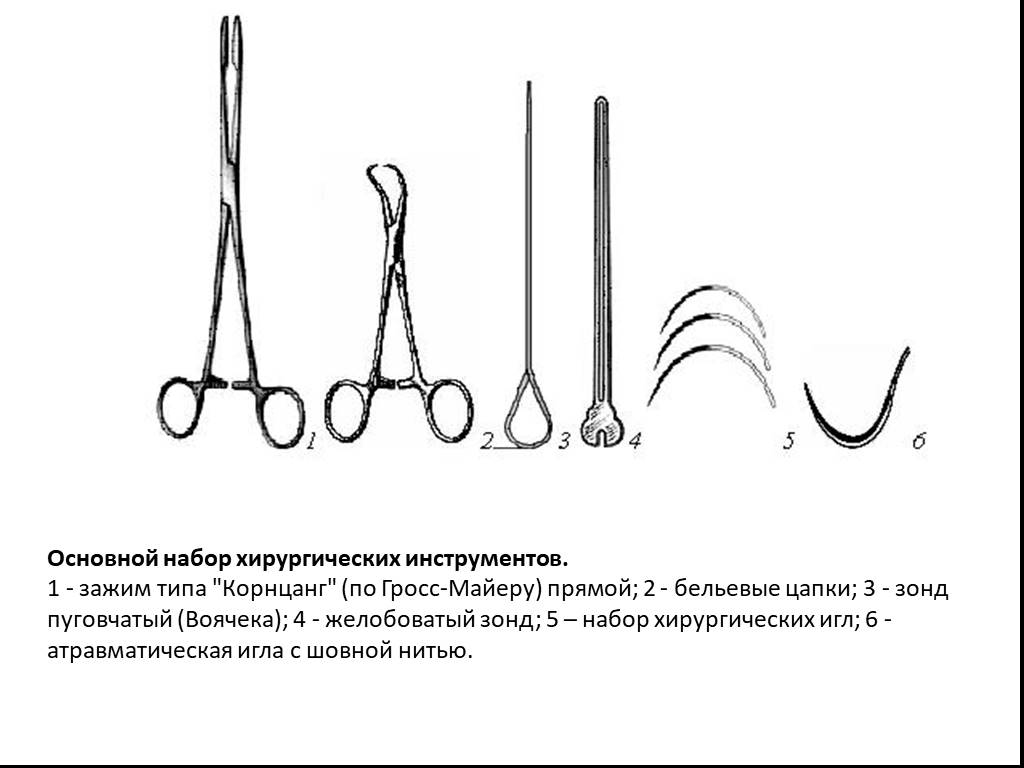
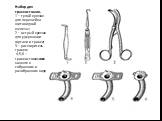
Слайд 96Основной набор хирургических инструментов. 1 - зажим типа "Корнцанг" (по Гросс-Майеру) прямой; 2 - бельевые цапки; 3 - зонд пуговчатый (Воячека); 4 - желобоватый зонд; 5 – набор хирургических игл; 6 - атравматическая игла с шовной нитью.
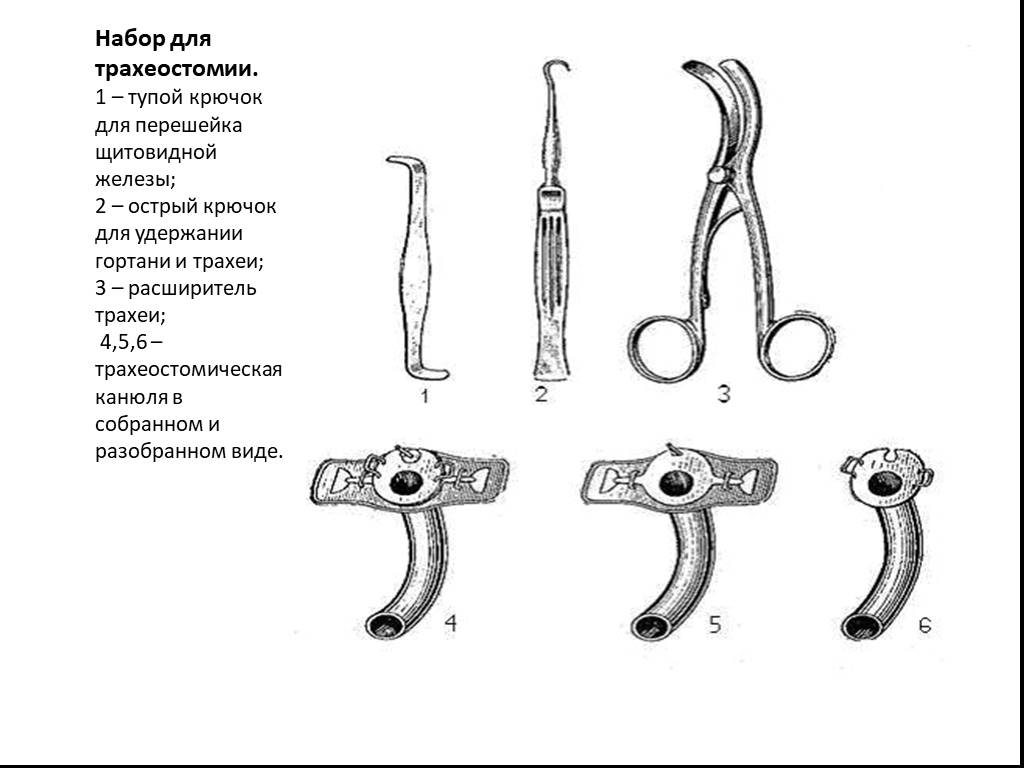
Слайд 97Набор для трахеостомии. 1 – тупой крючок для перешейка щитовидной железы; 2 – острый крючок для удержании гортани и трахеи; 3 – расширитель трахеи; 4,5,6 – трахеостомическая канюля в собранном и разобранном виде.