Слайд 1Тема: вич инфекция и туберкулез
Выполнила: Усенова А.Б.
АО « Медицинский Университет Астана»
2014 год
Слайд 2Туберкулез у ВИЧ-инфицированных
Туберкулез у ВИЧ-инфицированных больных протекает злокачественно, имеет склонность к генерализации и прогрессированию вследствие выраженного иммунодефицита. Выявление больного с распространенным и прогрессирующим туберкулезом служит сигналом к необходимости целенаправленного обследования его на ВИЧ-инфекцию. В то же время больных СПИДом следует рассматривать как потенциальных больных туберкулезом. Эпидемия ВИЧ-инфекции внесла и постоянно вносит радикальные изменения в эпидемиологию туберкулеза. Основное влияние ВИЧ-инфекции выражается в скорости прогрессирования клинически выраженного туберкулеза у лиц, ранее инфицированных МВТ.

Слайд 3Туберкулез и ВИЧ-инфекция могут сочетаться в трех вариантах: первичное заражение туберкулезом ВИЧ-инфицированных больных; одновременное заражение ВИЧ-инфекцией и туберкулезом; развитие туберкулезного процесса на фоне развития иммунодефицита при ВИЧ-инфекции (СПИДе). Лица, инфицированные одновременно туберкулезом и ВИЧ, подвержены особенно высокому риску заболевания. У них ежегодная вероятность развития туберкулеза равна 10%, в то время как у остальных контингентов населения подобная вероятность не превышает 5% на протяжении всей жизни. Эпидемиологический анализ данных показывает, что основным путем передачи ВИЧ-инфекции в Казвхстане является парентеральный, который реализуется в подавляющем большинстве случаев при введении наркотиков (96,8% случаев от числа установленных путей передачи).

Слайд 4Патогенез и патоморфология
ВИЧ-инфекция существенно влияет на состояние иммунореактивности при туберкулезе, изменяя взаимоотношения в системе клеточного иммунитета, нарушая дифференцировку макрофагов и формирование специфической грануляционной ткани. Соответственно этому более частое развитие туберкулеза у ВИЧ-инфицированных может происходить как из-за снижения сопротивляемости к первичному или повторному заражению МБТ (экзогенное заражение), так и в результате реактивации старых остаточных посттуберкулезных изменений, ослабления противотуберкулезного иммунитета (эндогенная реактивация).

Слайд 5Гистоморфологические проявления туберкулезного воспаления при ВИЧ-инфекции также обнаруживают явную корреляцию с количеством CD4+ клеток в крови. По мере падения их уровня прослеживаются следующие изменения в зоне туберкулезного воспаления: уменьшается количество, а затем и совсем исчезают типичные туберкулезные гранулемы, в них отсутствуют характерные клетки Пирогова-Лангханса. значительно уменьшается количество эпителиоидных клеток; число макрофагов может увеличиваться, но неполноценность их функции выражается в неспособности формировать гранулемы.

Слайд 6Тканевая реакция проявляется преимущественно творожистым некрозом с большим числом МБТ с очень слабо выраженными экссудативно-пролиферативными процессами. При развитии туберкулеза у ВИЧ-инфицированного пациента в результате повышенного выброса этого лимфокина в легких развивается некротический процесс. Для терминального периода СПИДа при туберкулезе характерно наличие типичного некроза. Пораженные ткани быстро подвергаются массивному разжижению и буквально «нафаршированы» МВТ. На поздних стадиях ВИЧ-инфекции активный туберкулезный процесс почти в 90% случаев является основной причиной смерти. При этом, как правило, имеет место гематогенная генерализация туберкулеза с легочными и внелегочными метастазами, поэтому обнаружение комбинированных легочных и внелегочных локализаций туберкулеза некоторые авторы склонны рассматривать как один из признаков СПИДа. Нередки случаи сочетанного развития туберкулеза и других СПИД- индикаторных заболеваний (пневмоцистная пневмония, токсоплазмоз, цитомегаловирусная инфекция, саркома Капоши).

Слайд 7Клиническая картина.
Тяжесть клинических проявлений туберкулезного процесса тем больше, чем меньшее количество CD4+ клеток циркулирует в периферической крови. Основными клиническими проявлениями туберкулеза на фоне ВИЧ- инфекции являются: астения постоянная или интермиттирующая лихорадка длительный кашель, значительное снижение массы тела диарея увеличение лимфатических узлов (преимущественно шейных и подмышечных, реже паховых), плотной консистенции, бугристых, плохо смещающихся при пальпации. Выраженность симптомов туберкулеза у ВИЧ-инфицированных и больных СПИДом, в значительной мере зависит от степени угнетения клеточного иммунитета.

Слайд 8Заболевание чаще протекает по типу инфильтративного или генерализованного процесса. Наиболее типичными жалобами являются слабость, кашель, высокая лихорадка и потливость. Характерно значительное похудание больного, потеря массы тела составлять 10—20 кг и всегда больше 10% от исходной. Проявления туберкулеза, когда количество лимфоцитов еще остается достаточно высоким, могут быть самыми типичными и ничем не отличаться от клинической и рентгенологической картины у ВИЧ- отрицательных больных. На этом этапе у больных доминируют обычные проявления преимущественно легочного туберкулеза. Развиваются верхнедолевые инфильтративные и реже очаговые процессы, в половине случаев с распадом, поэтому специфическая терапия оказывается эффективной, и туберкулез излечивается. По мере снижения количества CD4+ лимфоцитов в крови (до 200 в 1 мм3 и менее) наряду с легочными поражениями (или вместо них) все чаще обнаруживают внелегочные локализации туберкулеза.

Слайд 9Клинические проявления туберкулеза часто атипичны. При поражении легких долевые инфильтраты рентгенологически не имеют типичной локализации, часто процесс склонен к диссеминации (милиарный туберкулез). Особенно часто в патологический процесс вовлекаются лимфатические узлы и менингиальные оболочки, а также плевра. У многих больных снижается туберкулиновая чувствительность, при этом частота отрицательных реакций обратно пропорциональна уровню CD4+ лимфоцитов. В последнее время все чаще появляются сообщения о преобладании внелегочной локализации туберкулеза у ВИЧ-инфицированных лиц. При этом возможно развитие специфического процесса в шейных, мезентериальных, реже тонзилярных лимфатических узлах, а также в мышцах грудной и брюшной полости и головном мозге с развитием специфических абсцессов и натечников. Нередко это приводит к смерти больного, несмотря на специфическое и хирургическое лечение. При СПИДе выявляется глубокое поражение иммунной системы при содержании CD4+ лимфоцитов меньше 200—100 в 1 мм3, что свидетельствует о снижении Т-клеточного иммунитета вплоть до его исчезновения. Развиваются наиболее тяжелые, остропрогресирующие и распространенные процессы, такие как милиарный туберкулез и менингит. Туберкулезные изменения в легких у больных СПИДом отличаются более частым развитием прикорневой аденопатии, милиарных высыпаний, наличием преимущественно интерстициальных изменений и образованием плеврального выпота. В то же время у них достоверно реже поражаются верхние отделы легких, не столь часто формируются характерные для туберкулеза каверны и ателектазы. Нередко у больных СПИДом вместо милиарных высыпаний на рентгенограммах легких обнаруживают диффузные сливающиеся инфильтративные изменения, протекающие по типу казеозной пневмонии. Весьма характерным считается значительно более частое развитие туберкулезной микобактериемии, которая у больных СПИДом осложняется септическим шоком с нарушением функции многих органов.

Слайд 10Диагностика туберкулеза
ВИЧ-инфицированных лиц осуществляется на основании стандартных методов обязательного клинического обследования, состоящего из: изучения жалоб и анамнеза пациента; объективного обследования; анализов крови и мочи; рентгенографии органов грудной клетки; трехкратном микроскопическом исследовании мокроты и ее по¬сева на питательные среды; оценки внутри кожной реакции Манту с 2 ТЕ ППД-Л; ИФА противотуберкулезных антител и туберкулезных антигенов. Однако необходимо учитывать, что в этот период течения ВИЧ-инфекции и СПИДа практически у всех больных определяется микобактериемия и обнаружение возбудителя в периферической крови является важнейшим диагностическим тестом.

Слайд 11Учитывая высокую частоту внелегочных поражений у больных туберкулезом и СПИДом, немаловажную роль в диагностике отводят биопсии лимфатических узлов, селезенки, печени, костного мозга и других органов, где в биоптатах более чем у 70% пациентов удается обнаружить кислотоустойчивые микобактерии. Исследование туберкулиновой чувствительности по пробе Манту с 2 ТЕ ППД-Л и ИФА определения противотуберкулезных антител и антигенов МБТ имеют ограниченную диагностическую значимость ввиду иммуносупрессии и анергии к туберкулину больных туберкулезом и СПИДом. Частая внелегочная локализация у больных туберкулезом и СПИДом предполагает широкое использование в диагностике неясных случаев компьютерной томографии При неблагоприятном для жизни прогнозе у лиц с сочетанной патологией в иммунограмме наблюдается резкое снижение количества CD4+ лимфоцитов, В-лимфоцитов и естественных киллеров, увеличение концентрации IgG, M, А, резкое увеличение циркулирующих иммунных комплексов и снижение функциональной активности нейтрофилов. В таких случаях прогрессирование туберкулеза на фоне химиотерапии в 30% случаев приводит к летальному исходу.

Слайд 12Лечение.
Химиотерапии туберкулеза органов дыхания у ВИЧ-инфицированных больных является высокоэффективной. Обычным аспектом лечения больных туберкулезом и СПИДом является одновременное назначение нескольких антиретровирусных препаратов (нуклеозидные и ненуклеозидные ингибиторы обратной транскриптазы и ингибиторы протеазы вируса). Противотуберкулезная химиотерапия должна сочетаться с аниретровирусным лечением: Больные туберкулезом с количеством CD4+ лимфоцитов более 350 в мм3 в антиретровирусной терапии обычно не нуждаются и им проводят только химиотерапию; Больным туберкулезом с количеством CD4+ лимфоцитов от 350 до 200 в мм3 антиретровирусную терапию назначают в конце интенсивной фазы химиотерапии через 2-3 мес от начала лечения; Больным туберкулезом с количеством CD4+ лимфоцитов менее 200 в мм3 антиретровирусную терапию назначают одновременно с химиотерапией.

Слайд 13ВИЧ-инфицированные больные с впервые выявленным туберкулезом легких в интенсивную фазу химиотерапии в течение 2—3 мес получают четыре основных противотуберкулезных препарата: изониазид, рифампицин, пиразинамид и этамбутол. Следует отметить, что такие антиретровирусные препараты, как ингибиторы протеазы, инактивируются ферментом, активность которого повышается рифампицином. В связи с этим в режимах химиотерапии целесообразней использовать рифабутин — синтетический аналог рифампицина. Ряд антиретровирусных препаратов (зерит, видекс, хивид) в сочетании с изониазидом взаимно усиливают нейротоксичность, поэтому в режимах химиотерапии лучше использовать феназид — препарат из группы гинк, не обладающий нейротоксичностью. При выявлении лекарственной устойчивости МБТ проводят коррекцию химиотерапии и удлиняют сроки интенсивной фазы лечения. Возможно сочетание основных, к которым сохранилась чувствительность МБТ, и резервных препаратов, однако комбинация должна состоять из пяти препаратов, из которых не менее двух должны быть резервными.

Слайд 14Показанием для фазы продолжения лечения является прекращение бактериовыделения по микроскопии мокроты и положительная клинико-рентгенологическая динамика процесса в легких. Фаза продолжения лечения продолжается 4-6 мес изониазидом и рифампицином или изониазидом и этамбутолом. Общая продолжительность лечения определяется сроками прекращения бактериовыделения и стабилизацией процесса в легких. В связи с риском малой эффективности комбинации резервных препаратов, а также рецидивов туберкулеза, вызванного множественно-устойчивыми штаммами МБТ, химиотерапию проводят в течение не менее 18—22 мес. При этом очень важно обеспечить длительное лечение таких больных резервными противотуберкулезными препаратами
Слайд 15Высокая степень эндогенной интоксикации
Нежелательные реакции на ПТП
Лекарственная устойчивость МБТ
Проблемы в лечении больных ВИЧ-ассоциированным туберкулезом
Сопутствующая патологият
Подавление клеточного иммунитета
Слайд 16Эффективность лечении туберкулеза при СПИДе
Благоприятное течение – 20-25%, Смертность – 50-67,7%, Когда к туберкулезу присоединяется СПИД, продолжительность жизни больных от момента выявления этого факта составляет в среднем 485 дней; при одновременном выявлении обоих заболеваний – 669 дней; при присоединении туберкулеза у больных СПИДом – в среднем 820 дней. Неэффективность лечения больных туберкулезом и СПИДом обусловлена: несвоевременным и поздним выявлением туберкулеза и ВИЧ-инфекции, прогрессирующим их течение на фоне иммунодефицита, наличием тяжелых сопутствующих заболеваний, резистентностью микобактерий к антимикобактериальным препаратам, отсутствием АРВТ, неадекватным поведением больных, несвоевременным и неполным определением ВН и клеток СД-4.

Слайд 17Профилактика туберкулеза при ВИЧ-инфекции
Первичная профилактика проводится ежегодно 2 противотуберкулезными препаратами – изониазидом и рифампицином (этамбутолом) на протяжении 6 месяцев в году. Вакцинация БЦЖ при ВИЧ-инфекции противопоказана. Вторичная профилактика предусматривает: информирование о туберкулезе и мероприятиях по его профилактике среди ВИЧ-инфицированных, больных СПИДом и их родственников, своевременное выявление туберкулеза (ежегодное рентгенологическое обследование ВИЧ-инфицированных и больных СПИДом), исследование мокроты на МБТ (современными метолами). Третичная профилактика заключается в предупреждении прогрессирования и осложнений заболевания и в создании системы психологической и социальной адаптации больных.
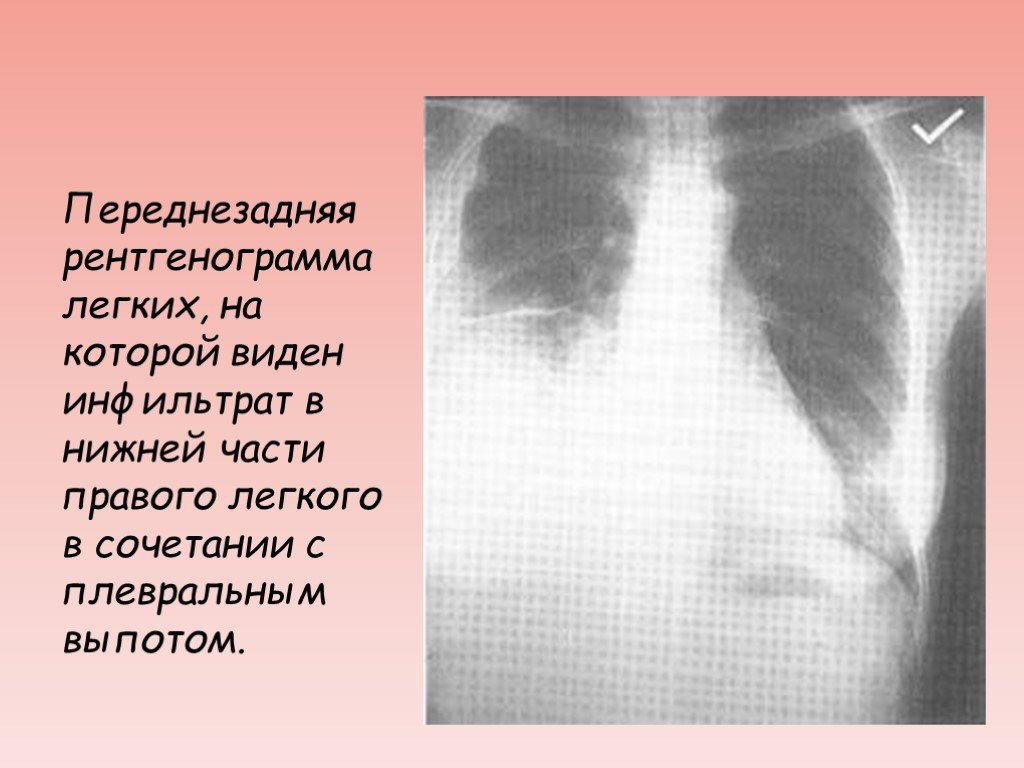
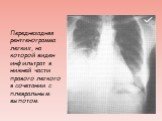
Слайд 18Переднезадняя рентгенограмма легких, на которой виден инфильтрат в нижней части правого легкого в сочетании с плевральным выпотом.
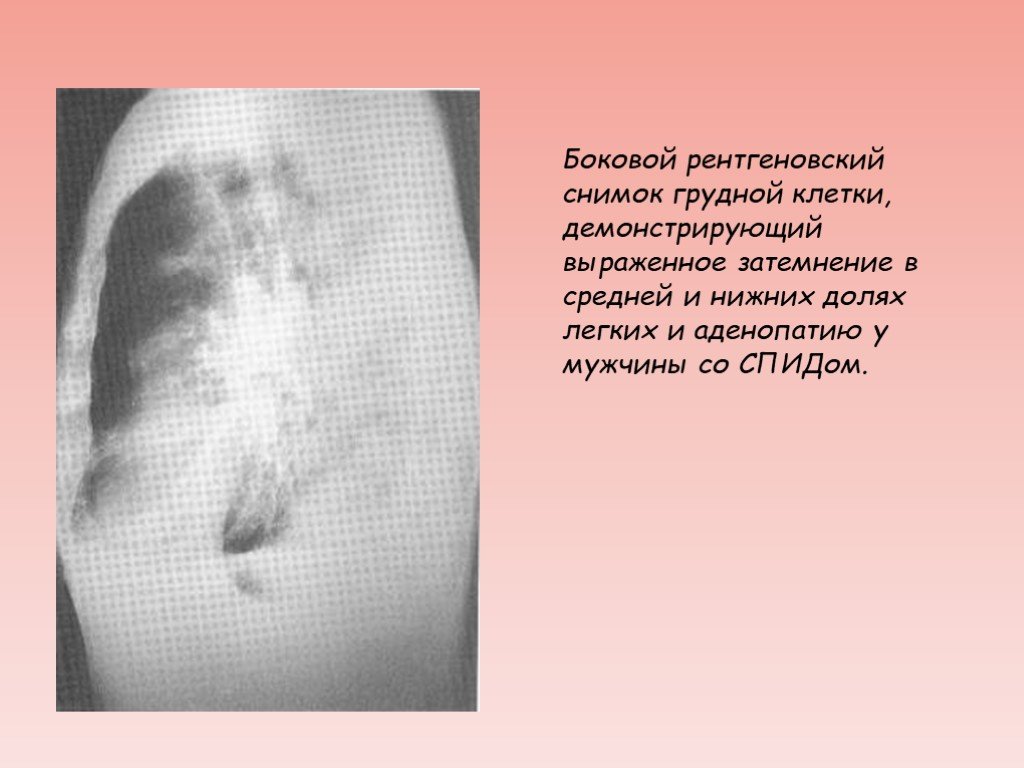
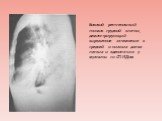
Слайд 19Боковой рентгеновский снимок грудной клетки, демонстрирующий выраженное затемнение в средней и нижних долях легких и аденопатию у мужчины со СПИДом.
Слайд 20Спасибо за внимание!!!