Слайд 1Кровотечение. Виды кровотечений. Методы остановки кровотечений
Мартынюк А.П.

Слайд 2Кровотечение — потеря крови из кровеносной системы. Кровь может истекать из кровеносных сосудов внутрь организма или наружу, либо из естественных отверстий, таких как влагалище, рот, нос, анальное отверстие, либо через повреждение кожи. Обычно, здоровый человек может пережить кровопотерю в 10—15 % объёма крови без каких-либо медицинских осложнений. Доноры сдают 8—10 % объёма крови.
Виды кровотечений Явное Кровотечение называют наружным, если кровь поступает во внешнюю среду, и внутренним, если она поступает во внутренние полости организма или полые органы. Внутреннее Внутреннее кровотечение — в полости организма, сообщающиеся с внешней средой — желудочное кровотечение, кровотечение из стенки кишечника, лёгочное кровотечение, кровотечение в полость мочевого пузыря и т. д. Наружное Наружным кровотечение называют тогда, когда кровь изливается из повреждённых сосудов слизистых, кожи, подкожной клетчатки, мышц. Кровь непосредственно попадает во внешнюю среду Скрытое Кровотечение называется скрытым в случае кровоизлияния в полости тела, которые не сообщаются с внешней средой. Это плевральная, перикардиальная, брюшная полости, полости суставов, желудочков мозга, межфасциальные пространства и т. д. Самый опасный вид кровотечений.

Слайд 3По повреждённому сосуду В зависимости от того, какой сосуд кровоточит, кровотечение может быть капиллярным, венозным, артериальным и паренхиматозным. При наружном капиллярном кровь выделяется равномерно из всей раны (как из губки); при венозном она вытекает равномерной струей, имеет темно-вишневую окраску (в случае повреждения крупной вены может отмечаться пульсирование струи крови в ритме дыхания). При артериальном изливающаяся кровь имеет ярко-красный цвет, она бьет сильной прерывистой струей (фонтаном), выбросы крови соответствуют ритму сердечных сокращений. Смешанное кровотечение имеет признаки как артериального, так и венозного.
Капиллярное Кровотечение поверхностное, кровь по цвету близка к артериальной, выглядит как насыщенно красная жидкость. Кровь вытекает в небольшом объёме, медленно. Так называемый симптом «кровавой росы», кровь появляется на поражённой поверхности медленно в виде небольших, медленно растущих капель, напоминающих капли росы или конденсата. Остановка кровотечения проводится с помощью тугого бинтования. При адекватной свертывающей способности крови проходит самостоятельно без медицинской помощи. Венозное Венозное кровотечение характеризуется тем, что из раны струится темная по цвету венозная кровь. Сгустки крови, возникающие при повреждении, могут смываться током крови, поэтому возможна кровопотеря. При оказании помощи на рану необходимо наложить марлевую повязку. Если есть жгут, то его нужно накладывать ниже раны(под жгут необходимо положить мягкую подкладку, чтобы не повредить кожу)и записку с точным временем, когда был поставлен жгут.

Слайд 4Артериальное Артериальное кровотечение легко распознается по пульсирующей струе ярко-красной крови, которая вытекает очень быстро. Оказание первой помощи необходимо начать с пережатия сосуда выше места повреждения. Далее накладывают жгут, который оставляют на конечности максимум на 1 час (зимой — 30 минут) у взрослых и на 20-40 минут — у детей. Если держать дольше, может наступить омертвление тканей. Паренхиматозное Наблюдается при ранениях паренхиматозных органов (печень, поджелудочная железа, лёгкие, почки, селезенка), губчатого вещества костей и пещеристой ткани. При этом кровоточит вся раневая[1] поверхность. В паренхиматозных органах и пещеристой ткани перерезанные сосуды не сокращаются, не уходят в глубину ткани и не сдавливаются самой тканью. Кровотечение бывает очень обильным и нередко опасным для жизни. Остановить такое кровотечение очень трудно. Смешанное кровотечение Возникает при одновременном ранении артерий и вен, чаще всего при повреждении паренхиматозных органов (печень, селезёнка, почки, лёгкие), имеющих развитую сеть артериальных и венозных сосудов. А также при глубоких проникающих ранениях грудной и/или брюшной полости.

Слайд 5По происхождению По происхождению кровотечения бывают травматическими, вызванными повреждением сосудов, и атравматическими, связанными с их разрушением каким-либо патологическим процессом или с повышенной проницаемостью сосудистой стенки. Травматическое Травматическое кровотечение возникает в результате травмирующего воздействия на органы и ткани превышающего их прочностные характеристики. При травматическом кровотечении под действием внешних факторов развивается острое нарушение структуры сосудистой сети в месте поражения. Патологическое Патологическое кровотечение является следствием патофизиологических процессов протекающих в организме больного. Причиной его может являться нарушение работы любого из компонентов сердечно сосудистой и свертывающей системы крови. Данный вид кровотечений развивается при минимальном провоцирующем воздействии или же вовсе без него.

Слайд 6По степени тяжести Лёгкое 10—15 % объёма циркулирующей крови (ОЦК), до 500 мл, гематокрит более 30 % Среднее 16—20 % ОЦК, от 500 до 1000 мл, гематокрит более 25 % Тяжёлое 21—30 % ОЦК, от 1000 до 1500 мл, гематокрит менее 25 % Массивное >30 % ОЦК, более 1500 мл Смертельное >50—60 % ОЦК, более 2500—3000 мл Абсолютно смертельное >60 % ОЦК, более 3000—3500 мл

Слайд 7По времени Первичное — кровотечение возникает непосредственно после повреждения. Вторичное раннее — возникает вскоре после окончательной остановки кровотечения, чаще в результате отсутствия контроля за гемостазом во время операции. Вторичное позднее — возникает в результате деструкции кровеносной стенки. Кровотечение плохо поддается остановке. Механизм компенсации Для исходов кровотечения большое значение имеют величина и быстрота кровопотери, возраст больного, общее состояние организма и сердечно-сосудистой системы. В механизме компенсации выделяют 4 стадии. Сосудисторефлекторная. Гидремическая Костномозговая Восстановительная

Слайд 8Сосудисто-рефлекторная стадия Первая стадия, развивается на первые — вторые сутки после повреждения. При кровотечении в первую очередь уменьшается ОЦК, возникает гиповолемия, что стимулирует симпатоадреналовую систему. Адреналин воздействует на емкостные сосуды — вены — и вызывает повышение тонуса сосудистой стенки. В результате кровь, в норме депонированная в венах, включается в кровоток. Временно увеличивается венозный возврат к сердцу, что приводит к нормализации кровообращения. Гидремическая стадия Характеризуется увеличением ОЦК за счет включения в кровоток межклеточной жидкости и задержки жидкости в организме. Для человека массой 75 кг мобильный объём межклеточной жидкости равен 20 литрам, однако мобильным является только половина из них, а практически в кровеносное русло попадает лишь около 500—700 мл (на этом основана безопасность донорства). Механизм этой стадии нейроэндокринный. Кровопотеря вызывает резкое снижение ОЦК (гиповолемию). Возбуждённые волюморецепторы, расположенные в каротидном синусе и в дуге аорты посылают сигналы в задний гипоталамус, в котором синтезируется альдестеронстимулирующий фактор (релизинг-фактор). Под его воздействием начинается выработка альдестерона в надпочечниках. Гормон вызывает задержку натрия в организме путем увеличения его реабсорбции в дистальных канальцах почек. Увеличение содержания натрия в крови вызывает возбуждение осморецепторов. Сигнал идет в передний гипоталамус, из которого — в гипофиз. Стимулируется выработка антидиуретического гормона, который вызывает реабсорбцию воды в почках. Кроме этого, в процессе участвует ренин-ангиотензиновая система.

Слайд 9Костномозговая стадия Гипоксия, вызванная кровотечением синтез эритропоэтина в почках. Активируется эритропоэз, образуются молодые формы красного ростка, которые выходят в периферическую кровь. Последствия В результате любого кровотечения снижается количество циркулирующей крови, ухудшаются сердечная деятельность и обеспечение тканей (особенно головного мозга), печени и почек кислородом. При обширной и длительной кровопотере развивается малокровие (анемия). Очень опасна кровопотеря у детей и лиц пожилого возраста, организм которых плохо приспосабливается к быстро уменьшающемуся объёму циркулирующей крови. Большое значение имеет то, из сосуда какого калибра истекает кровь. Так, при повреждении мелких сосудов образующиеся кровяные сгустки (тромбы) закрывают их просвет, и кровотечение останавливается самостоятельно. Если же нарушена целость крупного сосуда, например артерии, то кровь бьет струей, истекает быстро, что может привести к смертельному исходу буквально за несколько минут. Хотя при очень тяжелых травмах, например, отрыве конечности, кровотечение может быть небольшим, так как возникает спазм сосудов. Все изменения в организме при кровотечениях можно разделить на общие и местные.

Слайд 10Общие изменения Общие изменения направлены в основном на возмещение потери крови. В сердце наблюдается уменьшение сократительной активности миокарда, что влечёт уменьшение сердечного выброса и ещё больше снижает ОЦК. В легких из-за недостаточности кровообращения развивается отек легкого, что приводит к так называемому шоковому легкому. Из-за снижения кровотока в почках уменьшается фильтрация и развивается анурия. В печени развивается центроглобулярный некроз. Может развиться паренхиматозная желтуха. Местные изменения При наружном кровотечении диагноз ставится на основе визуально наблюдаемого кровоизлияния. При внутреннем кровотечении диагноз ставится на основании общего состояния больного, его анамнеза (например, при наличии у больного язвы желудка можно заподозрить желудочное кровотечение из неё) и дополнительных исследований. При кровотечении из легкого кровь выходит из полости рта, имеет красную окраску и пенится. При кровотечении из пищевода как правило кровь также алая. При желудочном кровотечении кровь, выходящая через рот, имеет цвет «кофейной гущи» из-за реакции в желудке с соляной кислотой. Если кровоизлияние происходит в кишечнике, калл приобретает окраску и консистенцию, называемую «дегтеобразной». При кровотечении в почечной лоханке моча становится красной. При скрытых кровотечениях определить симптомы бывает непросто. Часто для уточнения диагноза применяются диагностические пункции. При гемотораксе симптомами являются одышка, затруднение дыхания, ослабление перкуторного звука над областью скопления крови. Показана диагностическая пункция и рентген для уточнения диагноза. При кровотечении в брюшную полость основным местным симптомом является вздутие живота, также притупление перкуторного звука. Кровотечение в полость сустава местно выявляется припухлостью сустава и его покраснением. При кровотечении в полость перикарда — т. н. тампонада сердца — происходит остановка сердца. При кровоизлиянии в мозге нарушения в основном связаны с расстройствами в нервной системе.

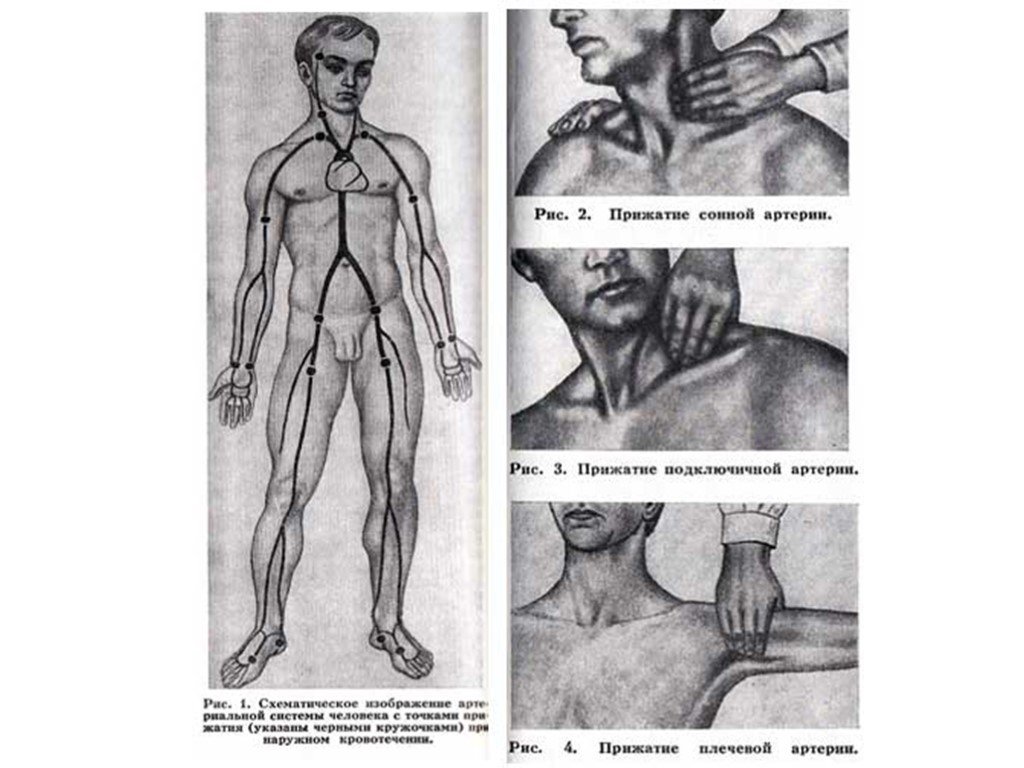
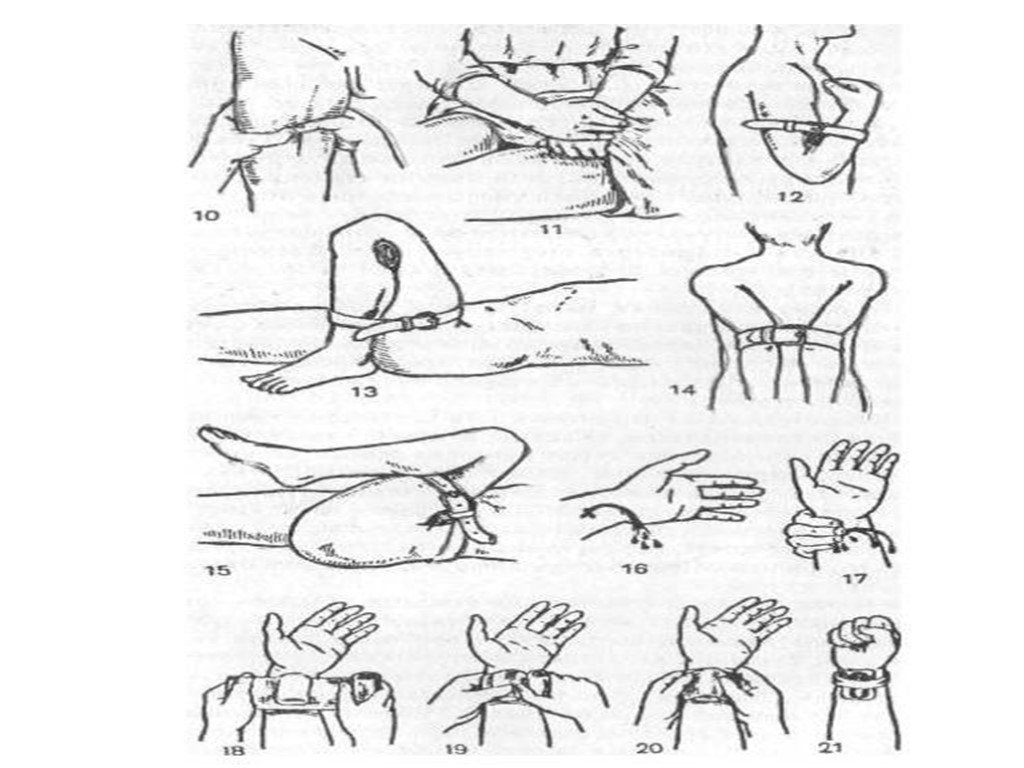
Слайд 11Первая помощь Способы остановки Способы остановки кровотечения делятся на два типа — временные и окончательные. Временная остановка применяется при экстренной помощи на месте до доставки больного в стационар, окончательная — только в операционной Временные способы остановки жгут (зимой — ребёнок 10-12 минут, взрослые не более чем на час; летом — ребёнок и пенсионеры 25-30 минут, взрослые до 1.5 - 2 часа). При артериальном кровотечении накладывается выше места повреждения, при венозном — ниже. Необходимо при накладывании жгута положить записку с временем наложения, и обязательно накладывать жгут на ткань во избежание пережатия конечности. Для этого можно использовать одежду пострадавшего; пальцевое прижатие — внешнее; максимальное сгибание конечности — внешнее; прикладывание льда — внешнее; поставить тампон — внутреннее; Окончательные способы остановки Ушивание сосудов Тампонада раны — в случае невозможности ушивания сосудов Эмболизация сосудов. При этом методе в сосуд вводится пузырек воздуха, который фиксируется на сосудистой стенке точно в месте повреждения. Наиболее часто применяется в операциях на сосудах головного мозга Гемокоагуляция — при помощи введения естественных и синтезированных искусственно гемокоагулянтов местно и в общий кровоток.
Слайд 13Носовое кровотечение (эпистаксис) — кровотечение из полости носа, которое обычно можно увидеть при истечении крови через ноздри. Различают два типа носовых кровотечений: переднее (наиболее частое) и заднее (менее частое, но требующее большего внимания со стороны врача). Иногда, в более тяжёлых случаях, кровь может подниматься по носослёзному каналу и вытекать наружу через глазницу. Свежая и свернувшаяся кровь может также стекать в желудок, провоцируя тошноту и рвоту. Носовое кровотечение крайне редко заканчивается летальным исходом; так, в США за 1999 год зафиксировано лишь 4 смерти от эпистаксиса из 2,4 миллионов смертей. Возможно, наиболее известная смерть от носового кровотечения — смерть Аттилы, захлебнувшегося кровью во сне после бурного застолья по поводу собственной свадьбы.

Слайд 14Этиология Причины носовых кровотечений можно разделить на две группы — локальных и системных факторов. Локальные факторы Наиболее распространённые факторы Травма носа Инородные тела (в том числе «ковыряние в носу») Воспалительные процессы (ОРВИ, хронический синусит, аллергический ринит и т. д.) Другие возможные причины Анатомические деформации (например, телеангиоэктазии при болезни Рендю — Ослера) Вдыхание наркотиков (особенно кокаина) Опухоли полости носа (назофарингеальная карцинома и др.) Низкая относительная влажность вдыхаемого воздуха (особенно в зимний период) Применение носового кислородного катетера (осушает слизистую полости носа) Применение назального спрея (особенно стероидного) Баротравма Оперативное вмешательство (пластика носовой перегородки и др.) Системные факторы Наиболее распространённые факторы Аллергия Артериальная гипертензия Простудные заболевания

Слайд 15Другие возможные причины Побочные эффекты лекарственных препаратов (НПВС) Употребление алкоголя (вызывает расширение сосудов) Заболевания крови (анемии, гемобластозы, ИТП и т. д.) Дефицит витамина C или К Сердечная недостаточность Системные заболевания соединительной ткани Заболевания сосудов
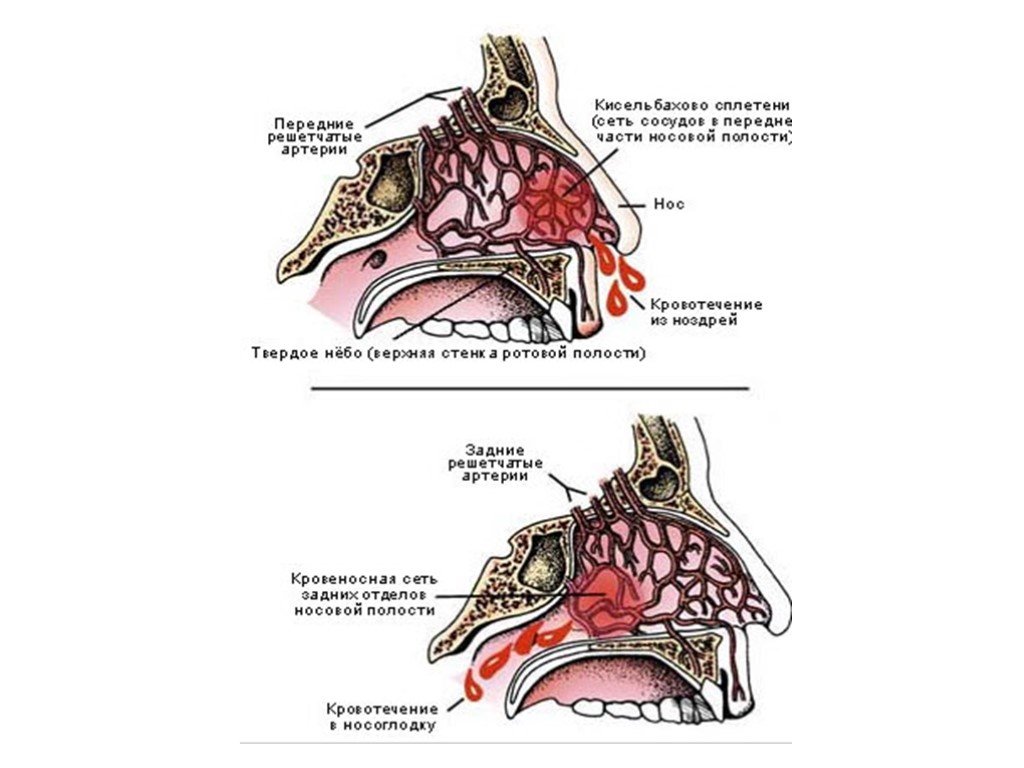
Патофизиология Носовые кровотечения развиваются при повреждении кровеносных сосудов, которыми богата слизистая полости носа. Повреждение может быть спонтанным или обусловленным травмой. Носовые кровотечения возникают у 60 % населения с наибольшей частотой в возрастных группах до 10 лет и старше 50 лет, чаще у мужчин, чем у женщин. Кровотечения на фоне артериальной гипертензии более продолжительны.Терапия антикоагулянтами и заболевания крови могут как вызывать эпистаксис, так и увеличивать его продолжительность. В пожилом возрасте носовые кровотечения развиваются чаще в связи с более сухой и тонкой слизистой носовой полости, возрастной тенденцией к артериальной гипертензии, меньшей способностью сосудов к сокращению. У 90-95 % пациентов источником эпистаксиса является передненижний отдел носовой перегородки (Киссельбахово сплетение), в 5-10 % наблюдений — средний и задний отделы поло-сти носа. Опасны «сигнальные» носовые кровотечения, для которых характерна внезапность начала, кратковременность и большая кровопотеря. Сигнальные кровотечения могут быть обусловлены разрывом крупного кровеносного сосуда в полости носа, костях лицевого черепа, разрывом аневризмы, распадающейся злокачественной опухолью. Также кровотечение из носа может наблюдаться при лёгочном кровотечении (алая, пенистая кровь), верхних отделов желудочно-кишечного тракта (тёмная, свернувшаяся).
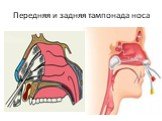
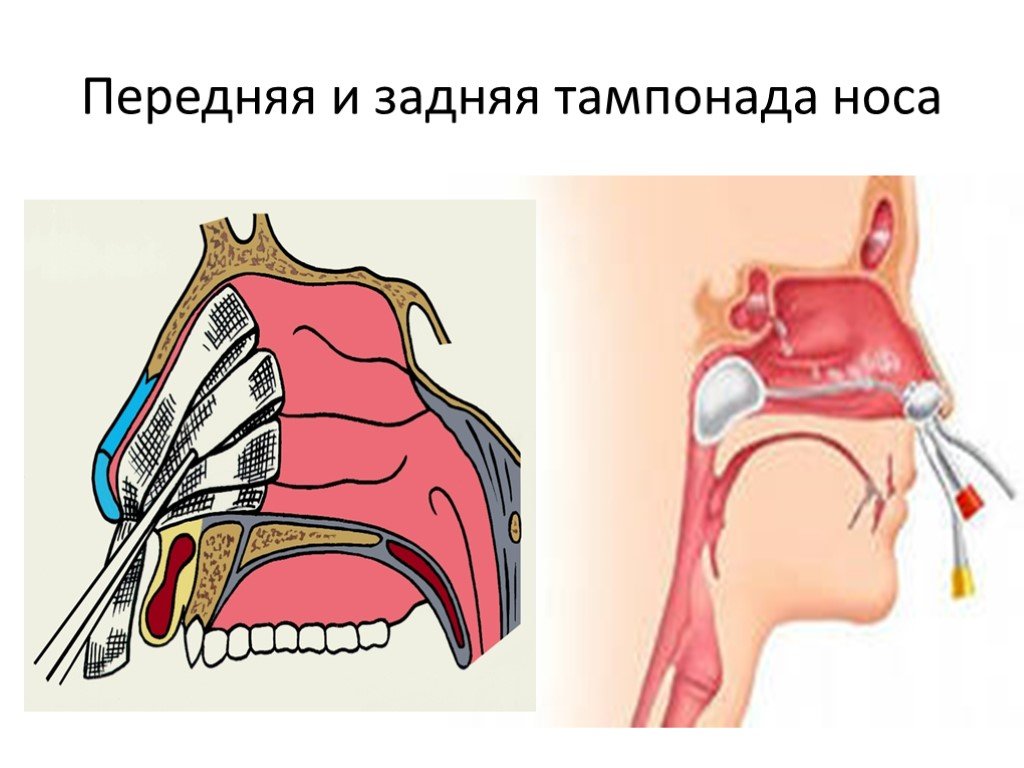
Слайд 17Передняя и задняя тампонада носа
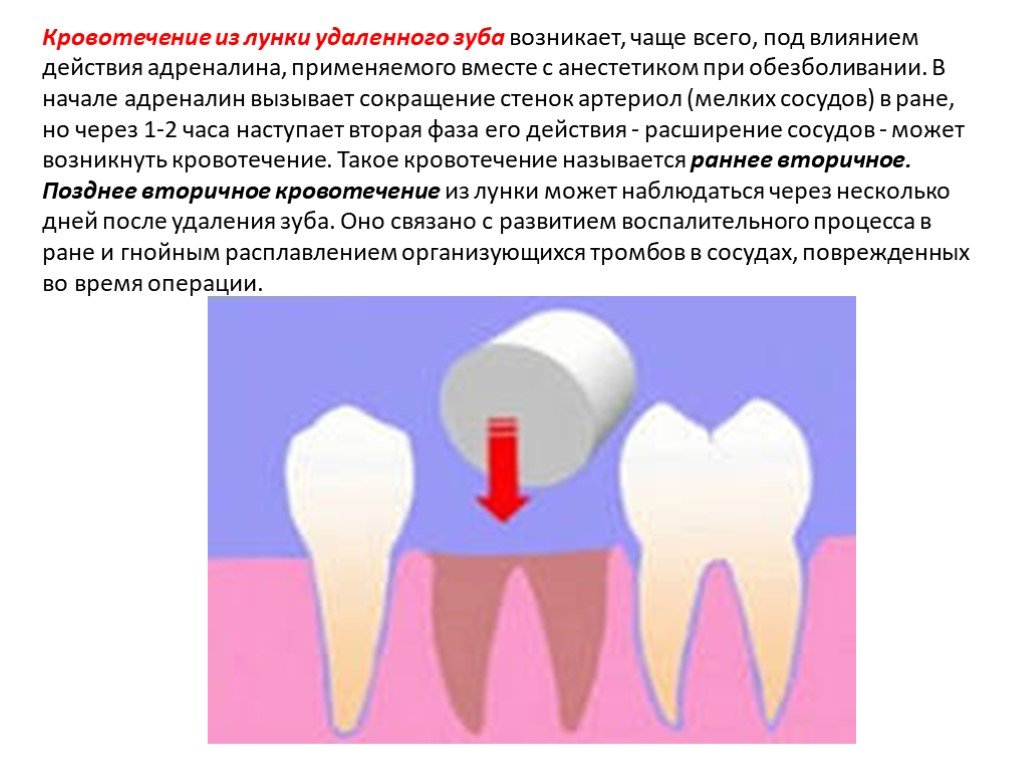
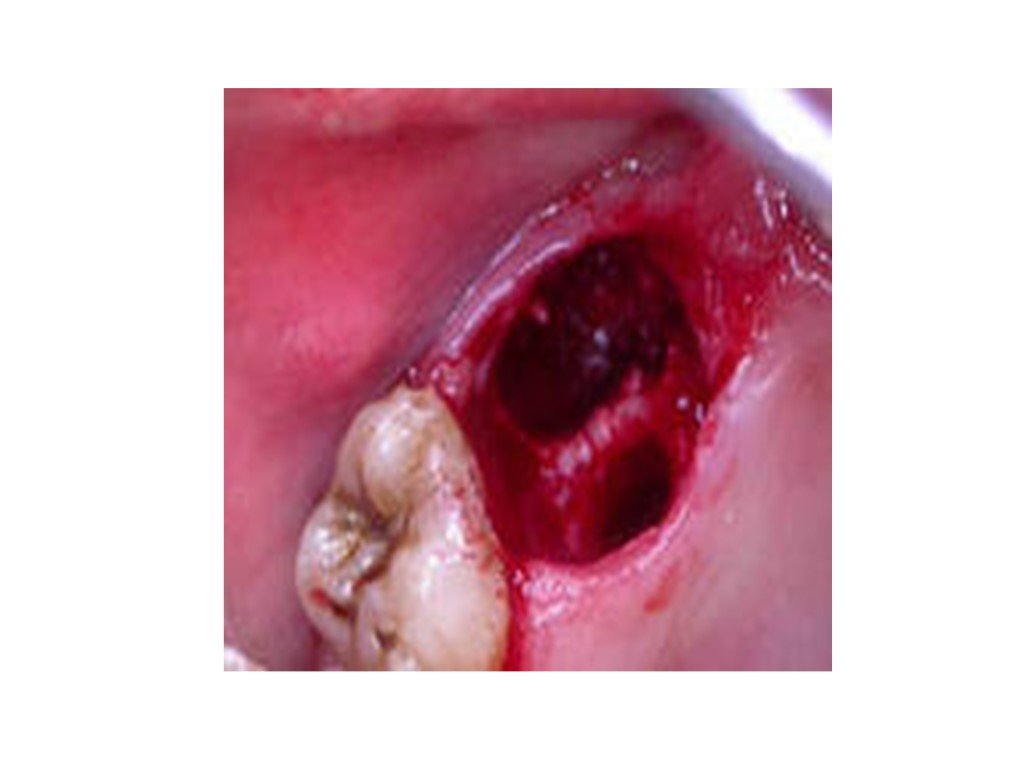
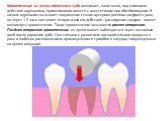
Слайд 18Кровотечение из лунки удаленного зуба возникает, чаще всего, под влиянием действия адреналина, применяемого вместе с анестетиком при обезболивании. В начале адреналин вызывает сокращение стенок артериол (мелких сосудов) в ране, но через 1-2 часа наступает вторая фаза его действия - расширение сосудов - может возникнуть кровотечение. Такое кровотечение называется раннее вторичное. Позднее вторичное кровотечение из лунки может наблюдаться через несколько дней после удаления зуба. Оно связано с развитием воспалительного процесса в ране и гнойным расплавлением организующихся тромбов в сосудах, поврежденных во время операции.

Слайд 19Другие причины возникновения кровотечения из лунки зуба Местные причины: В большинстве случаев первичное кровотечение возникает из сосудов мягких тканей и кости вследствие травматично проведенной операции с разрывом или размозжением слизистой оболочки полости рта, отломом части альвеолы, межкорневой или межальвеолярной перегородки. Кровотечение из глубины лунки обычно связано с повреждением зубной веточки артерии. Обильным кровотечением может сопровождаться удаление зуба при остром воспалительном процессе, так как сосуды расширены и не спадаются. Общие причины: Длительные кровотечения после удаление зуба бывают при заболеваниях, характеризующихся нарушением процесса свертывания крови или нарушениями сосудистой системы. К ним относятся геморрагические диатезы: гемофилия, тромбоцитопеническая пурпура, геморрагический васкулит, геморрагический ангиоматоз, ангиогемофилия, С-авитоминоз. Заболевания, сопровождающиеся геморрагическими симптомами: острый лейкоз, инфекционный гепатит, септический эндокардит, скарлатина и др. Процесс свертывания крови нарушается у больных, принимающих антикаогулянты непрямого действия (неодикумарин, фенилин, синкумар ) и прямого действия (гепарин). Склонность к кровотечению наблюдается у больных страдающих гипертонической болезнью. Проявление кровотечение из лунки удаленного зуба Лунка удаленного зуба, альвеолярный отросток и соседние зубы покрыты кровяным сгустком, из под которого вытекает кровь.

Слайд 20Остановку кровотечения из лунки проводят в условиях стоматологической клиники. Под анестезией удаляют кровяной сгусток, высушивают лунку и окружающие участки альвеолярного отростка. После чего определяют причину кровотечения. Остановку артериального кровотечения проводят путем наложения швов на рану и сближения её краев, перевязки сосуда или прошивание тканей. Кровотечение из мелких сосудов можно остановить электрокоагуляцией кровоточащего участка тканей или наложением мелкого кристаллика KMnO4 с изоляцией окружающих тканей. Кровотечение из стенок лунки, межкорневой или межальвеолярной перегородки, останавливают, сдавливая участки кости хирургическими щипцами, зажимом или иглодержателем. Прижиганием кровоточащего участка кости. Для остановки кровотечения из глубины лунки производят её тампонаду различными средствами (йодоформная турунда, турунда с димексидом, гемостатическая губка, колапол, колапан, кетгут, тампон с капрофером или аминокапроновой кислотой). После удаления сгустка крови лунку промывают перекисью водорода, высушивают и туго тампонируют лунку начиная с её дна. Назначают холод (лед) на мягкие ткани лица. Через 20-30 минут при отсутствии кровотечения больного отпускают. Если кровотечение продолжается, лунку вновь тщательно тампонируют. Турунду из лунки извлекают только на 5-6-й день, когда начинается гранулирование её стенок. Преждевременное удаление турунды может привести к повторному кровотечению. Одновременно с остановкой кровотечения местными способами применяют средства, повышающие свертывание крови. При кровотечении, связанном с низким содержанием протромбина в результате нарушения его синтеза печенью (гепатит, цирроз), назначают аналог витамина К-викасол. Можно также назначить эпсилонаминокапроновую кислоту. Быстрым кровоостанавливающим действием отличается дицинон.

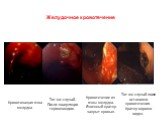
Слайд 22ЛЕГОЧНОЕ КРОВОТЕЧЕНИЕ - выделение крови в просвет бронхов с последующим ее откашливанием. В клин, практике под легочным кровотечением обычно понимают выделение значительного количества крови (ориентировочно более 50 мл в сутки). Кровь может попадать в бронхи при повреждении стенок сосудов слизистой оболочки бронхов и сосудов легочной ткани, при разрыве аневризм крупных сосудов, расположенных в непосредственной близости к легким, а также путем диапедеза (выхода форменных элементов крови через неповрежденные стенки капилляров и мелких вен) в результате застоя крови в легких, нарушения проницаемости стенок сосудов и изменения свойств крови. Наиболее частыми причинами легочного кровотечения являются хронический бронхит, пневмония, бронхоэктазы, туберкулез легких , кисты, абсцессы и опухоли легких. Часто оно возникает при тромбоэмболии ветвей легочной артерии и инфаркте легкого. Легочные кровотечения различной интенсивности нередко наблюдается при Пневмомикозах (особенно при деструкции легких), пневмокониозах, инородных телах и травмах легкого. Реже легочного кровотечения встречается при гемосидерозе легких, синдроме Гудпасчера (сочетанное поражение легких и почек) и эндометриозе легких. В последнем случае легочные кровотечения возникает во время менструаций. Иногда легочные кровотечения наблюдается при болезнях сердца (напр., пороках сердца, инфаркте миокарда), сопровождающихся гипертензией в малом круге кровообращения или отеком легкого (см. Легкие). Профузное легочное кровотечение возможно при прорыве в бронхи аневризмы аорты. Причиной легочного кровотечения могут быть заболевания сосудов (напр., варикозное расширение вен слизистой оболочки бронхов), нарушения свертываемости крови.

Слайд 23Основным симптомом легочного кровотечения является кровохарканье. При этом кровь может выделяться в виде примеси к мокроте или откашливаться в чистом виде. В зависимости от количества выделенной крови условно различают малые (до 100 мл крови в сутки), средние (100-500 мл) и большие, или профузные, легочные кровотечения (св. 500 мл). Следует иметь в виду, что больные и окружающие их обычно преувеличивают количество выделенной крови. С другой стороны, часть крови из бронхов может заглатываться и попадать в желудок. Поэтому количественная оценка тяжести легочного кровотечения всегда сугубо приблизительна. Больного с легочным кровотечением необходимо срочно госпитализировать, лучше в специализированное пульмонологическое отделение. Возможности первой помощи при легочном кровотечении весьма ограничены. Больному следует придать полусидячее положение, обеспечить покой, оградив от излишних волнений. Важно объяснить ему, что даже в случае выделения значительного количества крови не следует подавлять кашель, всю кровь из дыхательных путей необходимо активно откашливать. Большая кровопотеря при легочном кровотечении, как правило, менее опасна, чем аспирация крови в глубокие отделы легких, в результате которой в последующем развивается тяжелая аспирационная пневмония. При сильном легочном кровотечении с целью уменьшения его интенсивности рекомендуется наложение жгутов на конечности для депонирования в них крови. Бедра и плечи больного перетягивают манжетками тонометров или резиновыми бинтами с такой силой, чтобы прекратить венозный отток при сохраненном артериальном притоке (пульс на артериях голеней и предплечий должен сохраняться). Помимо этого используют медикаментозные средства.

Слайд 24Внутривенно капельно вливают свежезамороженную плазму (150-250 мл), аминокапроновую кислоту (до 100 мл 5% р-ра), внутривенно струйно вводят 5-10 мл 10% р-ра хлорида кальция. При незначительном выделении крови с мокротой внутривенно вводят 5-10 мл 10% р-ра хлорида кальция, внутримышечно - 1 мл 1% р-ра викасола, 1 мл 5% р-ра аскорбиновой к-ты, внутрь дают рутин (0, 02 г на прием). Если у больного с легочным кровотечением повышено АД, его необходимо снизить. С этой целью внутривенно струйно вводят 8-10 мл 0, 5% р-ра дибазола, в тяжелых случаях показано внутривенное капельное введение пентамина (до 0, 8 мл 5% р-ра). Для установления причины легочного кровотечения при возможности собирают анамнез и сразу же производят рентгенографию легких. В ряде случаев она позволяет выяснить причину и источник кровотечения ("старое" инородное тело в легком, абсцесс, туберкулезная каверна и др. ). Однако часто этот метод оказывается малоинформативным, и возникает необходимость прибегнуть к инструментальным методам диагностики - бронхоскопии, контрастному рентгенологическому исследованию бронхиальных артерий. Через бронхоскоп можно увидеть, из какого бронха изливается кровь, и одновременно провести лечебные мероприятия - аспирировать излившуюся в бронхи кровь и временно тампонировать кровоточащий бронх поролоновой губкой или марлевым тампоном.

Слайд 25Контрастное рентгенологическое исследование бронхиальных артерий производят при рецидивирующих легочных кровотечениях. Инъекцию контрастного вещества осуществляют через катетер после его чрескожного введения в периферическую артерию, затем в аорту и далее в соответствующую бронхиальную артерию. При выявлении источника кровотечения через катетер с помощью шприца вводят кусочки тефлона, силиконовые шарики или другие искусственные эмболы с целью окклюзии (закупорки) сосуда. Тампонада бронхов или эмболизация бронхиальных артерий позволяет остановить легочное кровотечение, не прекращающееся после консервативных мероприятий у значительного числа больных. Однако нередко при легочном кровотеченим возникает необходимость в оперативном вмешательстве на легких.

Слайд 26Острое кровотечение из варикозно-расширенных вен пищевода
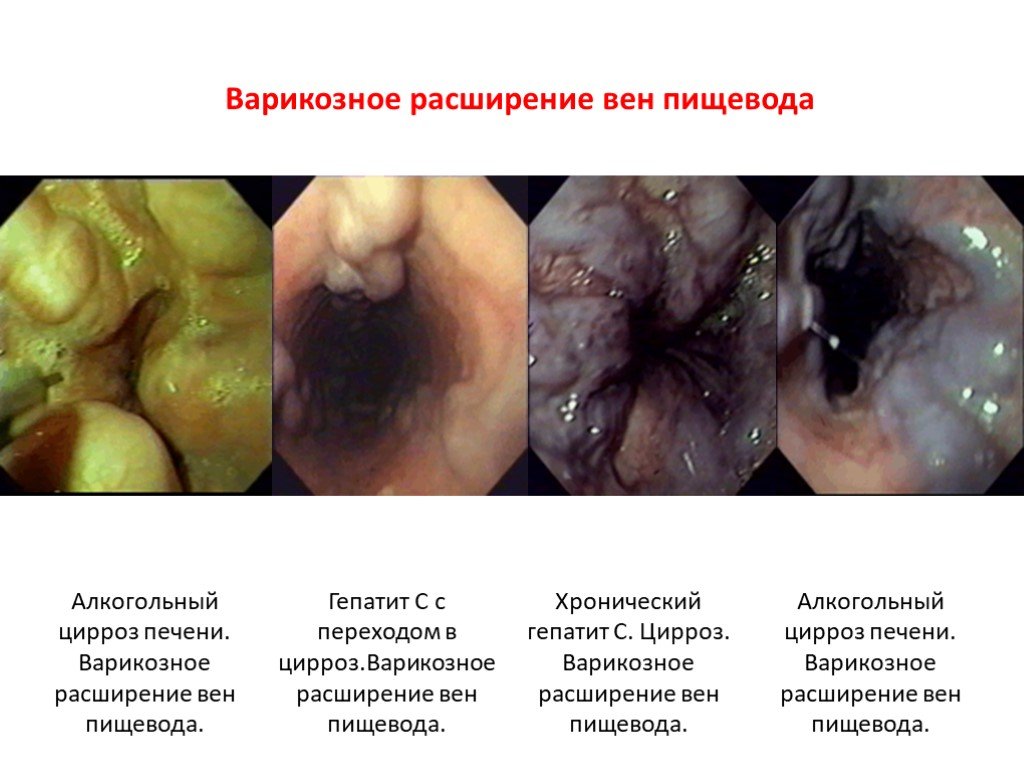
Варикозное расширение вен пищевода возникает как осложнение портальной гипертензии и иногда является первым ее симптомом, например, у пациентов с циррозом на фоне гепатита С. Согласно определению, варикозное кровотечение это кровотечение из варикозно-расширенных вен пищевода или желудка при эндоскопическом обследовании или наличие крупных варикозных вен и крови в желудке, при отсутствии других причин кровотечения . Временем острого эпизода кровотечения являются первые 48 часов после поступления пациента, при отсутствии симптомов клинически значимого кровотечения в период между 24 и 48 часами. Возникновение кровотечения после 48 часов рассматривается как его ранний рецидив. У примерно трети пациентов с варикозным расширением вен пищевода возникает кровотечение из них . У половины больных оно останавливается самостоятельно , но каждый его эпизод может привести к летальному исходу в 30-50 % случаев .
Способы достижения гемостаза при активном кровотечении из вен пищевода можно разделить на 4 группы: фармакологические; эндоскопические; баллонная тампонада; хирургические.

Слайд 27Медикаментозная терапия Одним из первых препаратов, используемым для остановки варикозного кровотечения, был вазопрессин. Он вызывает выраженное сокращение артериол внутренних органов и снижение портального кровотока. Применение вазопрессина приводит к остановке кровотечения в 55 % случаев, но побочные эффекты (ишемия миокарда, снижение сердечного выброса, нарушение ритма сердца, гипертония, гипонатремия и т.д.) наблюдаются у 20-30 % пациентов. В связи с вышеперечисленными побочными эффектами препарат в настоящее время практически не используется. Вводиться он внутривенно в дозировке 0,2-0,4 U/min до остановки кровотечения и 12 часов после, затем препарат отменяется путем постепенного снижения дозы в течение 24-48 часов. В попытке уменьшить побочные эффекты вазопрессина одновременно с ним назначался нитроглицерин. Так Tsai U.T. et al., сравнивая результаты применения внутривенной инфузии вазопрессина (19 пациентов) и вазопрессина в сочетании с сублингвальным приемом нитроглицерина (20 человек) наблюдал осложнения у 17 больных из первой группы (6 тяжелых) и у 7 пациентов из второй группы (2 тяжелых) . Достоверных различий между числом больных, у которых был достигнут гемостаз, не было.

Слайд 28Терлипрессин (Terlipressin) – синтетический аналог вазопрессина. Дозировка 2 mg каждые 4-6 часов (внутривенно), в течение 24-48 часов. В одном из исследований использование этого препарата у 80 человек с варикозным кровотечением позволило достигнуть гемостаза в 80 % случаев, осложнения встречались у 38,8 % больных (6,2 % тяжелые). Соматостатин повышает сопротивление в артериях внутренних органов и снижает портальный кровоток и портальное давление. Он вводиться болюсно в дозе 250 mcg с последующей внутривенной инфузией со скоростью 250-500 mcg в час. В упомянутой нами ранее работе его введение позволило достигнуть гемостаза в 84 % случаев, причем осложнения наблюдались только у 4 человек из 81. Синтетический аналог соматостатина - октреотид, известный у нас как сандостатин, вводиться внутривенно со скоростью 25-50 mcg в час (иногда сначала назначается болюсно в дозе 50 mcg) до 5 суток. Jenkins et al., сообщает, что октреотид и склеротерапия были одинаково эффективны при варикозном кровотечении, гемостаз был достигнут в 85 % и 82 % случаев, соответственно. Нужно подчеркнуть, что в обеих группах дополнительное использование баллонной тампонады в течение 12 часов для достижения гемостаза не рассматривалось в качестве признака не эффективности вмешательства. Без такого дополнительного лечения кровотечение было остановлено только у 26 % и 18 % больных рандомизированных на склеротерапию или октреотид соответственно. В другом исследовании назначение октреотида, сочетания октреотида с эндоскопической терапией и чисто эндоскопической терапии привело к остановке кровотечения в 69 %, 97 % и 93 % случаев соответственно.

Слайд 29Результаты терапии октреотидом широко варьируют, так Silvain, et al., сообщает о достижении гемостаза у 55 % больных получавших его, а по данным Sung et al., применение этого препарата эффективно контролировало кровотечение в 84 % случаев. Это вероятно обусловлено использованием разных доз препарата, а также, различной тяжестью лежащей в основе варикозного расширения вен пищевода патологии. На основе метта-анализа исследований посвященных использованию октреотида при остром эпизоде варикозного кровотечения был сделан вывод, что по эффективности он превосходит вазопрессин или терлипрессин и сравним со склеротерапией, однако подчеркнуто, что необходимы дальнейшие исследования для определения дозы, путей введения и длительности применения препарата .

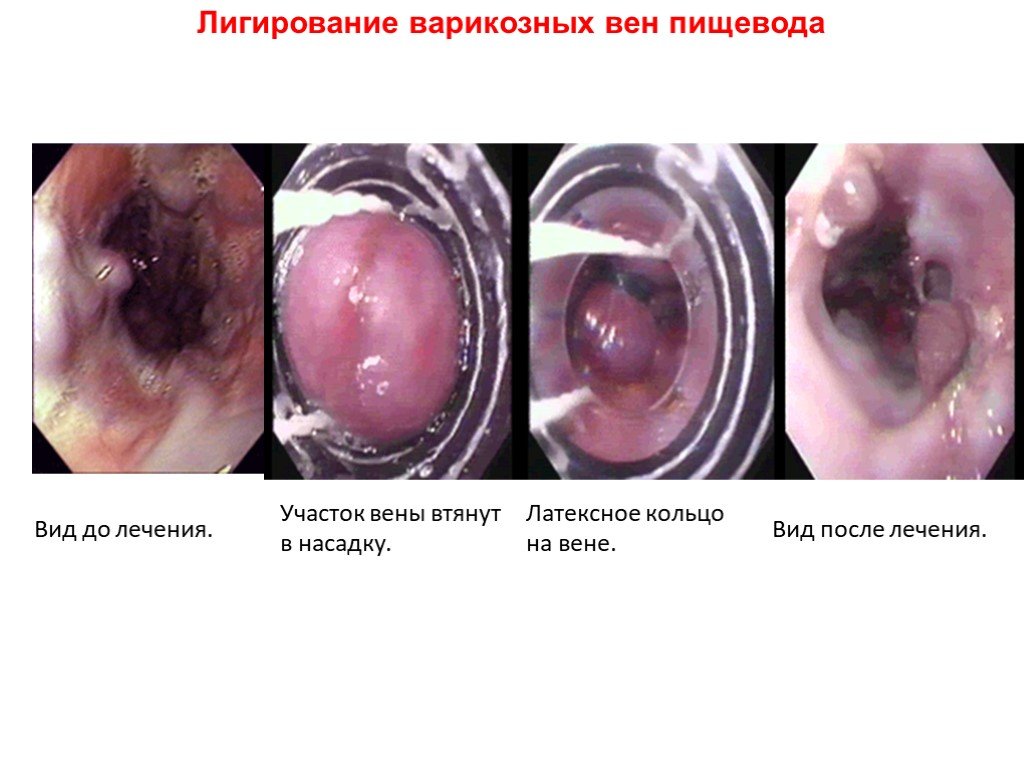
Слайд 30Эндоскопическое лечение Склеротерапия. Старейшим методом эндоскопического лечения кровотечения при варикозном расширении вен пищевода является склеротерапия. Используются различные типы склерозантов, причем их эффективность в целом сходна и выбор зависит от доступности того или иного препарата и личных предпочтений доктора. Как правило, вводиться 1-2 мл склерозанта в каждую точку (в зависимости от размера вены), но не более 20 мл за сеанс. Препарат может вводиться как в саму вену, так и рядом с ней, чаще всего применяется комбинированная техника. В большинстве случаев склерозант вначале вводиться в точку вены, которая служит источником кровотечения, а затем систематически инъецируется в каждый венозный столб, начиная с гастро-эзофагиального соединения до средней трети пищевода. Прокол стенки вены иглой может вызвать дополнительное кровотечение, в этом случае рекомендуется провести аппарат в желудок таким образом «тампонируя» им вену на 1-2 минуты. Классическим доказательством эффективности склеротерапии считается исследование, выполненное Hartigan et al., в котором сообщается о достижении гемостаза при использовании этой методики у 91 % больных. Применение баллонной тампонады после склеротерапии улучшает ее результаты. Лигирование. Эндоскопическое лигирование варикозных вен пищевода основывается на странгуляции варикозных узлов эластичными о-образными лигатурами. Сначала аппарат со специальной насадкой на конце (в виде короткой прозрачной трубки, на которой надеты латексные кольца) подводиться вплотную к вене, включается отсос, и участок вены всасывается внутрь трубки (всасывание должно проводиться до превращения поля зрения в «красное пятно»). Затем кольцо сбрасывается с трубки и пережимает засосанный участок вены. Первое кольцо накладывается на кровоточащую область, затем на каждый венозный ствол, начиная с гастро-эзофагиального соединения, а затем в проксимальном направлении по спирали. Гемостаз достигается в до 90 % случаев.

Слайд 31Множество исследований было посвящено сравнению эффективности склеротерапии и лигирования с целью остановки кровотечения из вен пищевода. Как отдельные работы, так и метта-анализ, посвященные сопоставлению данных методик, свидетельствуют о том, что при лигировании реже встречаются осложнения, более низкая смертность и требуется меньше сеансов эндоскопии для достижения результата. Одним из недостатков лигирования может служить плохая видимости в условиях активного кровотечения из-за нахождения устройства для лигирования на конце аппарата. Наконец метта-анализ 9 исследований посвященных комбинированному применению медикаментозной и эндоскопической терапии в лечении кровотечения при варикозном расширении вен пищевода продемонстрировал существенные преимущества такого подхода.

Слайд 32Баллонная тампонада Данный метод лечения широко описан, наиболее известный тип баллона в России это зонд Блэйкмора. В случае правильной установки баллона кровотечение останавливается в 60-90 % случаев, но очень часто возобновляется после его извлечения. Максимальное время нахождения баллона в пищеводе не должно превышать 24 часов. Хирургическое лечение TIPS. Трасъюгулярное внутрипеченочное портосистемное шунтирование (TIPS) заключается в создании искусственного внутрипеченочного канала между печеночной веной и крупным стволом воротной вены и установке в него металлического саморасправляющегося стента. Эта методика позволяет практически всегда остановить кровотечение, в том числе и рефракторное к другим видам терапии. Процедуру выполняют под местной анастезией, ее этапы включают: пункцию яремной вены, проведение катетера в среднюю печеночную вену, пункцию воротной вены (иглой проведенной по катетеру), расширение пункционного канала баллоном (по установленному через иглу проводнику), постановку стента. Основным недостатком методики является практически неизбежное развитие печеночной энцефалопатии, высокая ее сложность и малая доступность в условиях нашей страны. Шунтирующие хирургические операции. Эффективность операций такого типа сравнима с таковой для TIPS, но их травматичность гораздо выше, кроме того, развитие энцефалопатии также является серьезной проблемой. Деваскуляризирующие операции. К ним относятся пересечение пищевода (с помощью циркулярного сшивающего аппарата, т.е. с одновременным наложением анастомоза) и деваскуляризация гастро-эзофагиального соединения (пересечение пищевода, сленэктомия и перевязка перегастральных и переэзофагиальных вен). Эти вмешательства эффективно останавливают кровотечение, но не устраняют причину портальной гипертензии, что ведет к быстрому рецидиву варикозного расширения вен пищевода.
Слайд 34Варикозное расширение вен пищевода
Слайд 35Лигирование варикозных вен пищевода
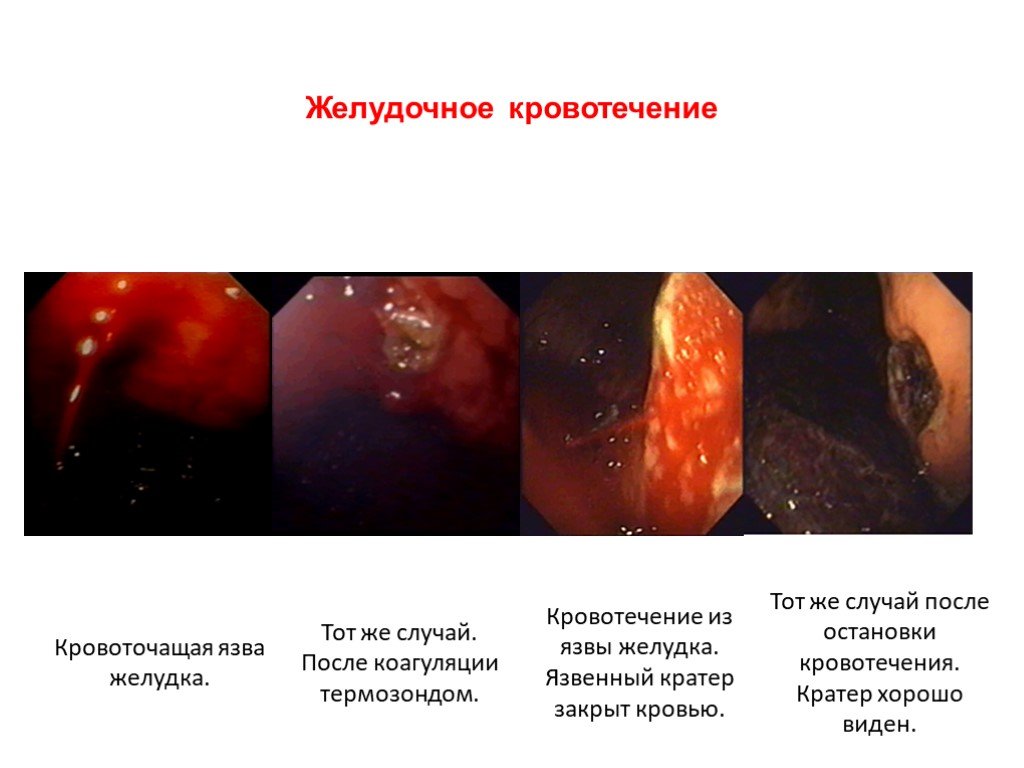
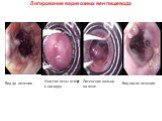
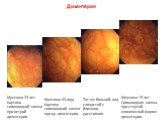
Слайд 36Желудочное кровотечение
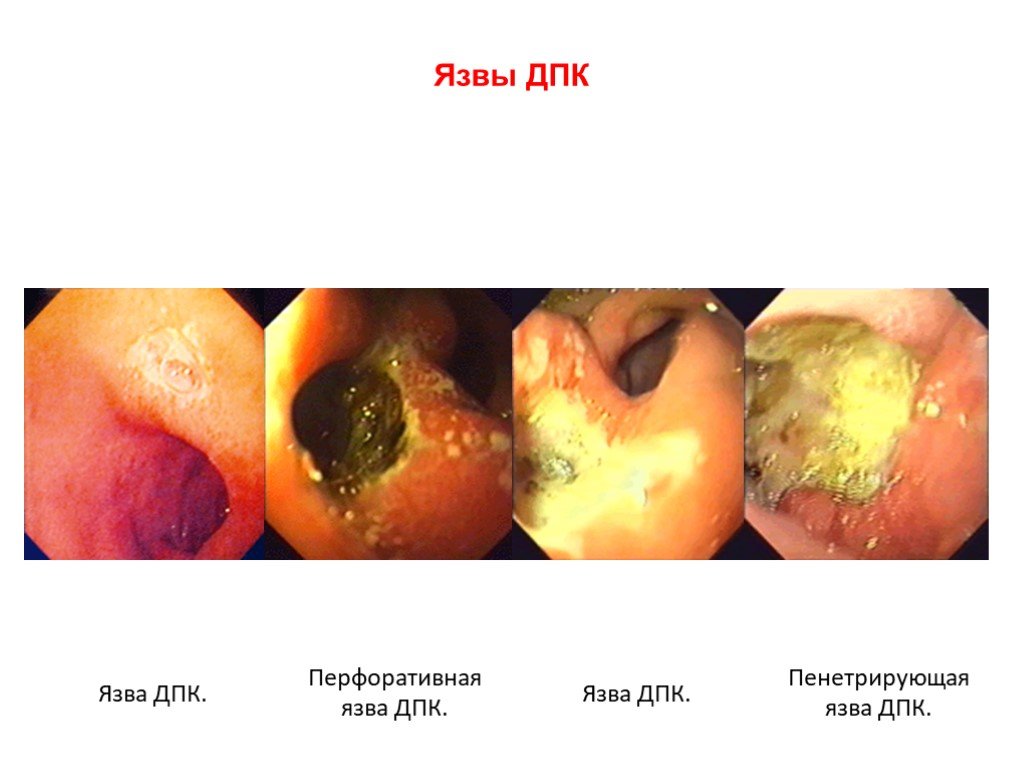
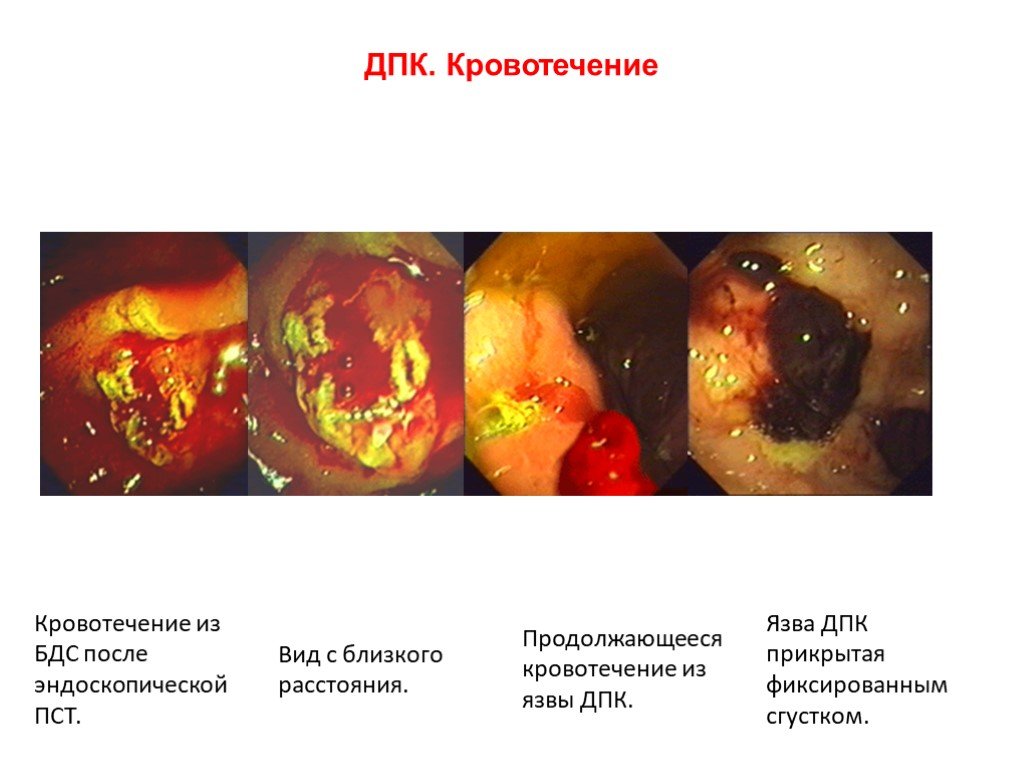
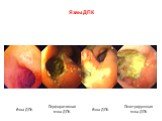
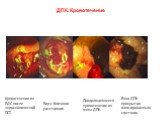
Слайд 38ДПК. Кровотечение
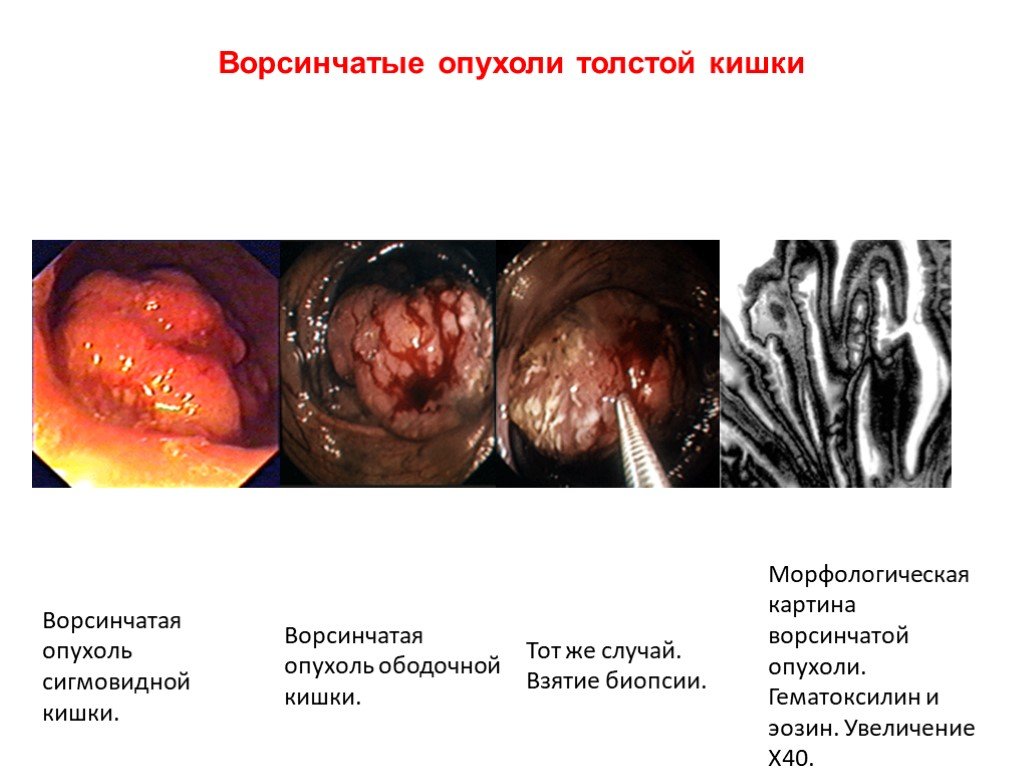
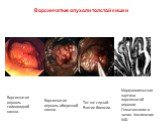
Слайд 39Ворсинчатые опухоли толстой кишки
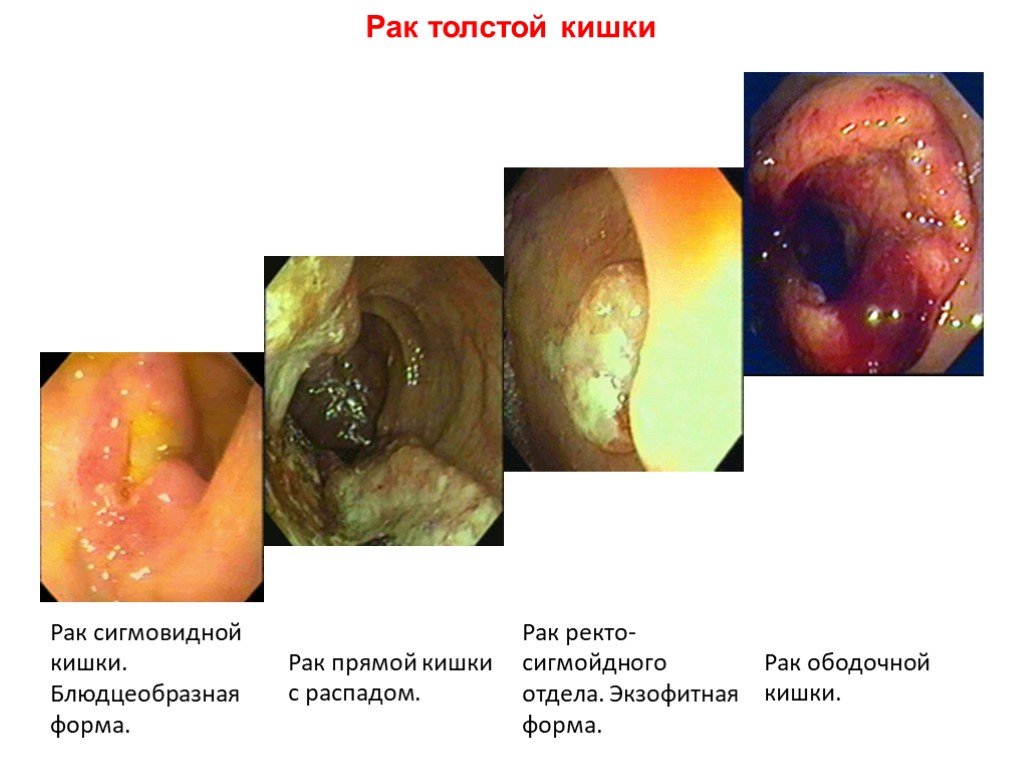
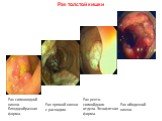
Слайд 40Рак толстой кишки
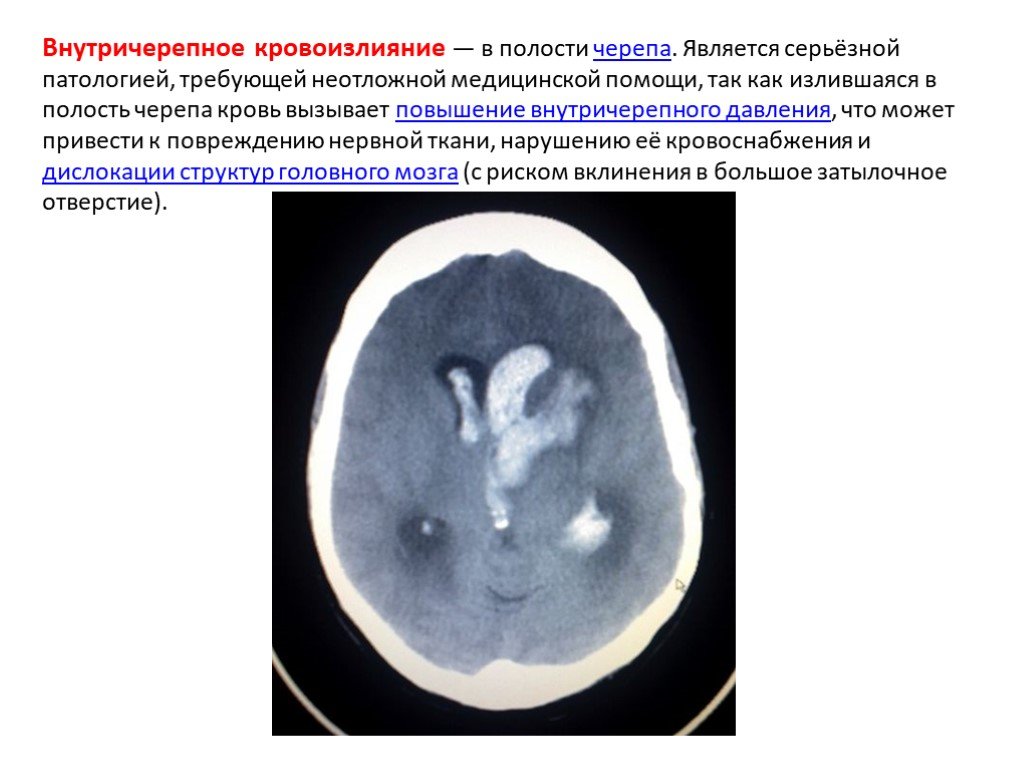
Слайд 44Внутричерепное кровоизлияние — в полости черепа. Является серьёзной патологией, требующей неотложной медицинской помощи, так как излившаяся в полость черепа кровь вызывает повышение внутричерепного давления, что может привести к повреждению нервной ткани, нарушению её кровоснабжения и дислокации структур головного мозга (с риском вклинения в большое затылочное отверстие).
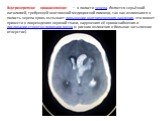
Слайд 45Этиология Внутричерепное кровоизлияние развивается при повреждении кровеносного сосуда в полости черепа в результате травмы или по иным причинам (например, вследствие разрыва артериальной аневризмы). Терапия антикоагулянтами и нарушения свёртываемости крови повышают риск развития внутричерепного кровоизлияния. Диагностика Компьютерная томография — метод выбора в диагностике внутричерепных кровоизлияний.

Слайд 46Интрааксиальное кровоизлияние — в пределах головного мозга. К этой категории относятся внутрипаренхиматозное кровоизлияние (в ткань мозга) и внутрижелудочковое кровоизлияние (в желудочковую систему), типичное у недоношенных детей. Интрааксиальные кровоизлияния более опасны и хуже поддаются лечению, чем экстрааксиальные. Экстрааксиальные кровоизлияния — в полости черепа, но снаружи головного мозга. Различают три их подтипа: Эпидуральная гематома — травматическая гематома между твёрдой мозговой оболочкой (наиболее поверхностной) и черепом. Может быть обусловлена разрывом артерии, как правило средней оболочечной. Этот тип кровоизлияния крайне опасен в связи с поступлением крови из артериальной системы под большим давлением, что вызывает скорое (в течение минут, часов) повышение внутричерепного давления. Однако, этот тип кровоизлияния наименее распространён и наблюдается в 1 %-3 % случаев черепно-мозговых травм. В течении эпидуральных гематом выделяется период потери сознания, который сменяется «светлым промежутком», после чего наступает резкое ухудшение состояния (рвота, беспокойство, нарушение сознания). КТ головного мозга демонстрирует поверхностную гематому двояковыгнутой формы. Субдуральная гематома развивается при разрыве мостиковых вен в субдуральном пространстве между твёрдой и паутинной мозговыми оболочками, её объём нарастает в течение нескольких часов. При КТ головного мозга выявляется поверхностная гематома вогнутой (серповидной) формы.

Слайд 47При наличии существенной компрессии мозга показана краниотомия с удалением гематомы. Компрессия головного мозга сопровождается дислокацией и вторичной ишемией, очаговой (соответствующей локализации) и общемозговой симптоматикой. Субарахноидальное кровоизлияние развивается между паутинной и мягкой мозговыми оболочками в субарахноидальном пространстве. Как и внутримозговое кровоизлияние, может быть обусловлено как травмой, так и повреждением сосуда (в области аневризмы или артериовенозной мальформации). При КТ-исследовании кровь выявляется в бороздах и/или заполняет арахноидальные цистерны (наиболее часто — супраселлярную, в связи с прохождением через неё артерий виллизиева круга и их ветвей). Классическими симптомомами субарахноидального кровоизлияния являются остро возникшая головная боль (напоминающая «удар по голове»), тошнота, повторная рвота, часто наступает утрата сознания. Этот тип кровоизлияния требует строчной консультации нейрохирурга, иногда с проведением экстренного оперативного вмешательства

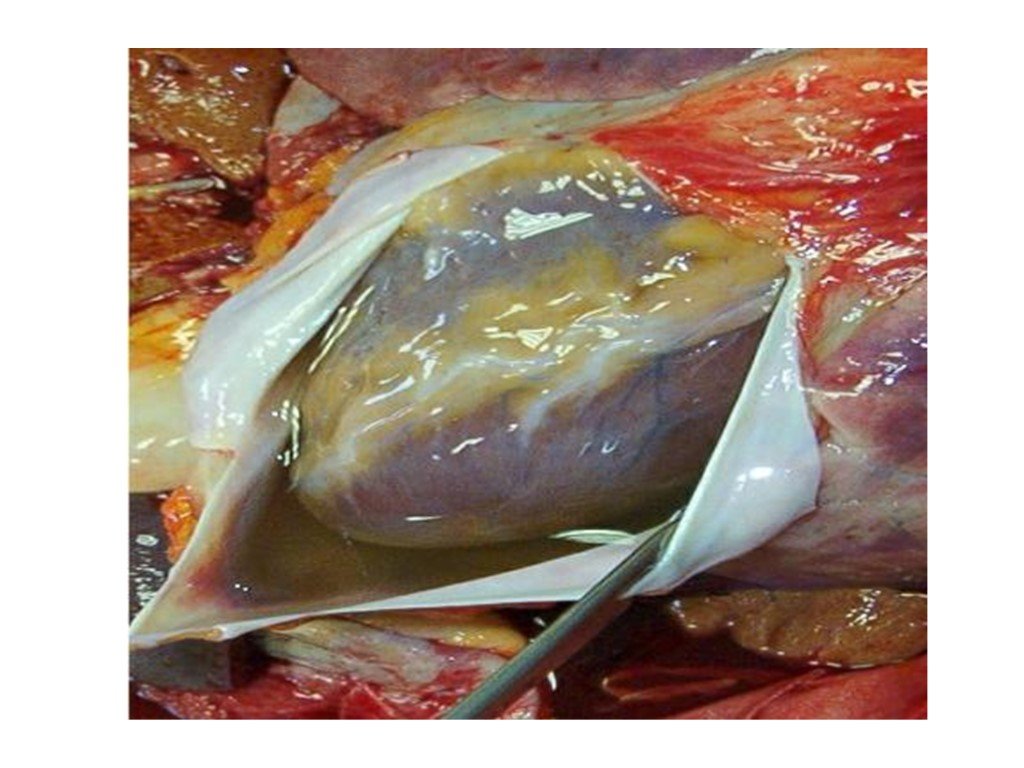
Слайд 48ГЕМОПЕРИКАРД - скопление крови в полости околосердечной сумки. Различают травматический, в том числе связанный с диагностическими манипуляциями и хирургическими вмешательствами на сердце, и нетравматический гемоперикардит. Скопление небольшого количества крови в полости перикарда не сказывается на функции сердца и протекает практически бессимптомно. В пределах 200 мл сопровождается появлением начальной симптоматики. Более 200 мл состояние становится опасным для жизни. Кровотечение приводит к сдавлению сердца, снижению сократительной способности миокарда. Наполнение левого желудочка и ударный объем стремительно падает, возникает глубокая системная гипотония. Ишемия миокарда усугубляется вследствие компрессии коронарных артерий. Если же количество скопившейся крови составляет 400-500 мл, как правило, наступает остановка сердечной деятельности. При сдавлении сердца нарушается приток крови в правое предсердие, что сопровождается повышением ЦВД. При этом резко снижается сердечный выброс, падает АД, нарушается кровоток во внутренних органах и возникает выраженная гипоксия тканей. Клинически выявляются беспокойство пострадавшего, испуганное выражение лица. Основными симптомами гемоперикарда являются одышка, тахикардия, частый слабого наполнения пульс, снижение АД, глухие тоны сердца. Отмечается смещение и исчезновение сердечного толчка, расширение границ сердечной тупости. Для развивающейся тампонады сердца характерны тяжелое общее состояние пострадавшего, низкое систолическое и высокое диастолическое артериальное давление, тахикардия с очень мягким, едва ощутимым пульсом, вздутие вен шеи, верх- них конечностей, лица, цианоз кожи и слизистых оболочек. Нужно помнить, что всякая рана, располагающаяся в проекции сердца и крупных сосудов, опасна в отношении возможных ранений сердца.
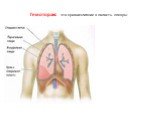
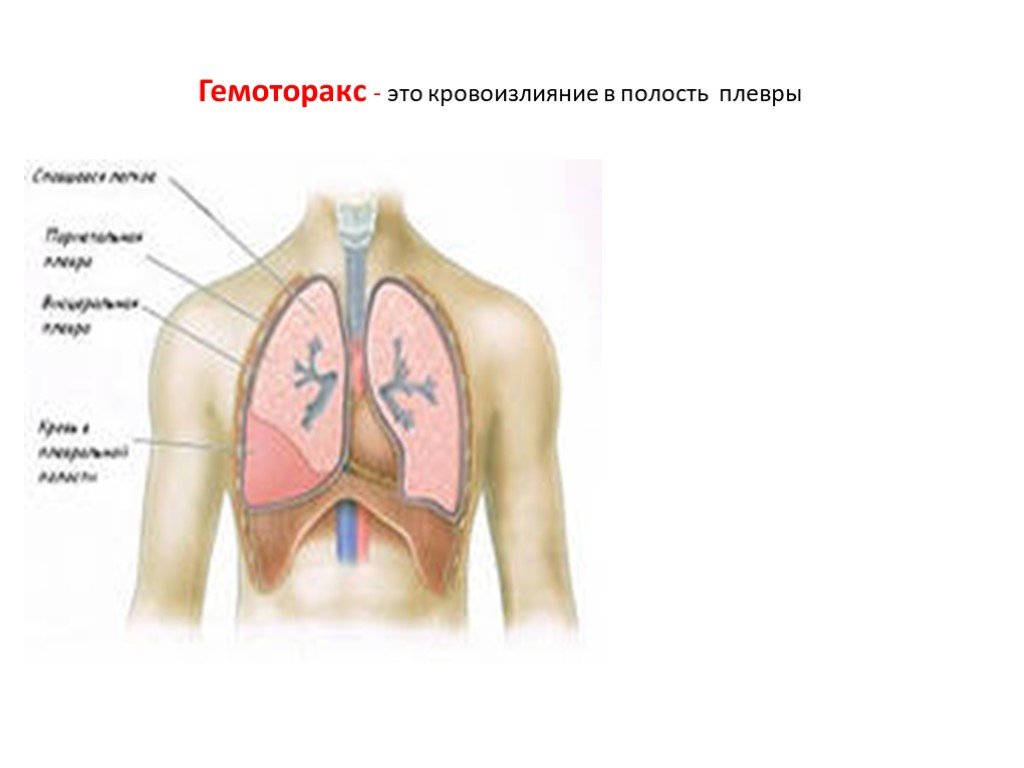
Слайд 50Гемоторакс - это кровоизлияние в полость плевры

Слайд 51ГЕМОПЕРИТОНЕУМ — скопление крови в брюшной полости. Развивается чаще в результате повреждений органов брюшной полости и некоторых заболеваний (апоплексия яичника, внематочная беременность). Клиническая картина складывается из признаков острой кровопотери и локальных симптомов; зависит от характера повреждений, интенсивности кровотечения в брюшную полость и объема излившейся крови. При остро возникающем гемоперитонеуме больной жалуется на потемнение в глазах, головокружение, резкую боль в животе. При этом наблюдаются бледность кожи и видимых слизистых оболочек, жажда, холодный пот, адинамия, обморочное состояние, возможно двигательное возбуждение. Больной стремится принять сидячее положение, в котором уменьшается боль. Пульс слабого наполнения, учащается до 120-140 уд/мин, АД снижается. Живот при пальпации мягкий, имеются симптомы раздражения брюшины, перкуторно определяется притупление в отлогих областях. В крови — снижение количества гемоглобина, эритроцитов, величины гематокрита. Больные с подозрением на гемоперитонсум нуждаются в госпитализации в хирургическое отделение. До осмотра врача противопоказано применение обезболивающих и наркотических средств.